Analizar la tasa de pacientes ingresados por síndrome coronario agudo que recibieron al alta conjuntamente ácido acetilsalicílico, estatinas e inhibidores de la enzima de conversión de la angiotensina, la variabilidad entre hospitales en dicha prescripción y el pronóstico asociado a esta.
MétodosSe estimó la variabilidad entre hospitales en la prescripción con el coeficiente de correlación intraclase y la odds ratio mediana ajustada (análisis jerárquico). El riesgo de muerte o infarto a 2 años se estimó mediante modelos de Cox.
ResultadosDe un total de 917 pacientes, 489 (53,3%) tenían prescritos los 3 fármacos, sin apenas variación entre hipertensos y diabéticos (56,8%). Se observó una alta variabilidad entre centros en la prescripción (23-77% de los pacientes). La hipertensión (odds ratio = 1,93; intervalo de confianza del 95%, 1,42-2,61), la fracción de eyección < 45% (odds ratio = 2,2; intervalo de confianza del 95%, 1,44-3,37), la inclusión en el ensayo clínico (odds ratio = 1,89; intervalo de confianza del 95%, 1,24-2,88) y la insuficiencia renal (odds ratio = 0,53; intervalo de confianza del 95%, 0,29-0,94) se asociaron con la prescripción. En el análisis ajustado persistió una variabilidad residual (coeficiente de correlación intraclase 0,046 [intervalo de credibilidad del 95%, 0,007 a 0,192]; odds ratio mediana =1,46 [intervalo credibilidad del 95%, 1,16-2,32]). No se verificó un mayor riesgo de eventos durante el seguimiento (hazard ratio = 0,81; intervalo de confianza del 95%, 0,55-1,18; p = 0,27).
ConclusionesTras un síndrome coronario agudo, en casi la mitad de los pacientes no se prescribieron los tres fármacos al alta. La prescripción fue variable entre centros y posiblemente relacionada con hábitos asistenciales diferentes.
Palabras clave
Diversos estudios han documentado que la tasa de pacientes que reciben el alta tras un síndrome coronario agudo (SCA) con los fármacos recomendados por las sociedades científicas, como son los antiagregantes, las estatinas, los inhibidores de la enzima de conversión de la angiotensina (IECA) y los bloqueadores beta, se asocia a una mejoría en la supervivencia1–4, y que la adherencia a las recomendaciones por parte de los profesionales se relaciona con un beneficio pronóstico5.
Sin embargo, se ha observado que la tasa de prescripción de la totalidad de los principios activos recomendados en los pacientes con cardiopatía isquémica dista de ser óptima, y algunos estudios han señalado la infraestimación del riesgo por parte de los profesionales y una insuficiente adherencia a las guías como potenciales factores asociados al déficit de prescripción6. Esto también se ha constatado en otros ámbitos, como la insuficiencia cardiaca7. En este sentido, se ha señalado que el uso de dosis fijas de varios principios activos en un solo comprimido (conocido como policomprimido, recientemente introducido en el arsenal terapéutico de España), administrado en condiciones crónicas como la cardiopatía isquémica, podría reducir, además de la baja adherencia terapéutica de los pacientes, la baja adherencia de los profesionales a las guías8,9.
El estudio ACDC (Adherencia al tratamiento antiagregante en pacientes Coronarios Después de un Cateterismo) fue un registro prospectivo de pacientes ingresados en 29 hospitales del territorio español en quienes se implantaba al menos un stent liberador de fármacos10–12. En el presente estudio se analizan, a partir de la base de datos del estudio ACDC, en primer lugar la tasa de pacientes ingresados por SCA en los que se prescribieron los tres principios activos conjuntamente (ácido acetilsalicílico, estatinas e IECA), la variabilidad entre hospitales en la tasa de prescripción de los tres fármacos, y las características de los pacientes y de los hospitales asociadas a dicha variabilidad. En segundo lugar, se analiza si el hecho de recibir el alta con los tres principios activos se asocia con la tasa de ocurrencia del evento combinado muerte cardiovascular o SCA o ictus a los 2 años de seguimiento.
MÉTODOSEl estudio ACDC ya se ha sido publicado10–12. Se trata de un estudio de cohortes multicéntrico y prospectivo, para el cual se seleccionaron 29 hospitales. En Cataluña pudo incluirse la práctica totalidad de los centros públicos y privados donde se realizan procedimientos percutáneos. En el resto de España, donde no fue logísticamente posible la inclusión exhaustiva, se seleccionó una muestra de conveniencia de 12 centros, procurando una distribución amplia por comunidades autónomas. El criterio de inclusión en el estudio fue cualquier paciente a quien se implantara un stent liberador de fármacos, intentando asegurar una inclusión consecutiva exhaustiva y sin criterios de exclusión. El periodo de inclusión fue del 28 de enero al 28 de abril de 2008. En el estudio se recogieron variables de tipo de centro, demográficas, factores de riesgo, antecedentes, motivo de ingreso, procedimiento realizado, complicaciones durante el ingreso y tratamiento al alta. La mayor parte de las variables del estudio tenían una definición estándar, que se repasó con los investigadores de campo en las reuniones preparatorias.
Para el presente análisis sobre la variabilidad entre hospitales en la prescripción se excluyeron 7 centros que habían incluido menos de 14 pacientes, dado que para el análisis estadístico multinivel se considera apropiado un número mínimo de pacientes por cluster para que las estimaciones sean robustas13.
Análisis estadísticoDe 1.965 pacientes que recibieron el alta del estudio ACDC, 968 (49%) habían ingresado por SCA y, de estos, 917 (47%) corresponden a los pacientes dados de alta en los 22 centros considerados para el presente análisis.
Las variables cuantitativas se describen como media y su desviación estándar, o como mediana con rango intercuartílico; las variables discretas, mediante proporciones. Se analizó la muestra de 2 grupos de pacientes: los que habían recibido el alta con los 3 principios activos y los que habían recibido el alta con 1 o 2 principios activos. Las diferencias entre los grupos se valoraron mediante el test t de Student o el test U de Mann Whitney, según fuera la distribución de los datos, y mediante el test de χ2.
Análisis de la variabilidadEl objetivo fundamental del análisis fue evaluar la variabilidad entre centros en la tasa de prescripción de los tres fármacos al alta y si dicha variabilidad podía explicarse por diferentes características de los pacientes y por diferentes características asociadas al centro, como el volumen de pacientes atendidos y el tipo de financiación (pública o privada). Para ello se desarrolló un modelo de regresión logística multinivel en tres pasos. Primero se construyó un modelo vacío, únicamente el término constante aleatorio para medir la variabilidad entre hospitales en la tasa de pacientes con los tres principios activos. En segundo lugar, se incluyeron en el modelo diversas características individuales de los pacientes para analizar hasta qué punto las diferencias de prescripción entre hospitales podían deberse a diferencias en los pacientes atendidos en cada centro. Se consideraron todas las características basales en las que había diferencias entre los dos grupos con p < 0,2. Además, se incluyeron las variables edad y sexo como variables fijas de ajuste. Si la variabilidad entre hospitales en la tasa de pacientes con los tres fármacos dependiera exclusivamente de las diferencias entre centros en cuanto a los pacientes atendidos, la variabilidad interhospitalaria debería caer a cero una vez se hubiera ajustado por las características de los pacientes. Finalmente, en un tercer modelo se incluyeron las características de hospital, considerando el volumen de pacientes atendidos (número de pacientes con stents implantados en 1 año), si el centro era universitario o no, y el tipo de gestión (pública o privada). Se estimaron las odds ratios (OR) como medidas de asociación. Los modelos de regresión logística multinivel se estimaron asumiendo covarianzas independientes mediante el procedimiento incluido en el paquete estadístico R, versión 3.2.0.
Para medir el cambio en la variabilidad entre hospitales en cada paso se calculó el porcentaje de cambio en la varianza interhospital del modelo más complejo comparado con el más simple. Para medir la magnitud de la varianza interhospital se estimaron el coeficiente de correlación intraclase (CCI) y la OR mediana (ORM). El CCI puede interpretarse como la proporción de la varianza total en la variable considerada que puede atribuirse a diferencias entre hospitales. La ORM se define como el valor mediano de las OR estimadas entre un hospital con el «mayor riesgo» y un hospital con el «menor riesgo» tras seleccionar aleatoriamente dos hospitales repetidas veces. En el presente estudio, la ORM expresa hasta qué punto la probabilidad individual de recibir el alta con los tres principios activos se relaciona con el hospital donde el paciente recibió el alta. Si la ORM es igual a 1 quiere decir que no hay diferencias entre hospitales en la tasa de prescripción; si es muy diferente de 1, significa que hay alguna característica del centro relevante para explicar variaciones en la probabilidad individual de recibir el alta con los tres fármacos, es decir, que persiste una variabilidad entre hospitales sin explicar. Se estimaron los intervalos de credibilidad del 95% (ICr95%) para las estimaciones de los CCI y de las ORM mediante aproximación bayesiana.
Se estimaron también la calibración y la discriminación de los modelos mediante los contrastes de Hosmer y Lemeshow, y la curva receiver operating characteristic. En ambos casos, al predecir la probabilidad de que un paciente recibiera el alta se consideró la estructura jerárquica de los datos.
Los métodos y las fórmulas empleados en el análisis multinivel pueden consultarse en Merlo et al14.
Análisis de supervivenciaPara analizar si recibir el alta con los tres principios activos se asociaba a una mayor tasa del evento combinado «muerte cardiovascular o SCA o ictus» a los 2 años de seguimiento se emplearon modelos de regresión de Cox. Primero se desarrolló un modelo con los principales predictores del evento combinado. Las variables candidatas fueron aquellas que en el análisis bivariado presentaban una asociación con el evento con una p < 0,2 (véase el material suplementario). Mediante modelización por pasos hacia delante y atrás se seleccionó el mejor modelo y, posteriormente, se incluyó en él la variable explicativa «tres fármacos al alta».
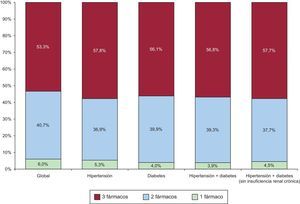
RESULTADOSDe los 917 pacientes dados de alta por SCA en los 22 centros durante el periodo de estudio, 55 (6%) tenían prescritos al alta únicamente antiagregantes, 373 (40,7%) dos fármacos y 489 (53,3%) los tres fármacos. Entre los pacientes con prescripción de dos fármacos, el 100% recibía antiagregantes, el 11,2% junto con un IECA y el 88,8% con una estatina. Cuando se consideraron diversos subgrupos en función de la presencia de hipertensión y de diabetes, y de la ausencia de insuficiencia renal, definida como una creatinina basal (primer análisis al ingreso) menor de 1,4mg/dl, no se observó un cambio relevante en la proporción de la prescripción de los tres fármacos (figura 1).
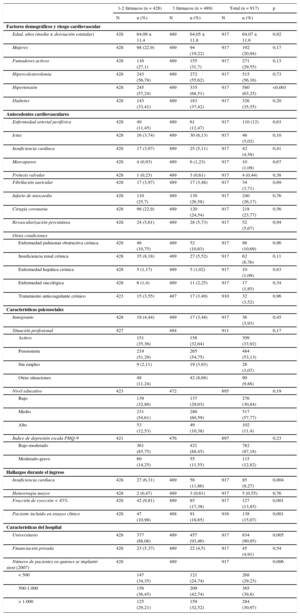
La tabla 1 muestra las diferencias en las características basales entre aquellos pacientes que tenían prescritos uno o dos fármacos en el informe de alta frente a los que tenían los tres. Entre estos últimos había más hipertensos, mientras que entre los primeros se observaba una tendencia a una mayor tasa de insuficiencia renal crónica. No había diferencias relevantes en relación con diferentes características socioculturales, incluido el nivel de depresión valorado por el cuestionario específico PHQ (Patient Health Questionnaire). La presencia de insuficiencia cardiaca durante el ingreso y una fracción de eyección < 45% fueron más frecuentes en los pacientes con tres fármacos prescritos al alta, como también lo fue el hecho de estar incluido en un ensayo clínico. Haber recibido el alta en un hospital universitario y con una mayor actividad también era más frecuente entre los pacientes con los tres fármacos al alta.
Características basales en función del número de fármacos prescritos al alta
| 1-2 fármacos (n = 428) | 3 fármacos (n = 489) | Total (n = 917) | p | ||||
|---|---|---|---|---|---|---|---|
| N | n (%) | N | n (%) | N | n (%) | ||
| Factores demográficos y riesgo cardiovascular | |||||||
| Edad, años (media ± desviación estándar) | 428 | 64,09 ± 11,4 | 489 | 64,05 ± 11,8 | 917 | 64,07 ± 11,6 | 0,92 |
| Mujeres | 428 | 98 (22,9) | 489 | 94 (19,22) | 917 | 192 (20,94) | 0,17 |
| Fumadores activos | 428 | 116 (27,1) | 489 | 155 (31,7) | 917 | 271 (29,55) | 0,13 |
| Hipercolesterolemia | 428 | 243 (56,78) | 489 | 272 (55,62) | 917 | 515 (56,16) | 0,73 |
| Hipertensión | 428 | 245 (57,24) | 489 | 335 (68,51) | 917 | 580 (63,25) | <0,001 |
| Diabetes | 428 | 143 (33,41) | 489 | 183 (37,42) | 917 | 326 (35,55) | 0,20 |
| Antecedentes cardiovasculares | |||||||
| Enfermedad arterial periférica | 428 | 49 (11,45) | 489 | 61 (12,47) | 917 | 110 (12) | 0,63 |
| Ictus | 428 | 16 (3,74) | 489 | 30 (6,13) | 917 | 46 (5,02) | 0,10 |
| Insuficiencia cardiaca | 428 | 17 (3,97) | 489 | 25 (5,11) | 917 | 42 (4,58) | 0,41 |
| Marcapasos | 428 | 4 (0,93) | 489 | 6 (1,23) | 917 | 10 (1,09) | 0,67 |
| Prótesis valvular | 428 | 1 (0,23) | 489 | 3 (0,61) | 917 | 4 (0,44) | 0,38 |
| Fibrilación auricular | 428 | 17 (3,97) | 489 | 17 (3,48) | 917 | 34 (3,71) | 0,69 |
| Infarto de miocardio | 428 | 110 (25,7) | 489 | 130 (26,58) | 917 | 240 (26,17) | 0,76 |
| Cirugía coronaria | 428 | 98 (22,9) | 489 | 120 (24,54) | 917 | 218 (23,77) | 0,56 |
| Revascularización percutánea | 428 | 24 (5,61) | 489 | 28 (5,73) | 917 | 52 (5,67) | 0,94 |
| Otras condiciones | |||||||
| Enfermedad pulmonar obstructiva crónica | 428 | 46 (10,75) | 489 | 52 (10,63) | 917 | 98 (10,69) | 0,96 |
| Insuficiencia renal crónica | 428 | 35 (8,18) | 489 | 27 (5,52) | 917 | 62 (6,76) | 0,11 |
| Enfermedad hepática crónica | 428 | 5 (1,17) | 489 | 5 (1,02) | 917 | 10 (1,09) | 0,83 |
| Enfermedad oncológica | 428 | 6 (1,4) | 489 | 11 (2,25) | 917 | 17 (1,85) | 0,34 |
| Tratamiento anticoagulante crónico | 423 | 15 (3,55) | 487 | 17 (3,49) | 910 | 32 (3,52) | 0,96 |
| Características psicosociales | |||||||
| Inmigrante | 428 | 19 (4,44) | 489 | 17 (3,48) | 917 | 36 (3,93) | 0,45 |
| Situación profesional | 427 | 484 | 911 | 0,17 | |||
| Activo | 151 (35,36) | 158 (32,64) | 309 (33,92) | ||||
| Pensionista | 219 (51,29) | 265 (54,75) | 484 (53,13) | ||||
| Sin empleo | 9 (2,11) | 19 (3,93) | 28 (3,07) | ||||
| Otras situaciones | 48 (11,24) | 42 (8,68) | 90 (9,88) | ||||
| Nivel educativo | 423 | 472 | 895 | 0,19 | |||
| Bajo | 139 (32,86) | 137 (29,03) | 276 (30,84) | ||||
| Medio | 231 (54,61) | 286 (60,59) | 517 (57,77) | ||||
| Alto | 53 (12,53) | 49 (10,38) | 102 (11,4) | ||||
| Índice de depresión escala PHQ-9 | 421 | 476 | 897 | 0,23 | |||
| Bajo-moderado | 361 (85,75) | 421 (88,45) | 782 (87,18) | ||||
| Moderado-grave | 60 (14,25) | 55 (11,55) | 115 (12,82) | ||||
| Hallazgos durante el ingreso | |||||||
| Insuficiencia cardiaca | 428 | 27 (6,31) | 489 | 58 (11,86) | 917 | 85 (9,27) | 0,004 |
| Hemorragia mayor | 428 | 2 (0,47) | 489 | 3 (0,61) | 917 | 5 (0,55) | 0,76 |
| Fracción de eyección < 45% | 428 | 42 (9,81) | 489 | 85 (17,38) | 917 | 127 (13,85) | 0,001 |
| Paciente incluido en ensayo clínico | 428 | 47 (10,98) | 488 | 91 (18,65) | 916 | 138 (15,07) | 0,001 |
| Características del hospital | |||||||
| Universitario | 428 | 377 (88,08) | 489 | 457 (93,46) | 917 | 834 (90,95) | 0,005 |
| Financiación privada | 428 | 23 (5,37) | 489 | 22 (4,5) | 917 | 45 (4,91) | 0,54 |
| Número de pacientes en quienes se implantó stent (2007) | 428 | 489 | 917 | 0,006 | |||
| < 500 | 147 (34,35) | 121 (24,74) | 268 (29,23) | ||||
| 500-1.000 | 156 (36,45) | 209 (42,74) | 365 (39,8) | ||||
| > 1.000 | 125 (29,21) | 159 (32,52) | 284 (30,97) | ||||
Salvo otra indicación, los datos expresan n (%).
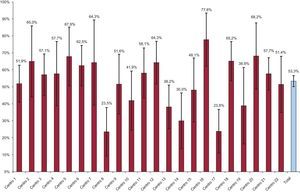
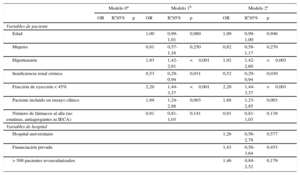
La figura 2 muestra la variabilidad entre hospitales en la tasa de pacientes con uno, dos o tres fármacos prescritos al alta. Dicha variabilidad, en el modelo multinivel no ajustado, fue del 23% y dio lugar a un CCI de 0,066 (ICr95%, 0,023 a 0,204) y una ORM de 1,58 (ICr95%, 1,30-2,39) (tabla 2). Una vez ajustado por la edad, el sexo y el número de fármacos al alta diferentes a los del presente análisis, diversas características basales de los pacientes se asociaron a una mayor tasa de prescripción de tres fármacos; en concreto, la presencia de hipertensión (OR = 1,93; intervalo de confianza del 95% [IC95%], 1,42-2,61), fracción de eyección < 45% (OR = 2,2; IC95%, 1,44-3,37) y estar incluido en un ensayo clínico (OR = 1,89; IC95%, 1,24-2,88). Por otro lado, la insuficiencia renal crónica se asoció a una menor tasa de prescripción de tres fármacos (OR = 0,53; IC95%, 0,29-0,94). En un modelo ajustado por dichas variables, la variabilidad entre hospitales se redujo un 8%, pero persistió una variabilidad residual (CCI, 0,061 [ICr95%, 0,018-0,186]; ORM = 1,55 [ICr95%, 1,27-2,28]), lo que indica que algún factor no relacionado con el perfil de paciente se asocia a las diferentes tasas de prescripción de tres fármacos en los centros considerados. Por último, se consideraron las variables hospital universitario, tipo de financiación e índice de actividad, y ninguna de ellas se asoció a una mayor tasa de prescripción de tres fármacos. Tras incluirlas en el modelo, persistió una variabilidad entre centros significativa (CCI, 0,046 [ICr95%, 0,007 a 0,192]; ORM = 1,46 [ICr95%, 1,16-2,32]), lo que indica una variabilidad en el proceso asistencial no explicada por características individuales de los pacientes ni por el volumen asistencial del hospital.
Factores asociados a la variabilidad interhospitalaria en la prescripción de tres fármacos
| Modelo 0a | Modelo 1b | Modelo 2c | |||||||
|---|---|---|---|---|---|---|---|---|---|
| OR | IC95% | p | OR | IC95% | p | OR | IC95% | p | |
| Variables de paciente | |||||||||
| Edad | 1,00 | 0,99-1,01 | 0,980 | 1,00 | 0,99-1,00 | 0,946 | |||
| Mujeres | 0,81 | 0,57-1,16 | 0,250 | 0,82 | 0,58-1,17 | 0,270 | |||
| Hipertensión | 1,93 | 1,42-2,61 | <0,001 | 1,92 | 1,42-2,60 | <0,001 | |||
| Insuficiencia renal crónica | 0,53 | 0,29-0,94 | 0,031 | 0,52 | 0,29-0,94 | 0,030 | |||
| Fracción de eyección < 45% | 2,20 | 1,44-3,37 | <0,001 | 2,20 | 1,44-3,37 | <0,001 | |||
| Paciente incluido en ensayo clínico | 1,89 | 1,24-2,88 | 0,003 | 1,88 | 1,23-2,85 | 0,003 | |||
| Número de fármacos al alta (no estatinas, antiagregantes ni IECA) | 0,91 | 0,81-1,03 | 0,141 | 0,91 | 0,81-1,03 | 0,139 | |||
| Variables de hospital | |||||||||
| Hospital universitario | 1,26 | 0,56-2,79 | 0,577 | ||||||
| Financiación privada | 1,43 | 0,56-3,64 | 0,453 | ||||||
| > 500 pacientes revascularizados | 1,46 | 0,84-2,52 | 0,179 | ||||||
CCI: coeficiente de correlación intraclase; IC95%: intervalo de confianza del 95%; ICr95%: intervalo de credibilidad del 95%; IECA: inhibidores de la enzima de conversión de la angiotensina; ORM: odds ratio mediana; OR: odds ratio.
Modelo 0: varianza, 0,233; CCI, 0,066 (ICr95%, 0,023-0,204); ORM = 1,58 (ICr95%, 1,30-2,39); calibración, 7,49 (p = 0,48); discriminación, 0,64 (p < 0,001).
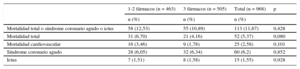
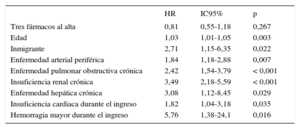
La tabla 3 muestra la tasa cruda de eventos a los 2 años de seguimiento, que fue ligeramente inferior en los pacientes con tres fármacos, pero sin significación estadística. En un modelo multivariado no se verificó una asociación concluyente entre haber recibido el alta con tres fármacos y el riesgo de eventos durante el seguimiento (hazard ratio = 0,81; IC95%, 0,55-1,18; p = 0,27) (tabla 4).
Tasa cruda de eventos en cada grupo tras 2 años de seguimiento
| 1-2 fármacos (n = 463) | 3 fármacos (n = 505) | Total (n = 968) | p | |
|---|---|---|---|---|
| n (%) | n (%) | n (%) | ||
| Mortalidad total o síndrome coronario agudo o ictus | 58 (12,53) | 55 (10,89) | 113 (11,67) | 0,428 |
| Mortalidad total | 31 (6,70) | 21 (4,16) | 52 (5,37) | 0,080 |
| Mortalidad cardiovascular | 16 (3,46) | 9 (1,78) | 25 (2,58) | 0,101 |
| Síndrome coronario agudo | 28 (6,05) | 32 (6,34) | 60 (6,2) | 0,852 |
| Ictus | 7 (1,51) | 8 (1,58) | 15 (1,55) | 0,928 |
Riesgo de eventos, a los 2 años de seguimiento, asociado a la prescripción de tres fármacos
| HR | IC95% | p | |
|---|---|---|---|
| Tres fármacos al alta | 0,81 | 0,55-1,18 | 0,267 |
| Edad | 1,03 | 1,01-1,05 | 0,003 |
| Inmigrante | 2,71 | 1,15-6,35 | 0,022 |
| Enfermedad arterial periférica | 1,84 | 1,18-2,88 | 0,007 |
| Enfermedad pulmonar obstructiva crónica | 2,42 | 1,54-3,79 | < 0,001 |
| Insuficiencia renal crónica | 3,49 | 2,18-5,59 | < 0,001 |
| Enfermedad hepática crónica | 3,08 | 1,12-8,45 | 0,029 |
| Insuficiencia cardiaca durante el ingreso | 1,82 | 1,04-3,18 | 0,035 |
| Hemorragia mayor durante el ingreso | 5,76 | 1,38-24,1 | 0,016 |
HR: hazard ratio; IC95%: intervalo de confianza del 95%.
El presente estudio muestra que menos de un 60% de los pacientes ingresados por SCA en el estudio ACDC recibieron el alta con la prescripción de los tres fármacos recomendados por las principales sociedades científicas. Dicha tasa persistió prácticamente invariable cuando se consideró el subgrupo de pacientes en quienes estarían más indicados, como son los hipertensos y los diabéticos. Se observó, además, una variabilidad importante entre hospitales en la tasa de prescripción de tres fármacos. Aunque esta variabilidad se asoció a determinadas características de los pacientes, tras ajustar por estos factores persistió una variabilidad residual, lo que indica diferencias en el proceso asistencial no explicadas por los distintos perfiles de pacientes y posiblemente más en relación con los hábitos asistenciales de cada centro. Por último, aunque al cabo de 2 años la tasa del evento combinado de muerte cardiovascular, SCA e ictus fue ligeramente inferior en los pacientes que habían recibido el alta con tres fármacos, la asociación no fue concluyente.
Se ha señalado reiteradamente que la adherencia por parte de los profesionales a las recomendaciones de las sociedades científicas en relación con la prescripción de fármacos de probada eficacia tiene un beneficio pronóstico1–5. A pesar de ello, la adherencia «no óptima» a las recomendaciones es habitual tanto en España como en el entorno europeo, en la cardiopatía isquémica y en otras enfermedades crónicas15. En España, es un dato objetivo el progresivo aumento en los últimos años de la tasa de prescripción al alta, tras un SCA, tanto de antiagregantes como de IECA y estatinas. Por ejemplo, la tasa de prescripción al alta de IECA en el estudio PRIAMHO II (publicado en 2000) fue de alrededor del 45%16; en el MASCARA (publicado en 2008), en una población similar, ascendió al 55% aproximadamente 17; y datos del DIOCLES (recientemente publicado, en 2015) la elevan al 79%18. Algo similar, aunque no tan acusado, puede decirse en relación con las estatinas y los antiagregantes. En el presente estudio, aunque la tasa global de prescripción al alta de IECA fue del 56,8%, similar a la del estudio MASCARA, la tasa de prescripción de los tres fármacos juntos fue del 53%. Aunque por los datos publicados no puede conocerse la tasa de los tres fármacos conjuntamente prescritos al alta en estudios previos, es de esperar que haya aumentado en paralelo al aumento de la prescripción de cada principio activo.
Diversos estudios han tratado de dilucidar qué factores explican, aunque sea parcialmente, la prescripción farmacológica no óptima según las recomendaciones. Aunque la infraestimación del riesgo por parte de los profesionales es un posible factor asociado al déficit de prescripción6, la existencia de múltiples guías y recomendaciones en el SCA, a menudo solapadas y en ocasiones con ciertas discrepancias, así como la rapidez de la incorporación de innovaciones o variaciones terapéuticas, seguramente tienen una estrecha relación con la variabilidad de prescripción y, en último término, con el déficit de esta15.
En el presente estudio, globalmente menos del 60% de los pacientes que habían ingresado por SCA recibían el alta con ácido acetilsalicílico, estatinas e IECA. Aunque no puede excluirse la presencia de contraindicaciones o mala tolerabilidad como una posible causa de no prescripción, dicho porcentaje apenas aumentaba en el subgrupo de pacientes en el que podría haber mayor indicación, como son los pacientes hipertensos y diabéticos, y que además no tenían como contraindicación la insuficiencia renal. Esto último, que podría ser un factor de disuasión para la prescripción de ciertos fármacos, fundamentalmente IECA, no parece que aquí haya sido un factor esencial. En el análisis de prescripción por centros se observó una variabilidad importante entre hospitales, desde algo más del 23% de pacientes dados de alta con tres fármacos en los centros con menos tasa de prescripción hasta algo más del 77% en aquellos con mayor tasa de prescripción. Entre los factores que podrían explicar dicha variabilidad se ha estudiado el diferente perfil de pacientes según el centro y el diferente perfil de hospital en función de tres variables: tipo de financiación, perfil universitario e índice de actividad.
Diversas variables de los pacientes, como la hipertensión, una baja fracción de eyección y la insuficiencia renal, se asocian con una mayor tasa (las dos primeras) o una menor tasa (la última) de prescripción de los tres fármacos. Sin embargo, aunque dicha asociación es esperable, no explica la importante variabilidad entre centros. De hecho, tras ajustar por dichas variables, así como por las variables edad, sexo y número de fármacos prescritos al alta diferentes a los considerados, persistió una variabilidad entre centros, lo cual indica que un distinto perfil de paciente, por sí solo, no explica las tan dispares tasas de prescripción de tres fármacos al alta. En este sentido, aunque en el análisis bivariado el hecho de haber recibido atención en un centro universitario y con un mayor volumen de actividad se asoció con una tasa más alta de prescripción, dicha asociación no fue significativa tras ajustar por las variables individuales de los pacientes, lo que posiblemente indica diferentes perfiles de paciente en función de las mencionadas características de centro. En todo caso, aun incluyendo dichas características de hospital persistía la variabilidad de prescripción entre centros, lo cual indica hábitos de prescripción diferentes que, posiblemente, merecen un estudio con mayor profundidad.
El presente estudio no tenía por objetivo profundizar en las causas o condiciones que pueden favorecer la variabilidad de la prescripción entre centros y la baja adherencia por parte de los profesionales a las recomendaciones, sino solo describir hasta qué punto sucede eso en el contexto del SCA en España. Otros estudios, también en España y en relación con el SCA, ya han apuntado una variabilidad interterritorial y según el tipo de centros tanto en el acceso a ciertas exploraciones como en el uso de determinados fármacos19,20. Incluso estudios de variaciones interterritoriales en cuanto al pronóstico del SCA señalan, como una posible explicación, diferencias en la tasa de uso de algunas exploraciones y de los fármacos recomendados21. Aunque en relación con la variabilidad de la prescripción, y de manera específica con la baja tasa de prescripción, posiblemente son muchos los factores que influyen, la polimedicación es una variable que se ha relacionado con ello. En este sentido, se ha señalado que el uso del policomprimido podría incrementar la prescripción por parte de los profesionales sanitarios de tratamientos con recomendación de clase IA en las guías de las sociedades científicas, y que podría ser más coste-efectivo que el tratamiento convencional, por lo que algunos científicos líderes de opinión han solicitado su inclusión en el listado de los medicamentos esenciales de la Organización Mundial de la Salud9. El presente estudio muestra que, si esto fuera así, habría un posible impacto teórico del uso del policomprimido en España para aumentar la tasa de prescripción de los tres principios activos y reducir la variabilidad entre centros.
Aunque la tasa de eventos mayores durante los 2 años de seguimiento fue ligeramente menor en los pacientes con tres fármacos al alta, dicha asociación no fue estadísticamente significativa. Este hallazgo debe interpretarse en el contexto del estudio ACDC, donde solo se incluyeron los pacientes en quienes se implantaron stents farmacoactivos, lo que redundó en que el perfil de riesgo de los pacientes incluidos fuera más favorable que en otros estudios que han observado una clara asociación3,22.
LimitacionesLa principal limitación es que el estudio ACDC se realizó en el año 2008, por lo que la extrapolación de los hallazgos al momento actual es teórica. En todo caso, no parece haber ninguna razón de peso, en cuanto a cambios de hábitos asistenciales o introducción de innovaciones terapéuticas, que haga sospechar que la situación actual de la prescripción de fármacos recomendados pueda diferir de manera importante respecto a hace pocos años. Como ya se ha mencionado, en el estudio ACDC se incluyó únicamente a pacientes en los que se había implantado al menos un stent liberador de fármacos, y no aquellos con SCA sin implante de stent liberador de fármacos, aunque es poco probable que esto pueda introducir un sesgo de selección en relación con la estimación de los hábitos de prescripción. Por otro lado, la selección de centros fue de conveniencia, no aleatoria, lo que posiblemente supone un sesgo de selección. Sin embargo, en caso de existir, lo más probable es que dicho sesgo infraestime la magnitud de los hallazgos en relación con la baja tasa de prescripción de los tres principios activos y su variabilidad entre hospitales, al ser centros quizá con mayor estímulo por su participación. Para la interpretación de los hallazgos hay que considerar que solo se ha analizado la prescripción al alta tras un SCA. Podría ser que, en la atención ambulatoria, aumentase la tasa de prescripción de los tres principios activos al poco tiempo del alta. Por último, no se ha observado una asociación estadísticamente significativa entre la administración de los tres principios activos y el riesgo de eventos mayores a 2 años, pero hay que tener en cuenta la relativamente baja potencia estadística al ser una muestra seleccionada, de menor riesgo, que la observada en registros exhaustivos de SCA.
FINANCIACIÓNEl estudio ACDC se financió con una beca del Fondo de Investigación Sanitaria (PI07/90031), una beca no condicionada de Bristol-Myers-Squibb y una beca no condicionada de Laboratorios Ferrer. Dichos organismos e instituciones no participaron en el diseño del estudio ni en la recolección de los datos, su análisis e interpretación, y tampoco en la preparación del manuscrito.
CONFLICTO DE INTERESESNinguno.
A. Ribera-Solé, P. Cascant-Castelló, J.R. Marsal-Mora, G. Permanyer-Miralda, B. García del Blanco, G. Martí, V. Serra, I. Otaegui, B. Serra, J.F. Muñoz, O. Abdul Jawad-Altisent, S. Valdivieso, I. Roca y D. García-Dorado (H.U. Vall d’Hebron, Barcelona); J. Mauri-Ferré, E. Nofrerías, O. Rodríguez-Leor, C. Olliete y N. Salvatella (H.U. Germans Trias i Pujol, Badalona, Barcelona); M.C. López-Pérez (C. Sagrada Familia, Barcelona); M. Sabaté y S. Brugaletta (H. de la Sta. Creu i Sant Pau, Barcelona); J. Casanova-Sandoval, F. Worner-Diz, L. Barta y E. Piñol (H.U. Arnau de Vilanova, Lleida); J.A. Gómez-Hospital (H.U. de Bellvitge, L’Hospitalet Llobregat, Barcelona); B. Pujol-Iglesias, J. Bassaganyas y M. Puigfel (H.U. Dr. Josep Trueta, Girona); M. Jiménez-Kockar, T. Martorell, X. Freixa y S. Federico (H. Clinic, Barcelona); M.A. Cepas (C. Quirón, Barcelona); N. Batalla-Sahún y J. Bureba-Sancho (H.U. Sagrat Cor, Barcelona); E. Blanco-Monteseirín y E. Larrousse (C. Corachán, Barcelona); J. Guarinos, M. Bono-Más, J. Massoni, J. Mateo, A. Minguella, J. Vidal y A. Comiñas (H.U. Joan XXIII, Tarragona); E. Martín, M.J. Fernández de Muniain-Comajuncosa y M. Rugat-Fernández (C.C. Sant Jordi, Barcelona); A. Serra-Peñaranda, F. Miranda-Guardiola, G. Sierra, J.L. Triano y B. Vaquerizo (H. del Mar y C. Teknon, Barcelona); T. Ber-Muñoz y G. Otero-Soriano (H. De Barcelona, Barcelona); D. Sanmiguel-Cervera (H.U. Dr. Peset, Valencia); R. Raso-Raso (H.U.P. La Fe, Valencia); A. Iñiguez-Romo, E.M. Sánchez-Hernández y M.A. Martínez (H. Meixoeiro, Vigo, Pontevedra); J.R. Rumoroso-Cuevas, A. Subinas-Elorriaga, J. Onaindia y M. Sábada (H. Galdakao, Galdakao, Bizkaia); R. Trillo-Nouche, M. Gutierrez-Feijoo y E. González-Babarro (H.U. Santiago, A Coruña); M.L. Capote-Toledo (H.C. San Carlos, Madrid); L. Goicolea, J. Goicolea, A. Blasco y M. Pérez-Requena (H.U. Puerta de Hierro, Majadahonda, Madrid); L. Iñigo-García, O. Sanz-Vázquez, J.F. Muñoz-Bellido, C. García-Jarillo y M. Pombo (H. Costa del Sol, Marbella, Málaga); R. Ruiz-Salmerón, M.J. Álamo-López, A. Romero-González, J.C. Dorado, C. Márquez, J.A. Muñoz-Campos, F. Reina, S. Santos, N. García-Fernández y M. Madueño (H.U. Virgen Macarena, Sevilla); J. Sánchez-Gila, J.A. Herrador, J.C. Fernández-Guerrero, M. Guzmán, A. Bracero y J. Blanca-Castillo (C.H. Jaén, Jaén); M. Ruiz-Lera e I. Madrazo (H.U. Marqués de Valdecilla, Santander).