El diagnóstico de la hipertensión arterial se asocia al método de medición y las condiciones en que esta se realiza. La reciente guía británica recomienda el uso sistemático de monitorización ambulatoria de la presión arterial durante 24h. Sin embargo, no todos los centros de salud disponen de dispositivos, y su uso queda restringido a 1 paciente/día. Analizamos si un nuevo método de registro de la presión arterial permite diagnosticar del mismo modo que con la monitorización de la presión arterial de 24 h.
MétodosEvaluación de un nuevo método de registro de hipertensión arterial consistente en monitorizar la presión arterial durante 1h en condiciones de práctica clínica habitual. Se comparó con los registros diurnos de la prueba estándar utilizando el coeficiente de correlación y Bland-Altman plots. Se calculó el índice kappa de concordancia y la sensibilidad y la especificidad del método.
ResultadosDe los 102 participantes, 89 (87,3%) obtuvieron el mismo diagnóstico con uno y otro método, con alta concordancia (κ=0,81; intervalo de confianza del 95%, 0,71-0,91). Se observaron correlaciones robustas entre las lecturas de presión arterial diastólica (r=0,85) y sistólica (r=0,76). La sensibilidad y la especificidad del nuevo método para el diagnóstico de hipertensión de bata blanca fueron del 85,2% (intervalo de confianza del 95%, 67,5-94,1) y el 92% (intervalo de confianza del 95%, 83,6-96,3).
ConclusionesLa monitorización de la presión arterial de 1h es un método válido y fiable para diagnosticar la hipertensión arterial y clasificar subpoblaciones de hipertensos, especialmente en hipertensión de bata blanca e hipertensión refractaria, que permite un mayor rendimiento de los instrumentos de monitorización.
Palabras clave
La hipertensión arterial (HTA) es, junto con el tabaquismo y la hipercolesterolemia, uno de los tres factores de riesgo cardiovascular más frecuentes en España: su prevalencia en adultos > 18 años es de aproximadamente un 38% de los varones y un 28% de las mujeres, proporción que va en aumento en relación con el envejecimiento de la población1,2. Desde el punto de vista macroeconómico, los costes sanitarios directos asociados a la HTA representaron un 2,6-3,9% del gasto sanitario total español3. Las consecuencias de esta situación se observan en la consultas de los centros de salud de atención primaria, donde la HTA es uno de los motivos de consulta más frecuentes3.
El diagnóstico de la HTA se puede realizar mediante diferentes métodos, que difieren en la frecuencia de toma de los valores de presión arterial (PA). En España, PAPPS4 recomienda la triple medición de la PA en diferentes semanas en el centro de salud, tal y como se hace en la mayor parte del mundo. Sin embargo, este método tiene limitaciones importantes: no refleja las verdaderas variaciones de la PA a lo largo del día, no permite descartar la hipertensión de bata blanca (HBB) subyacente y tiene escasa capacidad predictiva del riesgo cardiovascular5,6.
Las recientes guías del NICE7 británicas y la guía de práctica clínica en HTA de la Sociedad Europea de Hipertensión Arterial y la Sociedad Europea de Cardiología8,9 recomiendan la monitorización ambulatoria de la presión arterial (MAPA) durante 24h con un dispositivo electrónico o, en su defecto, la automedición de la presión arterial domiciliaria (AMPA) como métodos válidos para el diagnóstico y el seguimiento de la HTA. Mediante la AMPA, es el propio paciente quien realiza los registros de PA, lo que evita los factores asociados a cambios bruscos de la PA. Sin embargo, la validez de este método está afectada por la propia variabilidad de la PA, la fiabilidad de la técnica de medición y la gran variedad de estándares de calibración de los dispositivos utilizados10–14. En cuanto a la MAPA, presenta entre sus ventajas el análisis de la variabilidad de los periodos diurno y nocturno de la PA15–18 y aporta información sobre el patrón de descenso nocturno y el aumento de la PA matinal relacionados con la enfermedad cerebrovascular19–21. Los resultados de la MAPA permiten clasificar a los pacientes en diferentes subgrupos: normotensión, HBB, hipertensión enmascarada e hipertensión refractaria (HR). Entre los pacientes hipertensos de grado 1, la prevalencia de HBB oscila en torno al 15%18, y el efecto de bata blanca es una de las principales indicaciones de la MAPA. A pesar de las ventajas de la MAPA, su implementación sistemática en el primer nivel asistencial queda restringida a solo un paciente por día, además del elevado coste de los dispositivos validados.
Los estudios que han analizado la manera de obtener mediciones similares al registro de la MAPA reflejan resultados dispares22–24. Por este motivo, el objetivo de este estudio ha sido validar un nuevo método de monitorización de la presión arterial de 1h (MPA1) de duración utilizando el mismo dispositivo de MAPA y valorar su eficacia en el diagnóstico y el seguimiento de subgrupos de pacientes con HTA.
MÉTODOSDiseñoSe trata de un estudio de validación de un nuevo método de medición, registro y determinación de la PA. Este nuevo método (MPA1) se comparó con los registros diurnos del método de referencia (MAPA).
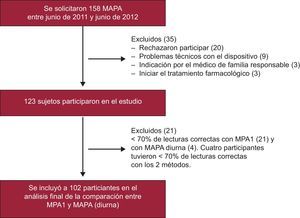
Población estudiadaLos participantes procedían de una población de pacientes atendidos en un centro de salud urbano. Los criterios de inclusión fueron: edad >18 años e indicación de MAPA en condiciones de práctica clínica real ante tres situaciones clínicas (diagnóstico de HTA de novo, sospecha clínica de HBB y seguimiento de la HTA por sospecha clínica de HTA enmascarada o HR). Se asumieron como criterios de exclusión los mismos que consideran las guías del NICE7 y europeas8,9 (es decir, la presencia de fibrilación auricular u otros trastornos del ritmo cardiaco que pudieran interferir en las lecturas) y la falta de colaboración como criterio de exclusión adicional. Siguiendo las indicaciones de la «Guía Práctica de Hipertensión Arterial para Atención Primaria»25, se consideró válido un resultado de MPA1 con un mínimo de lecturas correctas igual al 70%. Al finalizar ambas pruebas, se excluyó a los participantes cuyos porcentajes de lecturas correctas con MPA1 y MAPA fueron < 70%25,26.
El periodo de reclutamiento fue de junio de 2011 a junio de 2012.
ProcedimientoAmbos métodos de medición y registro (MPA1 y MAPA) se realizaron con el mismo dispositivo (Spacelabs® 90207)27. Dicho dispositivo incluye un manguito estándar que se adapta al brazo e insufla aire a intervalos programables y una unidad portátil que registra y almacena los datos durante esos intervalos.
La MAPA se programó para obtener registros de PA cada 20min durante el día y cada 30min durante la noche28. Se recomendaba a los participantes que realizaran sus actividades diarias habituales, evitaran las que requirieran esfuerzo físico intenso y se mantuvieran en reposo en el momento del registro. Para la comparación con MPA1, se tuvo en cuenta los valores registrados de PA con MAPA en periodo diurno (de 8.00 a 20.00). Entre 24 y 48h después del registro con MAPA, los participantes realizaron MPA1. En ese intervalo se comprobó que no se produjeran cambios en las condiciones basales del participante. La medición de la PA mediante MPA1 se realizó a intervalos programados de 6min durante 1h; se desestimaron dos tomas adicionales al procedimiento, una inicial y otra al final. Todas las MPA1 se aplicaron en horario matinal, entre las 9.00 y las 13.00. El paciente recibía la información acerca del estudio, se le informaba del procedimiento en la consulta del médico de familia y se procedía al registro en una sala tranquila dentro del propio centro de salud.
Variables de estudioLa variable principal del estudio fue la clasificación de los pacientes en las subpoblaciones de HTA: normotensión (PA consulta<140/90mmHg y MAPA o MPA1<135/85mmHg); HBB (PA consulta ≥ 140/90mmHg y MAPA o MPA1<135/85mmHg); hipertensión enmascarada (PA consulta <140/90mmHg y MAPA o MPA1 ≥ 135/85mmHg), y HR (PA consulta ≥ 140/90mmHg y MAPA o MPA1 ≥ 135/85mmHg). En el caso de no disponer del registro de PA en consulta, se utilizó la media de las últimas tres tomas de registros de AMPA más recientes aportados por el paciente: esto sucedió en 19 casos.
Los datos de la variables sociodemográficas procedentes de la historia clínica fueron: edad y sexo, peso, talla e índice de masa corporal, antecedentes de factores de riesgo cardiovascular, hábito tabáquico, consumo de alcohol, sedentarismo, diabetes mellitus, dislipemia y obesidad.
Tamaño muestralAsumiendo una proporción de pacientes bien clasificados con MPA1 respecto a MAPA en función de las subpoblaciones de HTA alrededor del 90%22, con una precisión del 5%, un nivel de confianza del 90% y pérdida del 20%, se estimó que sería necesario incluir en el estudio una muestra mínima de 98 participantes.
Aspectos éticosEste estudio ha sido aceptado por el Comité Ético de Investigación Clínica del Hospital Clínico, con número de registro 2011/6743. Los pacientes que aceptaron participar fueron debidamente informados y manifestaron su aprobación a través del consentimiento informado. Los procedimientos utilizados siguieron todas las cláusulas de la Declaración de Helsinki para la realización de estudios biomédicos y el respeto de los derechos humanos.
Análisis estadísticoLas variables categóricas se presentan mediante frecuencia absoluta (%). Se proporciona la media±desviación estándar o la mediana [intervalo intercuartílico] para las variables continuas. Se utilizó la prueba de normalidad de Shapiro-Wilk para comprobar la distribución normal de las variables.
Se calculó el coeficiente de correlación de Pearson entre MPA1 y MAPA. Se aplicó el método de Bland-Altman29 con la representación gráfica de las correlaciones de los intervalos (las diferencias entre las mediciones contra la media) para confirmar la independencia entre las diferencias obtenidas con cada método y la magnitud.
Se calcularon las prevalencias de HBB, hipertensión enmascarada y HR. Se estimó la proporción de participantes bien clasificados con MPA1 respecto a MAPA y se calculó el índice kappa30 para medir el grado de concordancia entre los dos métodos para clasificar a los participantes en subpoblaciones de hipertensos. Se calcularon la sensibilidad, la especificidad y los valores predictivos positivo y negativo para el diagnóstico de HBB, HR e hipertensión enmascarada. Todos los resultados de concordancia y correlación se basaron en los promedios de las lecturas de presión arterial sistólica (PAS) y presión arterial diastólica (PAD) de cada paciente.
Se llevó a cabo un análisis de sensibilidad para comparar las características basales de los pacientes incluidos y excluidos (< 70% de lecturas correctas con MPA1 y MAPA) en el análisis final. Se consideraron estadísticamente significativos los valores de p<0,05. Se calcularon los intervalos de confianza del 95% (IC95%). El análisis estadístico se realizó mediante el programa estadístico R versión 2.15.1 para Windows31.
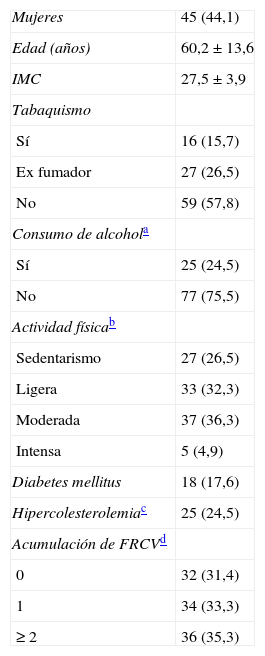
RESULTADOSCaracterísticas de los participantesSe solicitaron en total 158 MAPA, de las que 123 (77,8%) se incluyeron en el estudio. En la figura 1 se detalla el diagrama de flujo con los motivos de exclusión. De los 102 pacientes finalmente analizados, 45 (44,1%) eran mujeres, con medias de edad de 60,2±13,6 años e índice de masa corporal de 27,5±3,9. Las características basales de los pacientes en el momento de su inclusión se muestran en la tabla 1. Las indicaciones de MAPA de los participantes fueron las siguientes: 49 (48,0%), diagnóstico de HTA; 36 (35,3%), seguimiento de HTA; 12 (11,8%), sospecha de HBB, y 5 (4,9%), otros motivos. El análisis de sensibilidad no mostró diferencias estadísticamente significativas entre los pacientes incluidos y los excluidos del análisis final respecto a las características basales.
Características basales de los 102 sujetos que participaron en el estudio
| Mujeres | 45 (44,1) |
| Edad (años) | 60,2±13,6 |
| IMC | 27,5±3,9 |
| Tabaquismo | |
| Sí | 16 (15,7) |
| Ex fumador | 27 (26,5) |
| No | 59 (57,8) |
| Consumo de alcohola | |
| Sí | 25 (24,5) |
| No | 77 (75,5) |
| Actividad físicab | |
| Sedentarismo | 27 (26,5) |
| Ligera | 33 (32,3) |
| Moderada | 37 (36,3) |
| Intensa | 5 (4,9) |
| Diabetes mellitus | 18 (17,6) |
| Hipercolesterolemiac | 25 (24,5) |
| Acumulación de FRCVd | |
| 0 | 32 (31,4) |
| 1 | 34 (33,3) |
| ≥ 2 | 36 (35,3) |
FRCV: factores de riesgo cardiovascular; IMC: índice de masa corporal.
Los datos se presentan como n (%) o media±desviación estándar.
Pregunta sobre ingesta de alcohol semanal (Interrogatorio Sistematizado de Consumos Alcohólicos); sí, >1 consumición semanal; no, ninguna consumición semanal.
Intensa: levantar objetos pesados, excavar, ejercicios aeróbicos o pedalear rápido en bicicleta; moderada: cargar objetos livianos, pedalear en bicicleta a paso regular o jugar dobles de tenis; ligera: trabajo en la casa, caminatas para ir de un sitio a otro o cualquier otra caminata que se realiza únicamente por recreo, deporte, ejercicio o placer; sedentarismo: la actividad física habitual no incluye las otras categorías, tiempo sentados en el trabajo, la casa, estudiando y en el tiempo libre.
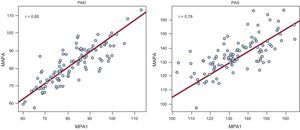
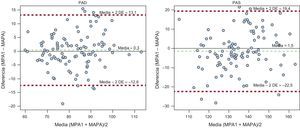
Se observó una distribución homogénea de las diez lecturas de PAD y PAS con MPA1 registradas a intervalos de 6min (figura 2). Se verificó que las medias de las lecturas de la PAD y la PAS obtenidas con MPA1 y MAPA se ajustan a una distribución normal. Se observaron correlaciones altas entre las lecturas de la PAD (r=0,85) y la PAS (r=0,76) obtenidas con MAPA diurna y MPA1 (figura 3). Sin embargo, las correlaciones fueron inferiores cuando se compararon las lecturas de MPA1 con MAPA nocturna (PAD [r = 0,72] y PAS [r = 0,50]). Las diferencias entre MPA1 y MAPA son independientes de la magnitud de la media de PAD (r=0,125; p=0,213), y hay una relación débil, pero estadísticamente significativa, en el caso de la PAS (r=0,253; p=0,010). El 93,1 y el 95,1% de los valores quedan cubiertos por los intervalos de confianza para la PAD y la PAS respectivamente. Las amplitudes de los intervalos de confianza,±12mmHg para la PAD y±20mmHg para la PAS, son aceptables para poder afirmar que los resultados son clínicamente relevantes (figura 4).
Distribución de las lecturas de la presion arterial diastolica y la presión arterial sistólica con monitorización de la presión arterial de 1 h. Las líneas verdes discontinuas representan los puntos de corte de normalidad para la prueba (presion arterial diastolica, 85mmHg; presión arterial sistólica, 135mmHg). La lectura inicial (I) corresponde al momento de colocar el dispositivo y la lectura final (F), al momento de retirarlo (test pre y post). PAD: presión arterial diastólica; PAS: presión arterial sistólica. Esta figura se muestra a todo color solo en la versión electrónica del artículo.
Comparación de la presión arterial diastólica y la presión arterial sistólica entre monitorización de la presión arterial de 1 h y monitorización ambulatoria de la presión arterial. Los puntos representan la media de presión arterial diastólica (o presión arterial sistólica) de los sujetos obtenida mediante los registros de monitorización de la presión arterial de 1 h (eje horizontal) y los registros de monitorización ambulatoria de la presión arterial (eje vertical). Las líneas rojas indican las correlaciones entre estos valores y r indica el valor del coeficiente de correlación. MAPA: monitorización ambulatoria de la presión arterial; MPA1: monitorización de la presión arterial de 1h; PAD: presión arterial diastólica; PAS: presión arterial sistólica. Esta figura se muestra a todo color solo en la versión electrónica del artículo.
Bland-Altman plots; el eje horizontal representa la media de las determinaciones con los 2 métodos y el eje vertical, su diferencia. Las líneas verdes discontinuas indican la media de las diferencias y las líneas rojas discontinuas, sus intervalos de confianza. DE: desviación estándar; MAPA: monitorización ambulatoria de la presión arterial; MPA1: monitorización de la presión arterial de 1h; PAD: presión arterial diastólica; PAS: presión arterial sistólica. Esta figura se muestra a todo color solo en la versión electrónica del artículo.
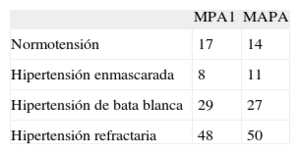
Respecto a la clasificación de los participantes en subpoblaciones de hipertensos, 89 (87,3%) de los 102 participantes obtuvieron la misma clasificación con MAPA diurna y MPA1 (tabla 2). La concordancia entre ambos métodos resultó muy buena, κ=0,81 (IC95%, 0,71-0,91).
Comparación de la clasificación de los pacientes en las diferentes subpoblaciones de hipertensos con monitorización ambulatoria de la presión arterial diurna y monitorización de la presión arterial de 1 h
| MPA1 | MAPA | |
| Normotensión | 17 | 14 |
| Hipertensión enmascarada | 8 | 11 |
| Hipertensión de bata blanca | 29 | 27 |
| Hipertensión refractaria | 48 | 50 |
MAPA: monitorización ambulatoria de la presión arterial; MPA1: monitorización de la presión arterial de 1 h.
Obtuvieron la misma clasificación con monitorización ambulatoria de la presión arterial diurna y monitorización de la presión arterial de 1 h 89 participantes (14 normotensos, 8 con hipertensión enmascarada, 23 con hipertensión de bata blanca y 44 con hipertensión refractaria).
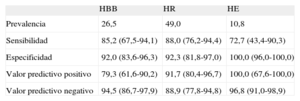
Se observó una prevalencia de HBB del 26,5% con MAPA. Los resultados muestran sensibilidad del 85,2% (IC95%, 67,5-94,1) y especificidad del 92% (IC95%, 83,6-96,3) de la MPA1 para diagnosticar HBB. Asimismo se observó una prevalencia aún más elevada de HR (49%) mediante MAPA, con sensibilidad del 88% (IC95%, 76,2-94,4) y especificidad del 92,3% (IC95%, 81,8%-97,0%) de la MPA1 para diagnosticar HR. La prevalencia observada de hipertensión enmascarada fue la más baja (10,8%), con sensibilidad y especificidad de la MPA1 del 72,7% (IC95%, 43,4-90,3) y el 100,0% (IC95%, 96,0-100,0) respectivamente (tabla 3).
Valores de prevalencia, sensibilidad, especificidad, valor predictivo positivo, valor predictivo negativo y sus correspondientes intervalos de confianza del 95% para el diagnóstico de hipertensión de bata blanca, hipertensión refractaria e hipertensión enmascarada
| HBB | HR | HE | |
| Prevalencia | 26,5 | 49,0 | 10,8 |
| Sensibilidad | 85,2 (67,5-94,1) | 88,0 (76,2-94,4) | 72,7 (43,4-90,3) |
| Especificidad | 92,0 (83,6-96,3) | 92,3 (81,8-97,0) | 100,0 (96,0-100,0) |
| Valor predictivo positivo | 79,3 (61,6-90,2) | 91,7 (80,4-96,7) | 100,0 (67,6-100,0) |
| Valor predictivo negativo | 94,5 (86,7-97,9) | 88,9 (77,8-94,8) | 96,8 (91,0-98,9) |
HBB: hipertensión de bata blanca; HE: hipertensión enmascarada; HR: hipertensión refractaria.
El método de MPA1 permite clasificar de la misma manera el 87,3% de los casos respecto a la MAPA de 24h. Además, la MPA1 obtiene correlaciones elevadas tanto en PAS (r=0,76) como en PAD (r=0,85) frente a la MAPA, y elevadas sensibilidad y especificidad para los diagnósticos de HBB y HR.
Este nuevo método de registro, por su sencillez y reproducibilidad, permitiría optimizar el uso de los dispositivos de MAPA en el primer nivel asistencial. En este sentido, en la búsqueda de nuevos métodos de medición de la PA que permitan simplificar la MAPA, un reciente estudio desarrollado en Países Bajos22 ha propuesto el registro de la PA durante 30min a intervalos de 5min en 84 sujetos comparado con la MAPA de 24h. Dicho método permitió clasificar de la misma manera al 87% de los sujetos, resultados prácticamente idénticos a los observados en nuestro estudio. Parece evidente que la medición de la PA obtenida en periodos de registro simplificados es superponible a los resultados obtenidos en la fase diurna de la MAPA. Sin embargo, hay cierta variabilidad y, por lo tanto, escaso consenso sobre cuál debería ser el periodo mínimo de registro de PA que permita una concordancia suficiente respecto a un registro diurno de MAPA. Wong y Yeo32 estudiaron a sujetos con alteraciones del sueño y descenso nocturno de PA, pero asumiendo periodos de registro más largos, comparando la PA con la MAPA de 24h en horario diurno frente a monitorización de la PA en horario de oficina (de 8.00 a 18.00), y llegaron a las mismas conclusiones de concordancia. Sheps et al33 compararon un registro de PA de 6h de duración con dos o tres registros de PA por hora en sujetos sanos y sujetos con HTA leve-moderada, de nuevo con resultados positivos en cuanto a concordancia. No obstante, 6h parece un periodo demasiado largo para que este método se implemente en condiciones de práctica clínica real en centros de salud.
Una revisión sistemática de 16 ensayos clínicos ha analizado el rendimiento del registro de la AMPA con distintos dispositivos oscilométricos frente a la MAPA11. La concordancia diagnóstica de HBB, HR e hipertensión enmascarada fue moderada. Sin embargo, los mismos autores publicaron el estudio MEDIT-HABP, que incluyó a 1.441 pacientes, y la concordancia diagnóstica de HBB entre la MAPA y la AMPA fue del 86%34. Se han ensayado múltiples métodos y dispositivos de medición de la PA. Uno de los más utilizados es el dispositivo oscilométrico automatizado BpTRU (protocolo de cinco registros en 25min a intervalos de 5min). Sin embargo, los resultados obtenidos con este método son contradictorios. Culleton et al23 aplicaron este modelo a 107 participantes, y observaron una concordancia frente a la MAPA de solo un 48% de los casos. Por el contrario, García-Donaire et al24 consiguieron mejores resultados aplicando algunas diferencias al modelo BpTRU (cinco tomas con 2min de intervalo entre ellas y calculando la media aritmética) frente a la PA en consulta (tres mediciones separadas 3min) y, además, los dispositivos automatizados permitían reducir el efecto de bata blanca.
La determinación de la PA mediante dispositivos automáticos además permite reducir el efecto de bata blanca que se produce en la consulta. Al igual que en el estudio anterior, Myers et al35 demostraron que la determinación de la PA en consulta con el paciente a solas reduce el efecto de bata blanca de un 55 a un 16% utilizando un registro de PA de 20min frente al registro de PA habitual, con buena correlación posterior entre la MAPA y el registro de 20min. Existen numerosos estudios que comparan la MAPA con la determinación de PA en la consulta en la valoración de la HBB. Recientemente, De la Sierra et al36 describieron que, de 68.045 sujetos hipertensos (8.295 de ellos con HR), más de un tercio de los inicialmente clasificados como pacientes con HR realmente tenían HBB o HR aislada con valores de MAPA normales. La utilización de un modelo más asequible como la MPA1 podría evitar, en ese caso, el sobrediagnóstico (o diagnóstico erróneo) de la HR.
Sobre la AMPA, la Sociedad Europea de Hipertensión8,9 reconoce que puede proporcionar una información tan fiable como la sola determinación de PA en la consulta en cuanto a predicción de morbilidad y mortalidad cardiovasculares. Propone una serie de aspectos metodológicos muy concretos y necesarios para la evaluación diagnóstica de la HTA mediante AMPA: la PA se debe medir en un número indeterminado de ocasiones durante al menos 7 días consecutivos y tanto por la mañana como por la tarde. Pese a reconocer que la AMPA es un instrumento tan fiable como la PA tomada en la consulta, la guía también ponen de manifiesto que los valores aportados por el paciente no siempre pueden ser fiables, no recogen la variabilidad a muy corto plazo de la PA y podrían no ser un registro de la rutina real del paciente.
Actualmente todos los grandes ensayos clínicos multinacionales incluyen a pacientes cuyo criterio diagnóstico se fundamenta en la triple toma en la consulta. Sin embargo, subyace un intenso debate en la práctica clínica habitual sobre qué paciente es realmente hipertenso y cuál es el mejor método diagnóstico y de seguimiento. Recientemente se ha demostrado la existencia de una relación dinámica entre mortalidad y cifras de PA que indica que el nivel tradicional de 140mmHg de PAS podría no ser adecuado como valor diagnóstico ni como objetivo terapéutico37. Formas de registro como la MPA1 podrían transmitir credibilidad tanto al profesional que las practica como al paciente al que se etiqueta de hipertenso y probablemente reciba medicación de por vida. Sin ensayos clínicos que utilicen MAPA, AMPA o MPA1 en sus criterios de inclusión, será difícil conocer la influencia en la morbilidad y la mortalidad cardiovasculares.
LimitacionesA pesar de los buenos resultados, la MPA1 presenta algunas limitaciones. La más visible es que no aporta información de registro de la PA durante el periodo nocturno, dato relevante en la valoración integral del riesgo cardiovascular. El grado de correlación moderado que se observa entre MPA1 y MAPA nocturna indica que la MPA1 no puede sustituir a la MAPA de 24h en una de sus posibles aplicaciones, la descripción del patrón nocturno de la PA. El estudio se ha realizado en un único centro de salud, con una muestra de población relativamente escasa. Además, la MPA1 se realiza durante 1h y la toma de PA es a intervalos de 6min: si no se registra correctamente una de las tomas, el tiempo para repetirla es muy breve. Finalmente, y por motivos logísticos y organizativos del propio centro de salud donde se desarrolló el proyecto, no se ha podido aleatorizar el orden de las pruebas para descartar si este tiene algún tipo de efecto en el grado de concordancia. Es difícil extrapolar hasta qué punto se puede considerar relevantes las limitaciones de la MPA1 en la valoración pronóstica del riesgo y la repercusión de la enfermedad de órgano diana, cuando se compara con MAPA de 24h. No obstante, los resultados de nuestro estudio permiten afirmar que la MPA1 puede ser una alternativa diagnóstica válida, eficaz, aceptable por el paciente y fácilmente aplicable en el estudio de la HTA, lo que permite generalizar y rentabilizar de manera eficiente el uso de los dispositivos de MAPA.
CONCLUSIONESLa MPA1 obtiene elevadas sensibilidad y especificidad para el diagnóstico de HBB y de HR. Este nuevo método se ha demostrado tan útil como la MAPA de 24h en el diagnóstico y el seguimiento de diferentes subpoblaciones de HTA. Es previsible que su aplicabilidad en la práctica clínica real pueda convertirlo en un método diagnóstico de referencia en cualquier nivel asistencial.
FINANCIACIÓNEste trabajo se ha financiado por medio de la Beca Fin de Residencia 2011 otorgada por el Consorci d’Atenció Primària de Salut de l’Eixample.
CONFLICTO DE INTERESESNinguno.
Agradecemos la colaboración de los participantes (pacientes del Centro de Atención Primaria Les Corts) y de todo el Equipo de Atención Primaria de Les Corts (Barcelona), pero especialmente al equipo de enfermería que ha hecho posible la realización de las monitorizaciones.