La fibrilación auricular es la arritmia sostenida más prevalente en los servicios de urgencias, que en nuestro país presentan una elevada frecuentación. Es una enfermedad grave que afecta a pacientes de edad avanzada, con alto riesgo de tromboembolia, con cardiopatía estructural y comorbilidad asociada y que acuden por síntomas agudos relacionados con la arritmia. Todos ellos son datos decisivos para diseñar el tratamiento. Además, los episodios de reciente comienzo se manejan habitualmente en los servicios de urgencias, lo que explica la gran importancia de que en ellos se dé un manejo adecuado para incrementar las posibilidades de restauración del ritmo sinusal e instaurar una profilaxis precoz de la tromboembolia arterial. En esta revisión se analizan las estrategias de tromboprofilaxis durante la restauración del ritmo sinusal, los objetivos y las pautas del control de frecuencia y las indicaciones, los factores de decisión y las técnicas de restauración del ritmo sinusal, con especial énfasis en los episodios de reciente comienzo.
Palabras clave
La fibrilación auricular (FA) es una enfermedad grave, ya que constituye un factor predictivo independiente de mortalidad, cuyo riesgo duplica1. Además, afecta muy significativamente a la calidad de vida de los pacientes por su asociación con diversos fenómenos2–4, como deterioro hemodinámico (palpitaciones, debilidad, reducción en la capacidad de esfuerzo), incremento en el número de hospitalizaciones, desarrollo de insuficiencia cardiaca4 y aparición de fenómenos tromboembólicos arteriales, fundamentalmente en forma de ictus5.
Los servicios de urgencias hospitalarios (SUH) presentan una elevadísima frecuentación en nuestro país (casi 24 millones de visitas en 2009)6. Sus condiciones de trabajo y el perfil de los pacientes difieren de las condiciones controladas de los ensayos clínicos y son un fiel exponente de la práctica diaria en la fase aguda7. Como en otros países de nuestro entorno, constituyen la «puerta de entrada» al sistema sanitario para la población general (el 71% de los pacientes del área médica ingresan a través de los SUH)8 y muy principalmente para los pacientes con síntomas de enfermedad cardiovascular y la población anciana, colectivos en los que la prevalencia de la FA es elevada9. Por todo ello, la FA es la arritmia cardiaca mantenida más prevalente en la práctica diaria de los SUH: origina el 3,6% de las urgencias generales de nuestro país7 y más del 10% de los ingresos en el área médica10 y presenta una incidencia y una prevalencia crecientes debido a múltiples factores4. Al mismo tiempo, es conocido que la probabilidad de terminar esta arritmia y recuperar el ritmo sinusal es mayor cuanto más precoz sea la actuación terapéutica11 y que la tromboprofilaxis ideal es la más precoz, para evitar las graves consecuencias de la embolia arterial4,5,7,10.
Por lo tanto, la FA es una enfermedad grave de prevalencia creciente en los SUH, y ello explica la extraordinaria relevancia que tiene el uso de estrategias de manejo adecuadas y eficaces en este ámbito asistencial10, ya que es donde acuden los pacientes cuando los síntomas comienzan o se detecta la arritmia, y es el lugar donde se debe aprovechar estas mayores posibilidades de prevenir las complicaciones de la arritmia y obtener el ritmo sinusal12,13.
Características de los pacientesAntes de planificar cualquier tipo de actuación en medicina clínica, el primer paso es conocer el perfil de los pacientes que se va a tratar y, basándose en ese perfil clínico, establecer las estrategias de manejo más adecuadas y optimizar los recursos. Según los datos del estudio GEFAUR-17,12, en los SUH de nuestro país la FA afecta fundamentalmente a ancianos (media de edad, 75 años; el 57% de los pacientes son mayores de 75 años) y los principales factores asociados son la hipertensión arterial (58%), la existencia de cardiopatía estructural en el 47% (isquémica, 37%; valvular, 30%; hipertensiva, 25% y dilatada, 8%), diabetes mellitus en el 22% e hipertiroidismo en el 1,5% de los pacientes. El 89% de los pacientes que acuden a urgencias presentan factores de riesgo de tromboembolia que los califican como sujetos de alto riesgo y, por lo tanto, candidatos a la prescripción de anticoagulación oral indefinidamente.
De especial importancia resulta la duración del episodio de FA: cuanto menor sea, mayores son las posibilidades de éxito en el control del ritmo. En los episodios de menos de 48h, la cardioversión resulta segura sin tromboprofilaxis previa, y los SUH son el escalón asistencial donde consulta la mayoría de los pacientes con episodios de reciente comienzo13. Así, el 25% son episodios de menos de 48h de duración; el 20%, de duración desconocida, y los demás son episodios de larga duración. En la tabla 1 se detallan las características clínicas de los pacientes reclutados en el estudio.
Características clínicas de los pacientes con fibrilación auricular en los servicios de urgencias (estudio GEFAUR-1, 1.178 casos)7
| Edad (años) | 74,6±12,2 |
| Mujeres | 702 (59,6) |
| Discapacidad | 247 (20,9) |
| Dependencia total | 113 (9,5) |
| FA previa | 894 (76) |
| Paroxística | 143 (16) |
| Persistente/permanente | 751 (84) |
| Comorbilidades | |
| Cardiopatía estructural | 553 (46,9) |
| Hipertensión | 670 (56,8) |
| Diabetes mellitus | 259 (22) |
| Embolia previa | 188 (16) |
| Hipertiroidismo | 18 (1,5) |
| Insuficiencia cardiaca aguda | 247 (23) |
| Tratamiento previo con FAA | 798 (67) |
| Profilaxis tromboembólica previa | 619 (52,5) |
| Anticoagulantes | 361 (30,6) |
| Antiagregantes | 252 (21,4) |
| Ambos | 6 (0,5) |
| Duración de la FA | |
| < 48h | 247 (21) |
| > 48h | 596 (50) |
| Desconocida | 336 (28,5) |
| FC > 100 lpm | 482 (41) |
| Inestabilidad hemodinámica | 32 (3,8) |
| Estancia en urgencias (h) | 5,6±4,7 |
| Destino final | |
| Ingreso | 306 (26) |
| Observación | 188 (16) |
| Alta | 683 (58) |
FA: fibrilación auricular; FAA: fármacos antiarrítmicos; FC: frecuencia cardiaca. Los datos expresan media±desviación estándar o n (%).
Por último, en cuanto a la presentación clínica, el 70% de los pacientes consultan por síntomas agudos relacionados con la arritmia o sus complicaciones o con el tratamiento (cifra que alcanza el 93% en los episodios de reciente comienzo)7,13. Este dato es de gran importancia clínica, pues que haya síntomas agudos aconseja un planteamiento de manejo activo en los SUH que incluya estrategias que alivien los síntomas de los pacientes. Por lo tanto, en nuestros servicios de urgencias la FA afecta preferentemente a pacientes de edad avanzada, con cardiopatía estructural, alto riesgo de tromboembolia y elevada comorbilidad asociada, que acuden por síntomas agudos relacionados con la arritmia. Todos estos datos son decisivos para diseñar el tratamiento4.
Situación actual del manejo de la fibrilación auricular en urgenciasComo en otros ámbitos asistenciales, es importante conocer los patrones de manejo de los clínicos en su práctica diaria para traducir la evidencia científica resultante de los ensayos clínicos aleatorizados y las recomendaciones de las guías de práctica clínica que se basan en ellos en una mayor efectividad en la práctica clínica14.
Los datos de los estudios GEFAUR-1 y 2 evidencian que la mayoría de los pacientes (89%) presentan un alto riesgo embólico. Sin embargo, la prescripción de anticoagulación es insuficiente (39%) y no sigue las recomendaciones de las guías de práctica clínica7,14 (en el más reciente estudio RHYTHM-AF13, la prescripción de anticoagulación alcanzó al 53% de los pacientes de alto riesgo). Respecto al control de frecuencia, se realizó al 67% de los pacientes elegibles, aunque el excesivo uso de digoxina hizo que la efectividad del tratamiento fuera sólo del 43% (en el estudio RHYTHM-AF, el uso de bloqueadores beta alcanzó el 63%)12. Por último, en el estudio RHYTHM-AF se intentó la restauración del ritmo sinusal en el 80% de los episodios de reciente comienzo, aunque el elevado uso de amiodarona redujo la efectividad de la estrategia (el 72% de los casos)13. Por lo tanto, es necesario implementar estrategias que incrementen la prescripción de anticoagulantes a pacientes de alto riesgo, aumentar la efectividad del control de frecuencia incrementando el uso de bloqueadores beta y generalizar el control del ritmo a todos los pacientes elegibles mediante procedimientos de mayor efectividad, como la cardioversión eléctrica.
Objetivos del tratamientoLa actuación médica ante todo paciente con FA debe considerar sistemáticamente los siguientes objetivos4,10: a) aliviar los síntomas por los que el paciente acude a urgencias controlando la frecuencia cardiaca o restaurando el ritmo sinusal, y b) prevenir y evitar las complicaciones derivadas del deterioro hemodinámico de la propia arritmia, de mantener frecuencias cardiacas elevadas y de los fenómenos tromboembólicos. Para alcanzar estos objetivos generales se dispone de las siguientes estrategias de manejo concretas4,10:
- •
Control de la respuesta ventricular (control de frecuencia): con secución y mantenimiento de una frecuencia cardiaca que asegure el control de los síntomas relacionados con la arritmia, permita una correcta tolerancia al esfuerzo y evite la aparición de complicaciones a largo plazo, como la taquimiopatía.
- •
Control del ritmo: restaurar y después mantener el ritmo sinusal de los pacientes para los que resulte seguro intentarlo y sea posible mantener el ritmo sinusal a largo plazo.
- •
Profilaxis de la tromboembolia arterial: debe instaurarse siempre que haya factores de riesgo de esta complicación, independientemente de que el paciente consulte por clínica relacionada con la arritmia.
Según el estado actual del conocimiento, la tromboprofilaxis y el control de frecuencia son siempre objetivos terapéuticos en los SUH. El control del ritmo debe considerarse una técnica electiva que se realizará de un modo individualizado según el perfil clínico de los pacientes y las opciones terapéuticas disponibles4,10.
Manejo general de la fibrilación auricular en urgenciasLa primera evaluación del paciente debe dirigirse a establecer si se encuentra estable desde el punto de vista clínico y hemodinámico. Si el paciente presenta inestabilidad hemodinámica (hipotensión arterial asociada a disfunción orgánica con riesgo vital inmediato) en la que la FA pueda tener parte, se debe tratar de terminarla inmediatamente mediante la cardioversión eléctrica sincronizada4,10. Es importante señalar que si la FA recurre precozmente o si se piensa que prácticamente no hay posibilidad de recuperar el ritmo sinusal estable, es aceptable tratar de controlar la frecuencia solamente10,12. En los pacientes estables, se planteará si hay factores desencadenantes (el más frecuente en los SUH es la sepsis, sobre todo en ancianos) para tratarlos en primer lugar.
Por último, debe recordarse que habitualmente no es preciso el ingreso hospitalario para realizar las estrategias de manejo de la arritmia ni para estudiarla. En líneas generales, se debe ingresar a los pacientes con FA que presenten complicaciones (angina, ictus, insuficiencia cardiaca), imposibilidad de control de la frecuencia cardiaca (si causa síntomas graves) o inicio de tratamientos con riesgo de proarritmia o inestabilidad hemodinámica10.
Profilaxis de la tromboembolia arterial en urgenciasDadas las catastróficas consecuencias del ictus en la FA, todas las sociedades científicas consideran que la profilaxis tromboembólica es siempre un objetivo terapéutico en los pacientes con FA, sea cual sea el escalón asistencial que los trate4. Así, los enormes beneficios que se derivan para los pacientes justifican sobradamente esta estrategia en los SUH, de forma coordinada con otras especialidades e individualizada según las características de cada área10.
La FA no valvular asocia riesgo embólico independientemente de su tipo (paroxística, persistente o permanente), por lo que no se debe hacer diferencias al prescribir la profilaxis. Los fenómenos embólicos pueden presentarse en dos situaciones clínicas diferentes (en todas las tromboprofilaxis reduce significativamente el riesgo de embolias):
1. Profilaxis de la tromboembolia en la restauración del ritmo sinusalEl riesgo de fenómenos embólicos se incrementa tras la cardioversión, especialmente si la duración del episodio es larga, y constituye una de las principales dificultades a la hora de decidir el control del ritmo10. Estas embolias pueden tener lugar durante la cardioversión o, más frecuentemente, en las semanas o los días posteriores debido a la existencia de aturdimiento auricular4,15.
Si la FA tiene menos de 48h de evolución y en ausencia de valvulopatía mitral o antecedentes de embolias, se considera que el riesgo embólico es bajo y se puede intentar la cardioversión con seguridad tras administrar una dosis de heparina4,10. Si la duración es > 48h o desconocida o hay valvulopatía mitral o antecedentes de embolia arterial, el riesgo de embolias es > 5%, por lo que se precisa anticoagulación con dicumarínicos (INR 2–3) 3 semanas antes y 4 semanas después del intento de cardioversión4,10,15. Datos recientes provenientes del estudio RE-LY señalan la posibilidad de realizar en un futuro esta estrategia con dabigatrán, ya que ha demostrado una eficacia comparable a la de los dicumarínicos en esta indicación16. Así, se prescribiría el tratamiento con dabigatrán y se citaría al paciente para realizar una cardioversión eléctrica programada a las 3 semanas, sin necesidad de controles y asegurando una adecuada actividad anticoagulante si el paciente cumple el tratamiento. Esta estrategia, de aprobarse finalmente, podría facilitar el proceso de control electivo del ritmo en pacientes con FA de duración > 48h o desconocida, ya que la anticoagulación con dicumarínicos frecuentemente tarda en alcanzar un INR adecuado (2–3). Así pues, la estrategia de anticoagulación con los nuevos antiacoagulantes orales puede facilitar la profilaxis de las trombo-embolias en torno a la cardioversión. En este sentido, es importante comentar que, tras el subanálisis de los pacientes sometidos a cardioversión en el estudio ROCKET-AF, y dados sus alentadores resultados, actualmente está en marcha un estudio de evaluación de la efectividad del rivaroxabán como tromboprofilaxis en la cardioversión de los episodios de FA.
Una estrategia alternativa consiste en realizar un ecocardiograma transesofágico y, si no se detectan trombos intracardiacos, administrar una dosis de heparina antes de la cardioversión y continuar con dicumarínicos 4 semanas tras el intento17. Esta estrategia es coste-efectiva, evita demoras en la cardioversión (lo que aumenta su efectividad) e incrementa el número de pacientes elegibles para el control del ritmo. En caso de hallarse trombos en el ecocardiograma transesofágico, se debe proceder a la anticoagulación oral durante un mínimo de 3 semanas y repetirlo para comprobar su desaparición antes de la cardioversión.
El riesgo de embolia no difiere entre las cardioversiones eléctrica, farmacológica y espontánea, por lo que las indicaciones de profilaxis son las mismas10. Las recomendaciones sobre la profilaxis tromboembólica de la FA también son aplicables al aleteo (flutter) auricular4,10,15,18. Muchos de los pacientes sometidos a cardioversión presentan algún factor de riesgo que hace aconsejable mantener indefinidamente la anticoagulación, por lo que en todos los casos se debe evaluar el riesgo embólico a largo plazo según las recomendaciones de las guías de práctica clínica7,10. Un resumen de las normas de la tromboprofilaxis en la cardioversión se detalla en la tabla 2.
Normas generales para la tromboprofilaxis en la restauración del ritmo sinusal
| • En episodios de menos de 48h de duración y en ausencia de valvulopatía mitral o antecedentes de embolia, se debe administrar una dosis de heparina antes de la cardioversión, pero después no es necesaria la anticoagulación |
| • Si la FA tiene más de 48h de duración o no se conoce su fecha de inicio y en pacientes con valvulopatía mitral o embolia arterial previa, se debe anticoagular durante 3 semanas antes y 4 semanas después de la cardioversión– Si se realiza profilaxis con dicumarínicos, es de especial importancia asegurar que el INR durante las 3 semanas previas ha sido 2-3– Se puede adoptar una estrategia alternativa mediante ecocardiograma transesofágico que descarte la existencia de trombos, administrar una dosis de heparina antes de la cardioversión y prescribir anticoagulación un mínimo de 4 semanas tras ella |
| • Si se realiza una cardioversión emergente, se debe administrar una dosis de heparina antes de la cardioversión y continuar con anticoagulación oral un mínimo de 4 semanas después. Si la anticoagulación oral se realiza con dicumarínicos, se debe continuar con heparina hasta que el INR sea 2-3 |
| • No se debe hacer diferencias en la pauta de anticoagulación entre el aleteo (flutter) y la fibrilación auricular |
| • No se debe hacer diferencias por el tipo de cardioversión (eléctrica, farmacológica o espontánea) |
| • Se debe manejar a los pacientes que presenten una cardioversión espontánea a ritmo sinusal siguiendo las mismas pautas indicadas para la cardioversión eléctrica o farmacológica |
La incidencia anual de embolia es superior al 5%, y superior al 12% cuando ya han ocurrido otros episodios. Existen recomendaciones de manejo muy claras, basadas en abundante evidencia científica que demuestra que la anticoagulación oral reduce el riesgo de embolias en un 62%, con una reducción de la mortalidad total del 33%, y que los antiagregantes plaquetarios lo hacen sólo un 24%4,7,14,19. Esta eficacia en los ensayos clínicos se ha comprobado en la práctica diaria, y son un tratamiento efectivo y seguro20. Por lo tanto, es necesario realizar sistemáticamente la estratificación del riesgo embólico (esquema CHA2DS2-VASc) y hemorrágico (escala HAS-BLED) de todos los pacientes, sean cuales fueren su motivo de consulta al SUH y la duración del episodio, y prescribir la tromboprofilaxis según las recomendaciones de las guías de práctica clínica, como se detalla en otros artículos de esta monografía.
Control de la frecuencia cardiaca (control de frecuencia)El control de frecuencia es siempre un objetivo terapéutico en la FA para aliviar los síntomas, impedir el deterioro hemodinámico y evitar la aparición de taquimiocardiopatía e insuficiencia cardiaca4,10,21. Durante la última década, una serie de estudios han comparado los beneficios de esta estrategia frente al control del ritmo exclusivamente22–26: en general no se han encontrado diferencias en cuanto a la mortalidad a largo plazo, la calidad de vida, los efectos en el remodelado controlando los diferentes sustratos estructurales (insuficiencia cardiaca, hipertensión arterial) o el coste-efectividad27. Estos resultados avalan la validez del control de frecuencia, que se convierte en la estrategia de elección, especialmente en pacientes ancianos, con elevada comorbilidad, con bajas probabilidades de mantener el ritmo sinusal a largo plazo, que toleran bien el tratamiento de control de frecuencia, o en aquellos con riesgo de sufrir efectos adversos graves de proarritmia con los fármacos antiarrítmicos (FAA)4,27. Sin embargo, el control de frecuencia no debe considerarse una alternativa excluyente al control del ritmo, sino que ambos son compatibles y deben realizarse de modo conjunto en los SUH, como indican las guías de práctica clínica4,10.
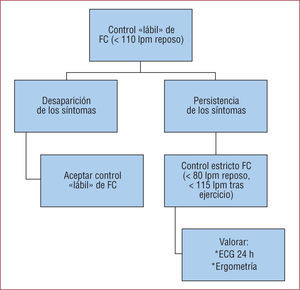
Frecuencia cardiaca objetivoCon el control de frecuencia se busca mantener una frecuencia cardiaca que proteja al paciente de las consecuencias de la taquicardia, como la aparición de síntomas o deterioro de la función ventricular izquierda, permitir una adecuada tolerancia al esfuerzo y, con ello, una vida activa y preservar la calidad de vida sin comprometer el gasto cardiaco y evitando la aparición de efectos adversos como la bradicardia, el síncope o incluso la necesidad de implantar un marcapasos28. Clásicamente, la frecuencia cardiaca objetivo (60–80 lpm en reposo y 90–115 lpm durante la actividad física moderada) se ha definido de un modo empírico, no basado en la evidencia. Recientemente se ha demostrado, y así lo recogen las guías de práctica clínica, que un control inicial más laxo (< 110 lpm en reposo) es igual de beneficioso para el paciente en términos de supervivencia y calidad de vida y más fácil de conseguir29. En caso de que el paciente continúe sintomático, entonces se buscará un control estricto de la frecuencia cardiaca (< 80 lpm en reposo y < 110 lpm tras ejercicio moderado), planteando, según el perfil del paciente, garantizar la efectividad y la seguridad de la estrategia con la implementación de un ECG-Holter o una ergometría (fig. 1)4.
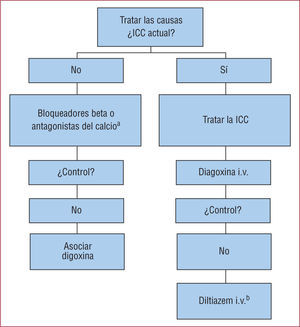
Pautas para el control de frecuenciaAdemás de controlar los desencadenantes (fiebre, hipoxemia, etc.), el principal factor de decisión es que haya insuficiencia cardiaca aguda en el momento de la vista al SUH, ya que esta es la situación que limita el uso de fármacos con efecto inotrópico negativo10. En este grupo de pacientes se debe tratar primero la insuficiencia cardiaca, sin apresurarse a instaurar un tratamiento específico para el control de la frecuencia, ya que la respuesta ventricular rápida puede ser a menudo una respuesta adaptativa en este cuadro clínico y no precisa más tratamiento que el citado (fig. 2). Si a pesar de ello se considera necesario reducir la respuesta ventricular, se recomienda administrar digoxina por vía intravenosa. Para los demás pacientes se debe utilizar blo-queadores beta o antagonistas del calcio no dihidropiridínicos en caso de contraindicación, ya que son los fármacos más efectivos y rápidos y que permiten un control de la frecuencia al esfuerzo y, por tanto, una mejor calidad de vida4,10,30. En caso de que el control con cualquiera de estos agentes en monoterapia fuera insuficiente, se podría agregar digoxina (debe evitarse la utilización simultánea de bloquea-dores beta y antagonistas del calcio por el riesgo de bradicardia)10,30. La digoxina tiene un inicio de acción lento y una eficacia limitada, especialmente ante estímulos adrenérgicos, dada su acción predominantemente vagotónica31. Por ello, únicamente se aceptaría su utilización como monoterapia para el control crónico de la frecuencia en pacientes con actividad física muy restringida4,10.
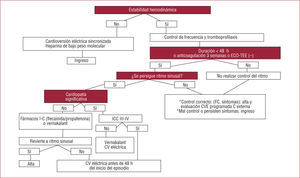
Control del ritmo en la fase agudaLa restauración del ritmo sinusal y su mantenimiento posterior constituyen una técnica electiva que se puede realizar en pacientes seleccionados. Así, a todos los pacientes se aplicará control de frecuencia y profilaxis de la embolia, y después se planteará el control del ritmo según cuatro niveles de decisión (fig. 3):
- 1.
Seguridad del intento. Hace referencia al riesgo de embolia tras la cardioversión. Por lo tanto, sólo se planteará si la duración es < 48h o si el paciente ha estado correctamente anticoagulado las 3 semanas previas o si se dispone de un ecocardiograma transesofágico que descarte la existencia de trombos en la aurícula izquierda4. Si no es así, debe primar siempre la seguridad y hay que remitir al paciente a la consulta de cardiología para la valoración de la cardioversión electiva programada tras 3 semanas de anticoagulación10.
- 2.
¿Se persigue el ritmo sinusal en el servicio de urgencias hospitalario? Si el intento es seguro, el siguiente nivel de decisión es plantear si se persigue el ritmo sinusal en el SUH. Es bien conocido que la FA tiende a autoperpetuarse a través del remodelado eléctrico y anatómico que ocurre rápidamente tras el inicio de la arritmia y que explica que la cardioversión, tanto farmacológica como eléctrica, obtenga mejores resultados cuanto antes se realice32–34. Por otro lado, una rápida cardioversión conlleva beneficios clínicos como un alivio de los síntomas más precoz y un alta hospitalaria más temprana, que son muy relevantes para los escenarios clínicos de la fase aguda35. Por lo tanto, restaurar el ritmo sinusal parece razonable en los episodios de reciente comienzo, y es de especial importancia que se realice en los SUH, ya que es adonde acuden o se remite a los pacientes al inicio de los síntomas13. Como se ha comentado, en los grandes estudios que han comparado los resultados a largo plazo de la estrategia de control de frecuencia y de control del ritmo, no se han encontrado diferencias significativas entre ambas, especialmente en poblaciones de pacientes ancianos o con cardiopatía estructural grave22–26. Sin embargo, la FA no es beneficiosa: de hecho, los más potentes factores predictores de mayor supervivencia son el ritmo sinusal y la anticoagulación36. Estos estudios ilustran que los fármacos disponibles en aquellos momentos no eran completamente eficaces y además su seguridad no era satisfactoria37; hoy se dispone de FAA más seguros y eficaces y de técnicas de ablación con catéter que no causan los efectos adversos de los FAA38,39. Teniendo en cuenta los beneficios clínicos de una rápida cardioversión y sus mayores probabilidades de éxito, la influencia positiva en el pronóstico de permanecer en ritmo sinusal y el mejor perfil de los FAA y de las técnicas de ablación actualmente disponibles, se considera que el control del ritmo tiene un papel muy importante en el manejo de la FA en un número de pacientes en aumento, sobre todo aquellos con episodios de reciente comienzo, como los que típicamente acuden a los SUH12. Para ello se recomienda individualizar la decisión de controlar el ritmo según las posibilidades de obtener y, sobre todo, mantener a largo plazo el ritmo sinusal en cada paciente. Para ello existen varios factores que hay que considerar al decidir si se persigue el ritmo sinusal en el SUH, como tolerancia a la arritmia, edad, comorbilidades, posibilidades de mantener el ritmo sinusal, riesgo de proarritmia, etc. (tabla 3)10.
Tabla 3.Factores que hay que considerar ante la decisión de intentar la restauración del ritmo sinusal en la fibrilación auricular
1. Condicionantes a favor de perseguir la restauración del ritmo sinusal • Primer episodio de fibrilación auricular • Historia previa de fibrilación auricular paroxística • Fibrilación auricular secundaria a una enfermedad transitoria o corregible (hipertiroidismo, tras cirugía, fármacos, sustancias de abuso, síndrome febril, etc.) • Fibrilación auricular que produce síntomas graves/limitantes (angina, insuficiencia cardiaca, síncope, mala tolerancia subjetiva) • Elección del paciente 2. Factores en contra de perseguir el ritmo sinusal • Alta probabilidad de recurrencia precoz o tardía– Duración de la arritmia > 2 años– Antecedentes de múltiples cardioversiones eléctricas previas o de fracaso de los fármacos antiarrítmicos disponibles para mantener el ritmo sinusal (en pacientes no elegibles para ablación con catéter)– Recaída precoz de la arritmia (< 1 mes) tras la cardioversión– Valvulopatía mitral– Aurícula izquierda muy dilatada (> 55mm) • Mala tolerancia o elevado riesgo de proarritmia con los fármacos disponibles para el mantenimiento del ritmo sinusal • Rechazo del paciente - 3.
Cardiopatía estructural. Es el último factor de decisión a la hora de restaurar el ritmo sinusal en los SUH, ya que, además de influir en la probabilidad de que se mantenga el ritmo sinusal, es un factor limi tante para el uso de FAA10,12. En ausencia de un ecocardiograma, situa ción habitual en los SUH, puede estimarse con seguridad que no hay cardiopatía significativa para el uso de FAA si todos los siguientes datos son normales: anamnesis, exploración física, ECG (aparte de la FA) y radiografía de tórax40. En ausencia de cardiopatía significativa, se puede usar los FAA más potentes y eficaces para la cardioversión aguda, los de clase I–C, preferentemente por vía intravenosa, ya que se asocia gran efectividad (88–90%) con una buena tolerabilidad en estos pacientes (si persiste la FA, se recomienda la cardioversión eléctrica antes de sobrepasar el límite de seguridad de las 48h)10,12,13,41,42. Para los pacientes cardiópatas, sobre todo con cardiopatía isquémica o insuficiencia cardiaca, la utilización de FAA de clase I-C no es segura por su depresión de la contractilidad y riesgo de proarritmia, y la amiodarona posee una efectividad muy escasa para la restauración del ritmo sinusal en la FA, con un perfil de efectos secundarios a largo plazo no desdeñable10,12,13,43,44. La reciente aparición del vernakalant, con una efectividad superior a la de amiodarona, gran rapidez de acción (mediana de conversión, 10–12 min) y de uso seguro en pacien tes con cardiopatía estructural (salvo estenosis aórtica o insuficiencia cardiaca III-IV), constituye una alternativa en la mayoría de los pacien tes con FA de reciente comienzo, en especial si tienen cardiopatía45. Por último, si fracasan los FAA o no están indicados, se recomienda la cardioversión eléctrica sincronizada, que también es una excelente alternativa de entrada para la restauración del ritmo sinusal, sobre todo si hay cardiopatía estructural, ya que sin duda es la alternativa más efectiva y segura10,12,13.
- 4.
Mantenimiento del ritmo sinusal. Tras la restauración del ritmo sinusal, en más del 70% de los pacientes la arritmia recurrirá en 1 año si no se prescribe tratamiento, pero como se ha precisado antes, los FAA tienen efectos secundarios y no pueden administrarse universalmente. Su efectividad tampoco es completamente satisfactoria, por lo que el objetivo del tratamiento no debe ser mantener al paciente sin episodios de FA, lo que es virtualmente imposible en la mayoría de los casos, sino reducir el número de episodios y mejorar su tolerabilidad, es decir, se busca incrementar la calidad de vida de los pacientes. También es importante recordar que antes de plantearse el uso de FAA, hay que tratar enérgicamente la cardiopatía del paciente (planteando el empleo sistemático de bloqueadores beta si la sufre) y los determinantes de la arritmia, en especial la hipertensión arterial, presente en el 57% de los pacientes con FA evaluados en los SUH. Por lo tanto, a un elevado número de pacientes en los que se logra la reversión en los SUH, se les prescribirá FAA para el mantenimiento del ritmo sinusal, siguiendo los criterios que se detallan en el siguiente artículo de esta monografía.
Ninguno.