La intervención coronaria percutánea en pacientes con estenosis de tronco coronario izquierdo no protegido se recomienda en los casos que no son candidatos a cirugía de revascularización aortocoronaria. El seguimiento a largo plazo de estos pacientes continúa siendo incierto.
MétodosSe incluyó en el estudio a todos los pacientes consecutivos con un nuevo diagnóstico de estenosis de tronco coronario izquierdo no protegido tratados con implantación de stents. La indicación de la intervención coronaria percutánea se estableció según los criterios de asistencia estándar, teniendo en cuenta las condiciones clínicas y anatómicas desfavorables para la utilización de la cirugía de revascularización aortocoronaria. El objetivo de valoración principal es la aparición de eventos cardiacos adversos mayores, incluidos los casos de muerte, infarto agudo de miocardio no mortal y revascularización de la lesión diana.
ResultadosSe incluyó en el análisis a un total de 226 pacientes consecutivos, de los que se trató a 202 (89,4%) con implantación de stents liberadores de fármacos. La media de edad era 72,1 años, el 41,1% de los pacientes tenían disfunción renal y las medias de la puntuación SYNTAX y del EuroSCORE fueron 28,9 y 7,4 respectivamente. Se alcanzó éxito angiográfico en el 99,6% de los pacientes y éxito de la intervención en el 92,9%. A los 3 años, las tasas de eventos cardiacos adversos mayores, muerte, infarto agudo de miocardio no mortal y revascularización de la lesión diana fueron del 36,2, el 25,2, el 8,4 y el 8,0% respectivamente. La revascularización de la lesión diana se observó con mayor frecuencia en los casos en que se habían implantado ≥ 2 stents, en comparación con los pacientes en quienes se había utilizado un solo stent (el 18,5 frente al 5,8%; p=0,03), así como en los pacientes en quiens se utilizaron stents metálicos sin recubrimiento, en comparación con los tratados con stents liberadores de fármacos (el 13,0% frente al 7,9%; p=0,24). Se observó una trombosis de stent definida en 2 pacientes (0,9%) y una trombosis de stent probable en 7 (3,1%). El sexo femenino, el deterioro de la función del ventrículo izquierdo y el uso de stents sin recubrimiento mostraron una relación significativa con la mortalidad por todas las causas.
ConclusionesLos pacientes de alto riesgo con una estenosis de tronco coronario izquierdo no protegido tratados con una intervención coronaria percutánea presentaron una tasa elevada de eventos cardiacos adversos mayores en el seguimiento a largo plazo. El sexo femenino, el deterioro de la función del ventrículo izquierdo y el uso de stents sin recubrimiento fueron factores predictivos de mal pronóstico.
Palabras clave
Las estenosis del tronco coronario izquierdo (TCI) no protegido se observan en un 4-5% de los pacientes con angina de pecho a los que se practica una angiografía coronaria1, 2. A pesar del tratamiento médico, el pronóstico de la estenosis del TCI es muy malo si no se realiza una revascularización, y alcanza una tasa de mortalidad próxima al 50% en un seguimiento de 3 años3. Se ha demostrado que la cirugía de revascularización aortocoronaria (CABG) reduce significativamente las tasas de eventos cardiacos adversos mayores (MACE) en comparación con el tratamiento médico4, 5 y la CABG continúa siendo actualmente el patrón de referencia en el tratamiento de los pacientes con estenosis del TCI6, 7. Aunque el número de intervenciones coronarias percutáneas (ICP) realizadas para estenosis del TCI se ha mantenido estable a lo largo de los últimos años, estas intervenciones representan aproximadamente un 4% del total de ICP8. Se recomienda la ICP en los pacientes con condiciones anatómicas favorables para la intervención, así como en los pacientes con trastornos clínicos que predicen un aumento del riesgo de evolución adversa con una intervención quirúrgica7. Los pacientes con lesiones del TCI tratados con ICP por no ser candidatos a CABG como consecuencia de sus características anatómicas o clínicas constituyen una población de riesgo extremadamente elevado, y los resultados clínicos obtenidos en estos pacientes en un seguimiento a largo plazo continúan siendo en gran parte desconocidos.
Los objetivos de nuestro estudio son evaluar el seguimiento a largo plazo de pacientes de alto riesgo con una estenosis del TCI tratados percutáneamente con implantación de stents e investigar los factores predictivos de la mortalidad a largo plazo en esos pacientes.
MétodosDiseño y población del estudioSe llevó a cabo un estudio prospectivo de una sola cohorte en el que se reclutó para el estudio a todos los pacientes consecutivos con una lesión coronaria del TCI (estenosis>50%) tratados con implantación de stents entre 2002 y 2007 en dos centros de ICP de alto volumen que disponían de cirugía cardiaca en el propio centro. Los criterios de exclusión fueron la contraindicación para un tratamiento antiagregante plaquetario combinado doble, las situaciones de urgencia inmediata, como el infarto agudo de miocardio con elevación del ST o el shock cardiogénico, y la presencia de una estenosis de principal izquierda protegida, definida por la presencia de ≥ 1 injertos de bypass coronario permeables dirigidos al árbol coronario izquierdo.
Se seleccionó a los pacientes incluidos en el presente estudio según los criterios de asistencia de los dos centros participantes. Se comentó con los cirujanos cardiacos sobre todos los pacientes no urgentes, y se tuvo en cuenta las características clínicas y anatómicas desfavorables para la CABG; en consecuencia, los pacientes tratados con ICP son representativos de una población de alto riesgo. Las principales razones para rechazar la revascularización quirúrgica en esos pacientes fueron la presencia de comorbilidades (como la enfermedad pulmonar con un volumen espiratorio forzado < 1.000 ml, los antecedentes de eventos vasculares neurológicos previos o la fracción de eyección ventricular izquierda < 30%), la edad avanzada (> 80 años) y la presencia de lechos distales no adecuados para CABG. No necesariamente se comentaron con los cirujanos cardiacos los casos de pacientes con angina refractaria (intervención urgente) y se los trató con una ICP según los criterios del operador y lo indicado en las guías actuales9. Se consideró una intervención urgente en casos de angina refractaria a pesar del tratamiento médico pleno o del uso de balón intraaórtico de contrapulsación.
Se obtuvieron datos relativos a las características demográficas y clínicas basales. Se estimaron prospectivamente las puntuaciones de EuroSCORE aditivo y logístico10. La puntuación SYNTAX se estimó retrospectivamente mediante la revisión de las angiografías de la intervención inicial, aplicando las definiciones de dicha puntuación (www.syntaxscore.com/)11. Se registraron también los resultados angiográficos, los resultados de la intervención y la evolución clínica intrahospitalaria. El seguimiento clínico se evaluó prospectivamente cada 6 a 12 meses en consultas externas o mediante contacto telefónico con los pacientes trasladados a otros hospitales. Se realizó de forma electiva una nueva angiografía coronaria a 53 pacientes, a los 6 a 12 meses de la ICP, en uno de los centros. Se incluyó a estos pacientes en un protocolo específico destinado a evaluar si era factible utilizar tomografía computarizada multicorte para detectar la reestenosis en el stent.
Procedimiento de la intervención coronaria percutánea y protocolo aplicado tras la intervenciónLa intervención de ICP se llevó a cabo según la práctica clínica estándar. Se trató a todos los pacientes con la implantación de ≥ 1 stent. Se implantaron stents metálicos sin recubrimiento (SM) según el criterio del operador, teniendo en cuenta el riesgo hemorrágico y el hecho de que no fuera apropiado un tratamiento antiagregante plaquetario combinado doble a largo plazo. Las principales razones para utilizar un tratamiento con SM fueron los antecedentes previos de hemorragia con peligro para la vida, la previsión de una operación de cirugía no cardiaca en un plazo de 6 meses y la anemia crónica. La técnica de implantación de los stents, el uso de abciximab y la necesidad de apoyo ventricular izquierdo (balón intraaórtico de contrapulsación o Impella Recover) se dejaron al criterio del operador. Todos los pacientes recibieron una dosis de carga de 250 mg de ácido acetilsalicílico y 600 mg de clopidogrel antes de la ICP. Se administró heparina no fraccionada para mantener un tiempo de coagulación activado > 250 s. En el momento del alta tras la intervención, se indicó a los pacientes que tomaran 150 mg de ácido acetilsalicílico y 75 mg de clopidogrel al día. El tratamiento con clopidogrel se suspendió 1 mes después de la implantación de SM y la duración del uso fue variable tras la implantación de stents liberadores de fármacos (SLF) (de 6 meses a toda la vida). Con objeto de descartar un infarto de miocardio periintervención, se evaluaron los electrocardiogramas y los biomarcadores cardiacos (troponina I y fracción MB de la creatincinasa [CK-MB]) en todos los pacientes inmediatamente antes de la intervención y 18-24 h después de la ICP. Se obtuvieron sistemáticamente muestras de sangre antes de la intervención y 24 h después para evaluar la función renal y los cambios en el valor de la hemoglobina. Todos los pacientes firmaron un consentimiento informado.
Variables de valoración y definicionesLa variable de valoración primaria fue la aparición de MACE, definidos mediante la combinación de mortalidad por cualquier causa, infarto agudo de miocardio (IAM) y revascularización de la lesión diana (RLD). Las variables de valoración secundarias fueron la muerte cardiaca y la trombosis de stent según la definición del Academic Research Consortium (ARC)12.
La mortalidad se definió como la debida a cualquier causa. La muerte cardiaca se clasificó como súbita o inexplicada debida a episodios isquémicos o a insuficiencia cardiaca. Las muertes intrahospitalarias tras la intervención se clasificaron como de causa isquémica. El IAM periintervención se definió como un aumento de la troponina o la CK-MB de 3 veces el límite superior de la normalidad, con o sin síntomas, en pacientes sin una elevación previa de los marcadores cardiacos. El IAM espontáneo se definió como un aumento de los valores de troponina o CK-MB respecto al límite superior de la normalidad, asociado a alteraciones electrocardiográficas indicativas de isquemia miocárdica o a dolor torácico. La RLD se definió como cualquier nueva revascularización mediante ICP o CABG a causa de una reestenosis en el stent o en el segmento, con estenosis ≥ 50% del diámetro (incluidos los primeros 5 mm tras el ostium de las arterias descendente anterior izquierda o circunfleja en caso de tratamiento de la bifurcación)12.
El éxito angiográfico se definió como una estenosis residual inferior al 20% y un flujo TIMI 3 al final de la intervención. El éxito de la intervención se definió como éxito angiográfico sin IAM periintervención ni muerte durante la operación.
Análisis estadísticoLas variables continuas se expresaron en forma de media ± 1 desviación estándar; las variables discretas se expresaron mediante el recuento (porcentaje) y las incidencias acumulativas de episodios se expresaron mediante la tasa (porcentaje). Se generaron las curvas de supervivencia libre de episodios con el método de Kaplan-Meier y se compararon las curvas de supervivencia de los grupos utilizando el log rank test. Los factores predictivos de la mortalidad por cualquier causa se investigaron mediante análisis univariable de todas las características clínicas (edad, sexo, hipertensión, diabetes, hiperlipemia, antecedentes de tabaquismo, infarto de miocardio previo, ICP o CABG previas, fracción de eyección, disfunción renal, valor del EuroSCORE, síndrome coronario agudo [SCA] e intervenciones urgentes) y angiográficas (abordaje femoral, lesiones que incluyeran la bifurcación de la principal izquierda, puntuación SYNTAX, número de otros vasos coronarios con estenosis, uso de abciximab, uso de aterectomía rotacional, uso de dispositivo de asistencia ventricular izquierda, diámetro del stent, uso de SLF e implantación de 2 o más stents). Las variables con un valor de p<0,1 se exploraron en un análisis de riesgos proporcionales de Cox multivariable, con objeto de identificar factores independientes predictivos de la mortalidad total. Dado que el EuroSCORE es una suma de muchos posibles factores predictivos, no se incluyó en el análisis multivariable. Los resultados se presentaron en forma de razones de riesgos (HR), junto con los intervalos de confianza del 95% (IC95%) y los valores de p. Todos los valores de p fueron bilaterales, y el nivel de significación estadística se fijó en p<0,05. Los análisis estadísticos se realizaron con el programa SPSS 15.0 para Windows (SPSS, Inc.; Chicago, Illinois, Estados Unidos).
ResultadosEntre 2002 y 2007, se trató con ICP a un total de 276 pacientes consecutivos con estenosis (> 50%) de TCI no protegido en los dos centros. Tras excluir a 37 pacientes con SCA con elevación del ST y a 13 pacientes con SCA sin elevación del ST pero en shock cardiogénico, se incluyó en el análisis final a los 226 pacientes restantes. La mediana de seguimiento fue de 1.088 (292-1.884) días, y se dispuso de un seguimiento completo a los 2 años de 214 pacientes (94,7%). El seguimiento angiográfico se llevó a cabo en 115 pacientes (50,9%), con una mediana de 8,7 [intervalo intercuartílico, 3,9-13,4] meses de seguimiento.
Características clínicas basales, angiográficas y de la intervenciónLas características clínicas basales se presentan en la Tabla 1. La media de edad era 72,1±10,6 (30-89) años y un 66,8% de los pacientes eran varones. Un total de 84 pacientes (37,2%) eran diabéticos; 92 (41,1%) tenían antes de la intervención una insuficiencia renal crónica, definida por un aclaramiento de creatinina < 60ml/min (fórmula de Cockroft-Gault), y 85 (37,6%) habían tenido un infarto de miocardio previo. El valor del EuroSCORE aditivo era de 7,4±8,4, y 135 pacientes (59,7%) presentaban un riesgo quirúrgico elevado según indicaba un valor de EuroSCORE ≥ 6. Tenían SCA 93 pacientes (41,2%) y se llevó a cabo una intervención de revascularización urgente en 30 (13,3%) que presentaban una angina refractaria sin inestabilidad hemodinámica.
Tabla 1. Características clínicas basales (n=226)
| Edad (años) | 72,1±10,6 |
| Edad ≥ 80 años | 71 (31,4) |
| Sexo masculino | 151 (66,8) |
| Hipertensión | 146 (64,6) |
| Diabetes | 84 (37,2) |
| Hiperlipemia | 130 (57,5) |
| Antecedentes de tabaquismo | 102 (45,1) |
| Infarto de miocardio previo | 85 (37,6) |
| Intervención coronaria percutánea previa | 50 (22,1) |
| CABG previa | 21 (9,3) |
| Fracción de eyección (%) | 56±12 |
| Fracción de eyección ≤ 30% | 19 (8,6) |
| EuroSCORE aditivo | 7,4±8,4 |
| EuroSCORE logístico | 8,7±10,2 |
| Acl Cr (ml/min) | 73±33 |
| Disfunción renal (Acl Cr < 60 ml/min) | 92 (41,1) |
| Síndrome coronario agudo | 93 (41,2) |
| Intervención urgente | 30 (13,3) |
Acl Cr: aclaramiento de creatinina; CABG: cirugía de revascularización aortocoronaria.
Datos expresados como media±desviación estándar o n (%).
Las características angiográficas y de la intervención se resumen en la Tabla 2. La lesión del TCI estaba situada en la bifurcación distal en 150 pacientes (66,4%) y casi todos los pacientes tenían otras lesiones coronarias (215 pacientes, 95,1%). La media de la puntuación SYNTAX fue 28,9±11,6. Se utilizó balón de contrapulsación intraaórtico en 81 pacientes (35,8%) y un dispositivo de apoyo ventricular izquierdo (Impella Recover 2.5) en 4 (1,8%), a los que se practicó una intervención de alto riesgo debido a la presencia de una disfunción ventricular izquierda grave o una oclusión de la arteria coronaria derecha. Se implantaron SLF en 202 pacientes (89,4%) y se usó más de un stent en 45 pacientes (19,9%), todos tratados con SLF. Se alcanzó éxito angiográfico en 225 pacientes (99,6%). Hubo éxito de la intervención en 210 pacientes (92,9%); en 1 paciente se produjo una trombosis del catéter durante la intervención con un flujo lento, y el paciente falleció. El 6,6% (15 pacientes) sufrió un IAM no mortal periintervención.
Tabla 2. Características angiográficas y de la intervención (n=226)
| Abordaje femoral | 183 (81) |
| Bifurcación de TCI | 150 (66,4) |
| Puntuación SYNTAX | 28,9±11,6 |
| Lesiones en otros vasos coronarios | |
| Ninguno | 11 (4,9) |
| Uno | 26 (11,5) |
| Dos | 65 (28,8) |
| Tres | 124 (54,9) |
| Uso de abciximab | 64 (28,3) |
| Aterectomía rotacional | 5 (2,2) |
| Balón intraaórtico de contrapulsación | 81 (35,8) |
| Impella Recover | 4 (1,8) |
| Longitud del stent (mm) | 17±6 |
| Tamaño del stent (mm) | 3,2±0,4 |
| SLF | 202 (89,4) |
| Taxus | 98 (43,4) |
| Cypher | 69 (30,5) |
| Endeavor | 25 (11,1) |
| Otros | 10 (4,4) |
| Técnica de implantación de stent | |
| Stent condicional | 119 (52,7) |
| Stent condicional+kissing balloon | 70 (31) |
| Aplastamiento | 22 (9,7) |
| Implantación de stent en T | 10 (4,4) |
| Implantación de stent kissing | 5 (2,2) |
| Más de 1 stent en TCI | 45 (19,9) |
| Intervención con guía por IVUS | 40 (17,7) |
IVUS: ecocardiografía intravascular; SLF: stent liberador de fármacos; TCI: tronco coronario izquierdo.
Datos expresados como media±desviación estándar o n (%).
En la Tabla 3 se presentan los resultados clínicos a los 30 días, 1 año, 2 años y en el seguimiento a largo plazo. La mortalidad total a los 30 días ascendió a 19 pacientes (8,4%), 11 de ellos en el hospital. Todas las muertes se debieron a la mortalidad cardiaca. La indicación urgente se asoció de manera significativa a la mortalidad total (falleció el 23% de los pacientes con intervenciones urgentes frente a sólo el 6% de los pacientes sin intervenciones urgentes; p=0,01). Dos pacientes presentaron trombosis de stents definidas durante los primeros 30 días. En un caso se trató de una trombosis subaguda mortal intrahospitalaria y en el otro, de una trombosis subaguda el día 9, que se trató con ICP, pero el paciente falleció 2 días después. Se documentaron seis trombosis de stents probables por la muerte súbita o inexplicada tras el alta hospitalaria. La tasa de IAM no mortales fue del 7%; todos los casos se determinaron mediante la elevación de los biomarcadores cardiacos periintervención. Fue necesaria una RLD en 2 pacientes (0,9%) que fueron tratados con ICP. La indicación para la RLD fue una trombosis de stent definida que se produjo el día 9 en un paciente; el otro presentó una angina el día 15, debido a una estenosis del ostium de la arteria circunfleja tras una implantación de stent condicional. En 29 pacientes (12,8%), se produjeron MACE, que fueron más frecuentes en los pacientes a los que se practicaron intervenciones urgentes que en los tratados de forma electiva (el 30 y el 10% respectivamente; p=0,001).
Tabla 3. Incidencia de acontecimientos adversos en un seguimiento a corto y a largo plazo (n=226)
| 30 días | 1 año | 2 años | Seguimiento a largo plazo | |
| Mortalidad por cualquier causa | 19 (8,4) | 34 (15) | 45 (19,9) | 57 (25,2) |
| Mortalidad cardiaca | 19 (8,4) | 29 (12,8) | 36 (16) | 44 (19,5) |
| Muerte súbita o inexplicada | 8 (3,5) | 14 (6,2) | 18 (8) | 25 (11,1) |
| Causa isquémica | 9 (4) | 13 (5,7) | 14 (6,2) | 15 (6,6) |
| Insuficiencia cardiaca | 2 (0,9) | 2 (0,9) | 4 (1,8) | 4 (1,8) |
| Infarto agudo de miocardio no mortal | 15 (6,6) | 18 (8) | 18 (8) | 19 (8,4) |
| Trombosis destent | ||||
| Definida | 2 (0,9) | 2 (0,9) | 2 (0,9) | 2 (0,9) |
| Probable | 6 (2,7) | 7 (3,1) | 7 (3,1) | 7 (3,1) |
| Posible | 0 | 9 (4) | 16 (7,1) | 36 (15,9) |
| Revascularización de lesión diana | 2 (0,9) | 14 (6,2) * | 14 (6,2) * | 18 (8) * |
| Reintervención coronaria percutánea | 2 (0,9) | 11 (4,9) | 11 (4,9) | 13 (5,6) |
| CABG | 0 | 4 (1,8) | 4 (1,8) | 6 (2,7) |
| MACE | 29 (12,8) | 56 (24,8) | 65 (28,8) | 82 (36,3) |
CABG: cirugía de revascularización aortocoronaria; MACE: eventos cardiacos adversos mayores.
Datos expresados como n (%).
* Un paciente presentó reestenosis del stent en dos ocasiones durante el primer año, la primera se trató percutáneamente, mientras que la segunda se trató con CABG.
Los resultados clínicos se resumen en la Tabla 3. En el periodo de seguimiento de 2 años, fallecieron 45 pacientes (19,9%), 36 (16,0%) de ellos por mortalidad cardiaca. Las causas de muerte cardiaca fueron la muerte súbita o inexplicada (50%), los episodios de isquemia (39%) y la insuficiencia cardiaca (11%). Se realizó una RLD en 14 pacientes (6,2%), 11 (5%) de ellos tratados con una nueva ICP y 4 (2%) con CABG. Un paciente sufrió una segunda reestenosis en el stent y finalmente se lo trató con CABG. En total, se observaron MACE en 65 pacientes (28,8%).
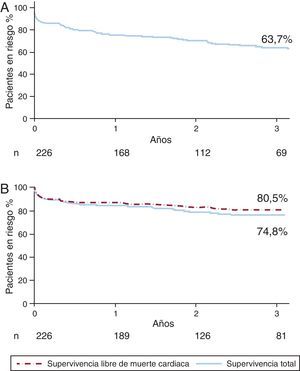
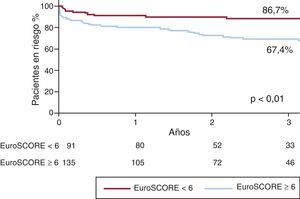
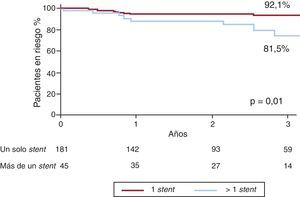
Seguimiento a largo plazoLas curvas de supervivencia correspondientes a la muerte y a los MACE tras una mediana de seguimiento de 3 [0,8-5,2] años se presentan en la Figura 1. En ese momento, 57 (25,2%) pacientes habían fallecido y 82 (36,2%) habían sufrido un MACE. La supervivencia estaba estrechamente relacionada con el valor del EuroSCORE. Las tasas de supervivencia en pacientes con riesgo quirúrgico bajo (EuroSCORE aditivo < 6) y riesgo quirúrgico alto (EuroSCORE aditivo ≥ 6) fueron del 87 y el 67% respectivamente (p<0,01) (Figura 2). Se produjo una trombosis de stent definida o probable en 9 pacientes (4,0%) entre 2 y 108 días después de la implantación del stent (media, 20,5 días). Todos los pacientes afectados por trombosis del stent fallecieron. No se detectó ninguna trombosis de stent definida después de los primeros 30 días. Se produjeron trombosis de stent probables en 7 pacientes (3,1%), 6 de ellas en los primeros 30 días siguientes a la intervención. El otro paciente sufrió una trombosis de stent probable el día 108 tras la intervención. La trombosis de stent definida o probable se asoció con más frecuencia a los SM que a los SLF (el 13 frente al 3%; p=0,02) y tendió a ser más frecuente en los pacientes con SCA (7%) que en los pacientes estables (2%; p=0,11). Se detectó un IAM en 19 pacientes (8,4%); 15 de los casos se produjeron en los primeros 30 días. Se identificó una reestenosis en 18 pacientes (8,0%), y ello se asoció con más frecuencia a los SM que a los SLF (el 13 frente al 8%; p=0,24) y a las técnicas complejas que comportaban la implantación de más de un stent en comparación con las técnicas de un solo stent (el 19 frente al 6%; p=0,01). No se utilizó SM en ninguno de los pacientes tratados con técnicas complejas (Figura 3).
Figura 1. Curvas de supervivencia de eventos cardiacos adversos mayores y de supervivencia total. A: supervivencia libre de eventos cardiacos adversos mayores. B: supervivencia total y libre de muerte cardiaca.
Figura 2. Curvas de supervivencia libre de mortalidad por todas las causas según el EuroSCORE aditivo.
Figura 3. Curvas de supervivencia para la revascularización de la lesión diana según el número de stents utilizados para el tratamiento de la principal izquierda.
Factores predictivos de la mortalidad a largo plazoEn la Tabla 4 se presentan los resultados del análisis de regresión de Cox univariable y multivariable. El análisis univariable puso de manifiesto que la edad, el sexo femenino, los antecedentes de insuficiencia renal previa, la fracción de eyección ventricular izquierda, el SCA en el momento de la intervención índice, el uso de SM y el valor del EuroSCORE estaban relacionados con la supervivencia total. La puntuación SYNTAX no estaba relacionada con la mortalidad total (HR=0,99; p=0,58). El análisis de regresión de Cox multivariable (sin el EuroSCORE aditivo) identificó sólo tres factores independientes predictivos de mortalidad por todas las causas a largo plazo: el sexo femenino, la disfunción ventricular izquierda (definida como una fracción de eyección < 50%) y el uso de SM para el tratamiento del TCI. La insuficiencia renal previa (definida como un aclaramiento de creatinina < 60ml/min) casi alcanzó la significación estadística (p=0,06).
Tabla 4. Factores independientes predictivos de mortalidad total en el seguimiento a largo plazo
| Análisis univariable | Análisis multivariable | |||
| HR (IC95%) | p | HR (IC95%) | p | |
| Edad | 1,05 (1,02-1,08) | < 0,01 | 1,03 (0,99-1,07) | 0,14 |
| Sexo femenino | 1,57 (0,93-2,66) | 0,09 | 2,01 (1,14-3,54) | 0,02 |
| Disfunción renal | 2,48 (1,44-4,30) | < 0,01 | 1,83 (0,94-3,58) | 0,06 |
| Fracción de eyección | 0,97 (0,95-0,99) | < 0,01 | 0,97 (0,05-0,99) | < 0,01 |
| Síndrome coronario agudo | 1,69 (1,00-2,85) | 0,05 | 1,51 (0,85-2,68) | 0,16 |
| SM | 2,24 (1,17-4,30) | 0,02 | 2,14 (1,08-4,25) | 0,03 |
| EuroSCORE aditivo | 1,03 (1,01-1,05) | < 0,01 | - | - |
HR: razón de riesgos; IC95%: intervalo de confianza del 95%; SM: stent metálico sin recubrimiento.
Los principales resultados de nuestro estudio son los siguientes: a) las poblaciones de alto riesgo con una estenosis de TCI no protegido presentan una tasa elevada de MACE y de muerte en el seguimiento a largo plazo; b) a los 30 días, esta población de alto riesgo tiene una mortalidad similar a la esperada según el modelo logístico EuroSCORE, c) los factores independientes predictivos de mortalidad por cualquier causa en el seguimiento a largo plazo son el sexo femenino, el deterioro de la fracción de eyección y el uso de SM.
Nuestro estudio presenta una de las series de pacientes tratados con ICP por una estenosis de TCI no protegido en las que el riesgo observado ha sido más alto. Según las guías de American College of Cardiology/American Heart Association (ACC/AHA), la CABG tiene una indicación de clase I para el tratamiento de la estenosis de TCI no protegido6. No obstante, en las actualización de la guía de 2009, la ICP ha pasado a ser de clase IIb en los pacientes «con unas características anatómicas asociadas a un riesgo bajo de complicaciones de la intervención de ICP o con características clínicas que predicen un aumento del riesgo de un resultado quirúrgico adverso»7. Siguiendo estas recomendaciones, la ICP se utilizó en los pacientes con un riesgo quirúrgico elevado y en los que no tenían una anatomía apropiada para una CABG. Sólo de 30 pacientes (13%) no se comentaron los casos con los cirujanos cardiacos debido a la realización de una intervención urgente en caso de angina refractaria. En comparación con otros estudios13, 14, nuestra población era de mayor edad (media de edad, 72 años), incluía una proporción más elevada de pacientes con diabetes (37%), disfunción renal (41%) y valores del EuroSCORE altos (media de EuroScore, 7,4; un 60% de los pacientes con EuroSCORE aditivo ≥ 6). Chieffo et al13, en un registro de seguimiento a largo plazo, y Morice et al14, en el subgrupo de pacientes con afección de TCI no protegido incluidos en el ensayo SYNTAX, indicaron un perfil de riesgo muy bajo de pacientes con unas características clínicas basales y angiográficas similares a las de los pacientes tratados con CABG. En esos estudios, las medias de edad fueron 64 y 65 años, un 19 y un 24% de los pacientes eran diabéticos, un 2 y un 2% presentaban disfunción renal y las medias del EuroSCORE aditivo eran 4,4 y 3,9 respectivamente. Los resultados clínicos obtenidos en estos estudios fueron radicalmente distintos de los nuestros. En el seguimiento realizado a 1 año, la mortalidad por cualquier causa fue del 2,8 y del 4,2% respectivamente13, 14.
Pavei et al15 y Vaquerizo et al16 presentaron dos registros de ICP con unos criterios de inclusión similares a los de nuestro estudio. No obstante, a pesar de la semejanza de los criterios de inclusión, la población de estos estudios tenía un perfil mejor que el de nuestros pacientes: las medias de edad eran 71 y 69 años, un 27 y un 29% eran diabéticos, había disfunción renal en un 42 y un 28%, y un 46,6 y un 38% de los pacientes tenían un valor del EuroSCORE ≥ 6. En consecuencia, los resultados clínicos fueron mejores que los nuestros. En esos estudios, las tasas de mortalidad por cualquier causa fueron del 10,1 y el 9,3% a los 2 años de seguimiento15, 16.
De manera similar a lo observado en otros estudios17, la elevada tasa de MACE de nuestro registro se inició durante los primeros 30 días siguientes a la intervención. A pesar de que la intervención tuvo éxito en el 93% de los pacientes, a los 30 días la mortalidad por cualquier causa y los MACE fueron del 8,4 y el 12,8% respectivamente. Las causas de muerte se debieron a una trombosis de stent definida o probable, insuficiencia cardiaca o complicaciones debidas al tratamiento del SCA. Las muertes se documentaron principalmente en pacientes de edad avanzada (media de edad, 76 años), con disfunción renal (63,2%), con SCA (79%) y en pacientes a los que se había practicado la ICP como intervención urgente (42%). Pavei et al15 describieron una mortalidad por cualquier causa y una incidencia de MACE a los 30 días del 1,4 y el 1,4% respectivamente, mientras que Buszman et al18 presentaron unas tasas del 1,4 y el 4,8% en una cohorte que tenía también un perfil de riesgo más favorable. Atribuimos estos peores resultados a corto plazo a la población de alto riesgo de nuestro registro. Además, la tasa observada de mortalidad por cualquier causa en ese momento de valoración no difiere de manera significativa de la estimada con el modelo logístico EuroSCORE (el 8,4 y el 8,7% respectivamente; p=0,91).
La tasa de trombosis de stent observada en nuestro estudio a los 3 años (el 1% de trombosis de stent definidas y el 3% de trombosis de stent probables) es ligeramente superior a la de otros registros con un perfil de riesgo bajo de los pacientes19, pero es similar al de otros registros de poblaciones de riesgo elevado20. Todos los casos de trombosis de stent se observaron durante el primer año de seguimiento y se dieron con mayor frecuencia en relación con el uso de SM. Seis pacientes con trombosis de stent probable sufrieron una muerte súbita o inexplicada durante el primer mes siguiente a la implantación del stent y no se realizaron autopsias para confirmar la trombosis de stent. No está claro que la guía de ecocardiografía intravascular (IVUS) para la implantación de stents en el TCI permita reducir el riesgo de trombosis del stent en un seguimiento a corto plazo. En nuestro estudio, la guía de IVUS se utilizó sólo en el 17,7% de los pacientes. Park et al21 describieron unas tasas de mortalidad por todas las causas y de infartos de miocardio inferiores con el implante de SLF guiado por IVUS en lesiones de TCI no protegido, en comparación con el implante guiado por angiografía, a los 3 años de seguimiento.
Nuestro registro observó que los factores independientes predictivos de mortalidad por todas las causas eran el sexo del paciente, el deterioro de la fracción de eyección y el uso de SM. La disfunción renal casi alcanzó la significación estadística. La inclusión del EuroSCORE aditivo en el modelo de Cox no modificó los cuatro factores predictivos independientes hallados en nuestro modelo. Las mujeres tienen un riesgo superior de MACE, incluida la mortalidad, después de la CABG22. La ICP ha mostrado unos resultados poco uniformes, con una tasa de mortalidad similar o ligeramente superior en las mujeres23. Este hecho se debe a que generalmente las mujeres tratadas con una ICP son de mayor edad y presentan con mayor frecuencia factores de riesgo cardiovascular23, 24. Sin embargo, en nuestra población, el análisis de las diferencias entre varones y mujeres no alcanzó significación estadística en cuanto a la edad, la fracción de eyección, el valor del EuroSCORE aditivo, los factores de riesgo cardiovascular, la indicación clínica y el uso de SM. Que nosotros sepamos, no se han publicado estudios que indiquen una peor evolución cardiovascular en las mujeres tratadas con stents a causa de una estenosis de TCI no protegido. En muchos registros se ha observado que la fracción de eyección baja es uno de los más importantes factores predictivos de la mortalidad de los pacientes con estenosis de TCI no protegido tratados con ICP15, 18, 25, 26. En unos pocos estudios se ha observado también que la disfunción renal es un factor independiente predictivo de mortalidad en esos pacientes14, 27. El tratamiento de la estenosis de TCI no protegido con SM se ha relacionado con un aumento del riesgo de reestenosis del TCI en varios ensayos, pero solamente Palmerini et al28 han confirmado una relación significativa entre este factor y la posterior mortalidad. Esto respalda la recomendación de la AHA de utilizar los SLF en el tratamiento percutáneo de la estenosis de TCI no protegido cuando las comorbilidades del paciente permiten el empleo de un tratamiento antiagregante plaquetario combinado doble29.
Por último, en nuestro estudio, la puntuación SYNTAX no presentó una relación con la mortalidad total. Este resultado concuerda con lo indicado por un reciente informe que señalaba que la puntuación SYNTAX tiene una exactitud baja o moderada en la predicción de la mortalidad por cualquier causa a los 6 meses en los pacientes con estenosis de TCI no protegido tratados con stents (área bajo la curva, 0,71; IC95%, 0,60-0,82)30. Ese mismo estudio llegó a la conclusión de que otra puntuación basada en parámetros clínicos, como la puntuación New Risk Stratification Score (NERS), tenía mayor exactitud en la evaluación de la mortalidad total y los MACE30.
LimitacionesEl presente estudio es un registro multicéntrico. La elección del tratamiento con ICP en vez de CABG se basó en la práctica clínica habitual de los centros participantes. Se trató con CABG a los pacientes con estenosis de TCI no protegido; por consiguiente, los resultados presentados en este estudio están condicionados a una población de alto riesgo. La segunda limitación es el pequeño tamaño muestral utilizado en el estudio. Los factores predictivos de la mortalidad por cualquier causa podrían estar influidos por los relativamente pocos episodios incluidos en los modelos estadísticos. Además, hubo pocos pacientes a los que se tratara con SM y estos presentaban más comorbilidades que los pacientes tratados con SLF. En tercer lugar, la duración del tratamiento antiagregante plaquetario combinado doble fue diferente de uno a otro paciente, y no se evaluó el uso de este tratamiento en el momento de cada episodio clínico. En cuarto lugar, se realizó un seguimiento angiográfico en un 51% de los pacientes. Aunque intentamos realizar una RLD sólo en los casos en que había una indicación clínica, algunos podrían haberse considerado indicados por la angiografía. Por último, la IVUS se utilizó sólo excepcionalmente en el presente registro y en algunos casos se empleó para optimizar la implantación de los stents.
ConclusionesEl tratamiento percutáneo de los pacientes con estenosis de TCI no protegido de alto riesgo se asoció a una tasa moderada-alta de mortalidad y de MACE en un seguimiento a corto y a largo plazo. La función renal, la fracción de eyección baja y el uso de SM fueron factores independientes predictivos de la mortalidad total.
Conflicto de interesesNinguno.
Agradecimientos
Damos las gracias al Institut d’Investigació Biomèdica de Bellvitge (IDIBELL) por la subvención concedida a Josep Gomez-Lara.
Recibido 20 Junio 2011
Aceptado 20 Diciembre 2011
Autor para correspondencia: Departamento de Cardiología Intervencionista, Hospital Universitari de Bellvitge, Feixa Llarga s/n, 08970 L’Hospitalet de Llobregat, Barcelona, España. 26587jgh@comb.cat