Palabras clave
INTRODUCCIÓN
Más de la mitad de las muertes que se producen en nuestro país ocurren en hospitales1. Las órdenes de no reanimar se usan cada vez con más frecuencia y, de hecho, la mayoría de las muertes no súbitas que se producen en Europa vienen precedidas por estas órdenes2. Sin embargo, las órdenes de no reanimar y la discusión sobre la reanimación son menos frecuentes en pacientes con enfermedades cardiovasculares que en aquellos con otras enfermedades como el cáncer3-5. Nuestro objetivo es evaluar el uso de órdenes de no reanimar y de cuidados paliativos en cardiópatas. Nuestra hipótesis es que hay un amplio margen de mejora en la aplicación de estas medidas.
MÉTODOS
Registro retrospectivo de todos los fallecidos en el servicio de cardiología de un hospital terciario de enero de 2007 a febrero de 2009. La recogida de datos incluyó:
- Variables demográficas, factores de riesgo cardiovascular (diabetes mellitus, hiperlipemia, tabaquismo, hipertensión arterial, obesidad con índice de masa corporal [IMC] > 30) y antecedentes reflejados en la historia clínica.
- Ubicación del paciente y resultado de pruebas.
- Variables relacionadas con la orden de no reanimar: existencia o ausencia de la orden, detallada o no en historia clínica y en las hojas de enfermería, comentada o no con el paciente y su familia. Fecha de la orden. Medidas de limitación del esfuerzo terapéutico. Uso previo de terapias agresivas.
- Uso de medidas paliativas: cloruro mórfico, asistencia espiritual por el capellán del hospital u otros medios, desconexión de desfibrilador automático implantable.
- Autopsia: solicitud a la familia y realización.
En todos los casos, la decisión de no reanimar la tomó el médico responsable del paciente de forma individual. El estudio fue aprobado por el comité ético de nuestro centro.
Para la comparación de los grupos se utilizó el test de la χ2 o el test exacto de Fisher para las variables categóricas y el test de la t de Student. Se utilizó el programa SPSS, versión 12.0 (SPSS Inc., Chicago, Illinois, Estados Unidos).
RESULTADOS
Durante el periodo del estudio se realizaron en nuestro servicio 9.587 ingresos y fallecieron 198 (2%) pacientes. De estos pacientes, los 113 (57%) considerados no reanimables tenían mayor edad, más comorbilidad, más ingresos motivados por insuficiencia cardiaca, admisiones más prolongadas y con menos frecuencia en la unidad coronaria que los considerados reanimables (tabla 1).
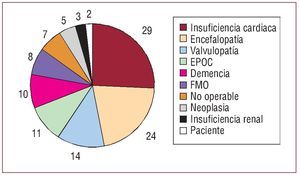
Los datos que damos a continuación se refieren a estos 113 pacientes en los que se reflejó por escrito la decisión de no reanimar. En 3 pacientes esta orden se dio en las primeras 24 h del ingreso. La mediana de días desde el ingreso hasta la orden fue de 7 (percentil 25, 3 días; percentil 75, 21,3 días). En la mayoría hubo varios motivos que precipitaron la decisión de no reanimar, que incluían frecuentemente edad avanzada, comorbilidad y cardiopatía. El principal motivo para esta decisión se refleja en la figura 1.
Fig. 1. Motivo principal por el que se consideró no reanimables a 113 pacientes consecutivos. Demencia: deterioro cognitivo; Encefalopatía: encefalopatía severa o electroencefalograma de mal pronóstico; EPOC: enfermedad pulmonar obstructiva crónica; FMO: fallo multiorgánico; Insuficiencia cardiaca: insuficiencia cardiaca severa o shock cardiogénico; Neoplasia: enfermedad neoplásica avanzada; No operable: afecciones quirúrgicas no valvulares no operables por alto riesgo; Paciente: deseo del paciente; Valvulopatía: valvulopatía severa no operable.
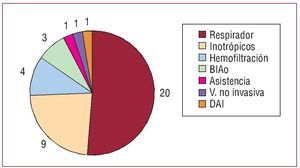
Se escribió esta orden en la historia clínica en 102 (90,3%) casos y en las hojas de enfermería en 74 (65,5%). Se dejó constancia de informar de esta orden al paciente en 5 (4,4%) casos y a la familia en 95 (84,1%). Además de la orden de no reanimar, en las 24 h que precedieron a la muerte se realizaron en 39 (34,5%) pacientes las mediadas explícitas de limitación del esfuerzo terapéutico reflejadas en la figura 2. El uso de medidas paliativas fue escaso en los pacientes no reanimables, y con anterioridad a dicha orden muchos de ellos recibieron tratamientos agresivos y costosos (tabla 2). Ningún paciente tenía «documento de voluntades anticipadas» reflejado en la historia clínica.
Fig. 2. Medidas retiradas por limitación del esfuerzo terapéutico en las 24 h previas al fallecimiento de 39 pacientes. Asistencia: parada de asistencia ventricular previamente implantada; BIAo: retirada de balón intraaórtico de contrapulsación; DAI: desconexión de desfibrilador automático implantable; Hemofiltración: retirada de hemofiltración venovenosa continua; Inotrópicos: retirada de perfusión de inotrópicos; Respirador: extubación y retirada de ventilación mecánica (2 de ellas con retirada de inotrópicos y 1 con retirada de balón intraaórtico de contrapulsación); V. no invasiva: retirada de ventilación no invasiva.
DISCUSIÓN
Casi 3/5 muertos en nuestro servicio tenían una orden de no reanimar, en muchos casos tras ingresos prolongados que incluyeron frecuentemente medidas agresivas previas a dicha decisión. Sólo la mitad de los pacientes considerados no reanimables recibieron cloruro mórfico como medida paliativa, la asistencia espiritual fue excepcional y no se desconectó el desfibrilador automático implantable en 3 de los 4 portadores de este dispositivo, lo que indica que hay margen de mejora.
La mayoría de las muertes no súbitas de nuestro entorno vienen precedidas por órdenes de no reanimar2. Hemos observado que los pacientes no reanimables tenían más comorbilidad y mayor edad. En estudios previos la edad era la variable más relacionada con estas órdenes6.
En nuestra serie fueron escasos los intentos de averiguar las preferencias de los pacientes y sólo se informó al 4% de esta decisión. Se ha descrito que en más de dos tercios de los casos la decisión se toma sin tener en cuenta los deseos del paciente6, pese a que en muchas ocasiones no se debería privar a los pacientes de la posibilidad de reanimación sin discutirlo previamente6. Goodlin et al7, estudiando 2.505 paradas cardiacas en octogenarios, encontraron claras discrepancias entre los deseos de recibir reanimación y la actitud de reanimar. De hecho, en la cuarta parte de los pacientes con insuficiencia cardiaca los médicos tienen una visión equivocada sobre el deseo del paciente de recibir reanimación3. Por otro lado, la capacidad decisoria del paciente con cardiopatía terminal puede verse afectada por situaciones inherentes a lo avanzado de su enfermedad. Además, a veces los pacientes no quieren información, no desean tener que decidir o tienen opiniones ambivalentes y cambiantes3. La decisión de no reanimar no se consensuó con la familia en un 16% de los casos de nuestra serie. La mayoría de los pacientes y los familiares consideran esencial hablar con los médicos de la muerte y de estas órdenes3, pero para los médicos es difícil este diálogo6. Esta decisión debería figurar explícitamente en todos los documentos clínicos. En nuestra serie es llamativo que en el 34% de los casos esta orden no figurase en las hojas de enfermería. La decisión última de reanimar o no frecuentemente la puede adoptar un médico de guardia en cuestión de segundos, por lo que es imprescindible que esta orden esté reflejada en la documentación más al alcance, habitualmente las hojas de enfermería.
Respecto al déficit de cuidados paliativos encontrado, se ha descrito la falta de formación de los especialistas de cuidados paliativos en lo que respecta a las cardiopatías y viceversa8. Esta escasez contrasta con la amplia utilización de medidas agresivas durante el mismo ingreso en pacientes a los que después se consideró no reanimables. Mención aparte merece el hecho de que en 3 de los 4 portadores de desfibrilador automático implantable de nuestra serie no se lo desconectó. Goldstein et al9, tras entrevistar a 100 familiares de pacientes que murieron con un desfibrilador, mostraron que sólo se planteó la posibilidad de desconexión del aparato a 27, de los que 21 la aceptaron.
En nuestra estudio, se limitó el esfuerzo terapéutico en un 35% de los pacientes. Desde el punto de vista ético, la limitación inicial de las medidas de soporte vital o la retirada de éstas no son en esencia diferentes, pero para el médico la decisión de retirar una medida ya instalada es más difícil10. El problema es relevante, ya que el porcentaje de muertes precedidas de limitación del esfuerzo terapéutico parece ir en aumento11, lo que apunta a la necesidad de herramientas que permitan identificar precozmente a pacientes que no se beneficien de un manejo agresivo.
Por último, la bajísima tasa de solicitud y realización de autopsias que encontramos es un reflejo del descenso en el número de autopsias en los hospitales españoles, ya clasificado como alarmante12.
Nuestro estudio tiene las limitaciones inherentes a la recogida de datos retrospectiva. Al usar diagnósticos previos, probablemente se infradiagnosticó la demencia. Por otro lado, el número de pacientes analizados impide sacar conclusiones definitivas. Por último, al ser un registro monocéntrico, refleja el manejo en nuestro hospital y las extrapolaciones deben ser cuidadosas.
En conclusión, no se considera subsidiarios de rea nimación a casi 3 de cada 5 pacientes que mueren en un servicio de cardiología, y con frecuencia se toma esa decisión tras realizar procedimientos agresivos, con una posterior infrautilización de medidas paliativas.
Full English text available from: www.revespcardiol.org
Este trabajo fue financiado en parte por la Red Temática de Enfermedades Cardiovasculares (RECAVA).
Correspondencia: Dr. M. Martínez-Sellés.
Servicio de Cardiología. Hospital General Universitario Gregorio Marañón. Dr. Esquerdo, 46. 28007 Madrid. España.
Correo electrónico: mmselles@secardiologia.es
Recibido el 29 de abril de 2009.
Aceptado para su publicación el 3 de junio de 2009.