Full English text available from: www.revespcardiol.org/en
Revista Española de Cardiología ha publicado recientemente los resultados de 3 registros retrospectivos en pacientes con fibrilación auricular realizados en España. Los 3 se centran en la valoración y la calidad del control de la anticoagulación con fármacos antivitamina K en consultas de atención primaria durante 1 año de evolución; en los 3 la mayoría de los pacientes recibieron acenocumarol y en ellos se observa un control inadecuado de la anticoagulación en el 40% de los pacientes.
En el estudio ANFAGAL (ANticoagulación en pacientes con Fibrilación Auricular en el ámbito de atención primaria de GALicia), realizado en Galicia, Cinza-Sanjurjo et al1 estudiaron a 511 pacientes con fibrilación auricular no valvular atendidos en asistencia primaria y anticoagulados durante más de 1 año con antagonistas de la vitamina K. El 41.5% de los pacientes presentó menos del 60% de los controles en rango terapéutico. Estos enfermos tomaban más fármacos y tenían más insuficiencia renal y mayor riesgo hemorrágico. Como dato adicional, se excluyó del estudio a los pacientes con interrupciones temporales de la anticoagulación, que aumentan la proporción de enfermos mal anticoagulados.
Los otros 2 estudios son más amplios y de ámbito nacional. En el estudio CALIFA2, en el que se incluyó a 1.542 pacientes con fibrilación auricular crónica, en seguimiento por cardiólogos, se consiguió un control adecuado de la anticoagulación en el 60% de los casos. En el último estudio (PAULA3), realizado en 1.524 pacientes, la anticoagulación estuvo en rango terapéutico el 60% del tiempo de seguimiento.
MAL CONTROL DE LA ANTICOAGULACIÓN CON ANTAGONISTAS DE LA VITAMINA KEn los 3 estudios el mal control de la anticoagulación se relacionó con factores diversos y no plenamente coincidentes: insuficiencia renal, sexo femenino, mal control previo, hábitos dietéticos, tratamiento concomitante con antiagregantes plaquetarios e ingesta habitual de antiinflamatorios no esteroideos; ninguno fácilmente corregible en la práctica clínica habitual.
Los resultados de los 3 estudios son notablemente similares y coinciden con otras observaciones contemporáneas en registros y ensayos clínicos, en los que hipotéticamente se selecciona a los pacientes que van a tener mejor cumplimiento y los controles son más estrictos. La observación más importante es la incapacidad reiterada de mantener un rango terapéutico adecuado, incluso ahora que la formación del paciente y la organización de los controles son mejores que en tiempos anteriores. Es muy poco probable que el control de la anticoagulación con fármacos antivitamina K mejore de forma significativa en el futuro próximo. Más importante aún, en la práctica clínica no se calcula habitualmente el tiempo en rango terapéutico de cada paciente. Es un dato que todavía no forma parte de la historia clínica habitual.
IMPORTANCIA DEL CONTROL ADECUADO DE LA ANTICOAGULACIÓNEl margen terapéutico de la anticoagulación con fármacos antivitamina K es muy estrecho4, y fuera del intervalo del cociente internacional normalizado (INR) recomendado para la fibrilación auricular (INR entre 2 y 3) aumenta notablemente la incidencia de embolias, episodios hemorrágicos graves e incluso muerte5. En diversos estudios se ha demostrado que se necesita un tiempo en rango terapéutico superior al 70% para reducir significativamente el riesgo de ictus de los pacientes con un índice CHADS2 > 2, si bien cuanto peor sea el grado de anticoagulación mayor es el riesgo5. Probablemente esta relación es conocida por todos los médicos responsables de la anticoagulación, pero no actuamos en consecuencia con todas las medidas a nuestro alcance y nos limitamos a repetir controles de INR y modificar la dosis del anticoagulante en un intento de mejorar los resultados, algo que se consigue en casos aislados, pero que no ha mejorado globalmente en los últimos años. En muchas ocasiones, aunque no necesariamente, la consecuencia del mal control es el abandono de la anticoagulación, especialmente cuando se observan hemorragias graves6. Peor todavía, existe una gran tolerancia frente al mal control de la anticoagulación, especialmente cuando el valor es < 2 (ausencia de anticoagulación efectiva) y el paciente permanece asintomático. Sería interesante conocer cuál fue la actitud terapéutica con los pacientes mal anticoagulados en los 3 estudios publicados en Revista Española de Cardiología.
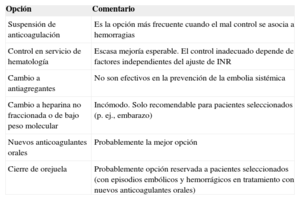
POSIBLES SOLUCIONES AL PROBLEMAEn la tabla 1 se ilustran posibles soluciones para reducir los riesgos embólico y hemorrágico.
Opciones terapéuticas para pacientes con fibrilación auricular y mal control de la anticoagulación
| Opción | Comentario |
|---|---|
| Suspensión de anticoagulación | Es la opción más frecuente cuando el mal control se asocia a hemorragias |
| Control en servicio de hematología | Escasa mejoría esperable. El control inadecuado depende de factores independientes del ajuste de INR |
| Cambio a antiagregantes | No son efectivos en la prevención de la embolia sistémica |
| Cambio a heparina no fraccionada o de bajo peso molecular | Incómodo. Solo recomendable para pacientes seleccionados (p. ej., embarazo) |
| Nuevos anticoagulantes orales | Probablemente la mejor opción |
| Cierre de orejuela | Probablemente opción reservada a pacientes seleccionados (con episodios embólicos y hemorrágicos en tratamiento con nuevos anticoagulantes orales) |
INR: cociente internacional normalizado.
La suspensión de la anticoagulación solo es justificable en casos de hemorragias relevantes, y solo temporalmente, antes de tomar otras medidas. Los antiagregantes no son los fármacos adecuados para la prevención del riesgo embólico en la fibrilación auricular. El cambio del antagonista de la vitamina K por otro anticoagulante, habitualmente heparina no fraccionada o enoxaparina, se utiliza en casos especiales de anticoagulación difícil de sujetos de alto riesgo (embarazo, prótesis mecánicas), ya que el ajuste de dosis para conseguir un rango terapéutico adecuado es más efectivo, aunque más complejo, y generalmente exige el seguimiento minucioso por un especialista en anticoagulación.
En el extremo opuesto está el cierre percutáneo de la orejuela izquierda, lugar preferente de la formación de trombos en más del 90% de los casos de fibrilación auricular. Este método es complejo, no hay mucha experiencia y los dispositivos de cierre todavía están evolucionando, pero sin duda es un método efectivo que debe considerarse en casos de mal control de la anticoagulación y episodios embólicos y/o hemorrágicos de repetición, especialmente si esto sucede con la mejor forma de anticoagulación: los nuevos anticoagulantes orales.
CONCLUSIONESSin duda, la mejor opción terapéutica actual es el empleo de nuevos anticoagulantes orales (inhibidores de la trombina: dabigatrán e inhibidores del factor Xa: apixabán, rivaroxabán y, cuando esté aprobado para uso clínico, edoxabán). Los estudios no son comparables entre sí, pero con los 4 se ha demostrado eficacia clínica y seguridad frente a warfarina7–10, la anticoagulación es uniforme y fiable desde la primera dosis (motivo por el que ninguno exige controles rutinarios) y en las guías se recomienda como la opción preferente de anticoagulación, si están disponibles11. Sin embargo, la utilización de nuevos anticoagulantes en la práctica clínica es mucho menor que lo esperado y en España oscila entre el 10 y el 15% de los casos, dependiendo de la comunidad autónoma. Los motivos para explicar el bajo empleo de nuevos anticoagulantes orales son múltiples, aunque ninguno tiene una justificación plena (tabla 2). De hecho, la mayor parte de las veces existe una percepción errónea que condiciona que no se utilicen estos fármacos. Su eficacia y su seguridad son inequívocas, los resultados de los estudios fueron concordantes entre sí y en todos los subgrupos analizados de los 100.000 pacientes incluidos en los ensayos clínicos contemporáneos; en contraposición con la falta absoluta de ensayos clínicos controlados con acenocumarol, el antagonsita de la vitamina K más empleado en España. Sí se puede hacer controles del grado de anticoagulación con los nuevos fármacos (antifactor Xa, calibrado para rivaroxabán o apixabán; tiempo de coagulación de trombina calibrado para dabigatrán), pero no es necesario hacerlo sistemáticamente, solo deben emplearse en casos de necesidad, por ejemplo ante hemorragias12. El miedo a la pérdida de anticoagulación al perder una dosis también es injustificado, especialmente si se compara con la falta de anticoagulación durante días o meses si el INR con warfarina o acenocumarol es inferior al límite del rango terapéutico. En casos de hemorragia sí existen formas de contrarrestar la anticoagulación: administración de concentrado de complejo protrombínico, factor de coagulación VII y mezclas de factores de coagulación que precisan la colaboración con hematólogos para su mejor utilización. De hecho, el revertir la anticoagulación es más fácil y rápido en el caso de los nuevos anticoagulantes orales. Por otra parte, la investigación de antídotos específicos está muy avanzada, en algunos casos ya con resultados clínicos definitivos. Queda el problema del coste y las dificultades administrativas. Los nuevos anticoagulantes ya empleados en clínica son coste-efectivos. Es cierto que la financiación pública de los nuevos anticoagulantes está limitada a casos especiales, pero estos incluyen contraindicaciones (p. ej., insuficiencia renal grave, enfermedad valvular cardiaca), y el mal control de la anticoagulación es una de las razones admitidas para ello13. Si todavía un número elevado de pacientes está mal controlado con acenocumarol o warfarina, parte de la culpa es nuestra, de los médicos. ¿Hasta cuándo?
Motivos relacionados con la escasa prescripción de nuevos anticoagulantes orales
| Motivo | Comentario |
|---|---|
| Escasa evidencia científica | 4 estudios demuestran la superioridad inequívoca de los NACO frente a los AVK |
| Falta de evidencia en la vida real | Datos de registros obligatorios demuestran la eficacia y seguridad de los NACO |
| Temor a la imposibilidad de monitorización | El grado de anticoagulación se puede medir determinando la actividad de trombina |
| Ausencia de antídoto | Antídoto como tal todavía no existe (tampoco para la warfarina). Anticuerpos monoclonales en investigación. La recomendación es el empleo de medidas de hemostasia local y reposición y, en los casos más graves, infusión de concentrado de complejo de protrombina y factor VII recombinante activado (en ausencia de datos clínicos que respalden su uso) |
| Coste-eficacia | Está demostrada con los fármacos ya comercializados: dabigatrán, apixabán y rivaroxabán |
| Dificultad administrativa | Diferente en cada comunidad autónoma y en el Ministerio de Sanidad e Igualdad. Es un trámite sencillo que puede beneficiar a más del 40% |
AVK: antagonistas de la vitamina K; NACO nuevos anticoagulantes orales.
J. López-Sendón ha recibido subvenciones significativas por becas, consultorías o ponencias de Pfizer, Boheringher, Bayer y Daychii Sankyo. J.L. Merino ha recibido subvenciones significativas como miembro del advisory board o por consultorías, ponencias, patrocinio de actividades educativas o equipamiento de Daichii-Sankyo, Bayer, Boheringher, Pfizer, Cardiome, Sanofi, Biosense, Magnetecs, Biotronik, Boston Scientific, Medtronic, St. Jude Medical, Sorin y Microport.