Identificar las características clínicas de los pacientes con fibrilación auricular atendidos en atención primaria.
MétodosEstudio multicéntrico, transversal, de dos fases: la fase A estimó la proporción de sujetos con fibrilación auricular entre los pacientes atendidos durante 5 días en atención primaria; la fase B recogió información sobre el perfil clínico y el manejo de los pacientes con diagnóstico previo de fibrilación auricular.
ResultadosEn la fase A se incluyó a 119.526 sujetos (edad, 52,9 ± 15,2 años; el 40,9% varones), de los que el 6,1% tenía fibrilación auricular, porcentaje que aumentaba con la edad, la hipertensión arterial y el sexo masculino. En la fase B se analizó a 3.287 sujetos con fibrilación auricular (edad, 71,9 ± 10,1 años; el 52,3% varones). Fueron frecuentes los factores de riesgo hipertensión (92,6%) e hipercolesterolemia (70,6%); también la enfermedad cardiovascular concomitante: insuficiencia cardiaca (21,3%) y cardiopatía isquémica (20,9%). El tipo de fibrilación auricular que apareció con mayor frecuencia es la fibrilación auricular permanente (45,3%). La edad y las enfermedades cardiaca y renal se asociaron con sufrir fibrilación auricular permanente. A pesar de que algo más de dos tercios tenían una puntuación CHADS2 ≥ 2, prácticamente un tercio no estaba anticoagulado. Por otro lado, el 46,8% de los pacientes con CHADS2 0 estaban en tratamiento con anticoagulantes orales pese a que no está indicado.
ConclusionesTienen fibrilación auricular el 6,1% de los sujetos que acuden a las consultas de atención primaria. Los pacientes con fibrilación auricular tienen una elevada comorbilidad. El tratamiento anticoagulante en la fibrilación auricular atendida en atención primaria dista mucho de ser óptimo.
Palabras clave
La fibrilación auricular (FA) es la arritmia más frecuente en la práctica clínica y conlleva implicaciones clínicas y pronósticas muy importantes1. Dada la estrecha relación entre la FA y la edad, se espera que en los próximos años haya un incremento en su prevalencia. Así, el estudio ATRIA (AnTicoagulation and Risk Factors in Atrial Fibrillation) señaló que, si bien en Estados Unidos actualmente hay 2,2 millones de personas con FA, se prevé un aumento a 5,6 millones para el año 20502.
Por otra parte, la FA no es algo estático, sino que puede evolucionar con el tiempo. Se ha observado que más de tres cuartas partes de los sujetos con FA paroxística sufrirán FA permanente tras 14 años de seguimiento, y que en alrededor del 20% de los pacientes con FA recurrente esta evolucionará hacia una FA permanente tras 4 años3, 4. La FA produce un remodelado auricular, inicialmente eléctrico pero estructural después, que predispone a que se perpetúe. Aunque inicialmente pueda identificarse un factor desencadenante, en fases más avanzadas existe un sustrato que hace que la FA persista5. En consecuencia, es importante identificar los factores o las situaciones que faciliten tanto el desarrollo de la FA como su perpetuación. Un tratamiento adecuado de los factores podría reducir la probabilidad de nuevas recurrencias de FA o intentar evitar que se haga permanente.
Diferentes estudios han identificado numerosos factores independientes de riesgo de FA recurrente o permanente. Estos incluyen la cardiopatía isquémica, la insuficiencia cardiaca, las valvulopatías y la hipertensión arterial6. En el aspecto poblacional, la hipertensión arterial es el más relevante factor de riesgo de FA. Así, el estudio CARDIOTENS puso de manifiesto que en España el 66% de los pacientes con FA tenían antecedentes de hipertensión arterial7, 8.
La mortalidad entre los sujetos con FA es alrededor del doble que entre las personas en ritmo sinusal1. La complicación más grave de la FA es el ictus, tanto por el pronóstico vital a corto plazo como por las secuelas tan invalidantes que produce. Dado que el riesgo tromboembólico es el mismo, independientemente del tipo de FA (paroxística, persistente o permanente) o de si es sintomática o no, es importante conocer si en la práctica clínica los médicos estratifican adecuadamente el riesgo tromboembólico de los pacientes con FA y si el tratamiento antitrombótico es el apropiado9.
El médico de atención primaria (AP) es un elemento clave en el manejo de los pacientes con FA. Aunque se han realizado algunos estudios que han analizado la prevalencia de FA en distintos contextos, incluida la AP7, 8, 10, 11, en España actualmente hay pocos datos pormenorizados sobre las características de los pacientes con FA atendidos en AP, la prevalencia de la FA, su relación con los factores de riesgo cardiovascular y los factores que se relacionan con la evolución a FA permanente y su manejo clínico en AP. Con el objetivo de conocer las características clínicas de los pacientes con FA atendidos en consultas de AP, se desarrolló el estudio Val-FAAP (caracterización y eVALuación de los pacientes con Fibrilación Auricular atendidos en consultas de Atención Primaria). Los objetivos secundarios del estudio son: estimar la prevalencia de la FA en consultas de AP, describir las características de los pacientes que presentan FA e hipertensión arterial, analizar qué variables se asocian con la progresión hacia la FA permanente y valorar el tratamiento antitrombótico empleado según la puntuación CHADS2.
MétodosSe desarrolló un estudio epidemiológico, descriptivo y transversal de ámbito nacional, en condiciones de práctica clínica. El diseño del estudio se efectuó en dos fases simultáneas: en la fase A se estimó la proporción de sujetos con FA en AP mediante la cuantificación de todos los pacientes que acudieron consecutivamente durante 5 días a las consultas de AP, valorando los antecedentes de FA documentada mediante electrocardiograma, según la historia clínica. En la fase B se describieron las características de los pacientes con diagnóstico previo de FA. En esta fase cada investigador debía incluir un total de 4 pacientes que cumplieran los siguientes criterios de inclusión: pacientes de cualquier sexo, mayores de 18 años y con diagnóstico electrocardiográfico de FA previo, que hubiesen otorgado su consentimiento informado por escrito. El estudio fue aprobado por el Comité Ético de la Fundació Jordi Gol i Gurina (IDIAP). Realizaron el estudio 836 médicos de AP, distribuidos por todo el territorio español. Para que la selección de los médicos fuese representativa y equitativa de todo el territorio nacional, el número de médicos de cada provincia se escogió según su número de habitantes y, dentro de cada provincia la selección de los investigadores se realizó aleatoriamente. Los médicos aceptaron participar en el estudio tras ser informados detalladamente de los objetivos del estudio y la metodología que se iba a desarrollar.
El reclutamiento de los pacientes se realizó entre septiembre de 2009 y mayo de 2010. Se realizó una única visita en la que se recopilaron datos demográficos/antropométricos y clínicos, así como de diversas pruebas complementarias (analítica, electrocardiograma y ecocardiograma) realizadas en los 6 meses anteriores a la visita. Además, se recogieron datos referentes a la fecha del diagnóstico y se detallaron las características de los pacientes en la visita inmediatamente previa al diagnóstico de FA (información prediagnóstica). Se clasificó el tipo de FA tanto en el momento del diagnóstico de FA (podía ser un diagnóstico de novo en la consulta o un diagnóstico de FA paroxística, persistente o permanente, según los casos, previo a la consulta) como en la visita posterior según las guías clínicas vigentes en el momento del estudio (2006)1. Se identificó la FA como de reciente comienzo (primer episodio de FA sintomática o primera vez que se diagnostica una FA asintomática), paroxística (remite a los 7 días o menos —muy a menudo antes de 24 h— y es de reversión espontánea), persistente (de duración > 7 días y sin reversión espontánea, revierte con cardioversión farmacológica o eléctrica) o permanente (el ritmo de base del paciente es FA y es imposible o no está indicado restablecer el ritmo sinusal).
En cuanto a la definición de las distintas variables, el sobrepeso se definió como un índice de masa corporal (IMC) 25-29,9 y obesidad como IMC ≥ 30. Se consideró dislipémico al paciente que presentara el colesterol total > 200mg/dl o el colesterol unido a las lipoproteínas de baja densidad > 130mg/dl o el colesterol unido a las lipoproteínas de alta densidad < 40mg/dl o los triglicéridos > 150mg/dl o que estuviera en tratamiento hipolipemiante. El hábito tabáquico se clasificó como fumador, exfumador de menos de 1 año, exfumador de 1 año o más o no fumador y la actividad física, como sedentaria (si no realiza ningún tipo de ejercicio físico), moderada (realiza algún tipo de ejercicio dos o tres veces por semana) o activa (practica algún deporte o ejercicio físico más de tres veces por semana). Se consideró insuficiencia renal un filtrado glomerular estimado < 60ml/min/1,73 m2. Los antecedentes familiares de enfermedad cardiovascular prematura se definieron por la presencia de cardiopatía isquémica, enfermedad cerebrovascular o arteriopatía periférica en familiares de primer grado menores de 55 años en el caso de los varones y menores de 65 años en el caso de las mujeres.
Se definió hipertrofia ventricular izquierda según las guías de la Sociedad Europea de Hipertensión y la Sociedad Europea de Cardiología (ESH-ESC) de 200712, según criterios electrocardiográficos (Sokolow SV1+RV5-6 > 38 mm y/o producto de Cornell > 2,440 mm/ms) o ecocardiográficos (masa del ventrículo izquierdo ≥ 125 g/m2 en varones o ≥ 110 g/m2 en mujeres)12.
La evaluación del riesgo de accidente cerebrovascular se determinó mediante la escala CHADS2. Dicha escala asigna valores de 1 punto por cada uno de los siguientes factores de riesgo: insuficiencia cardiaca congestiva, hipertensión arterial, edad > 75 años y diabetes mellitus; y 2 puntos por haber presentado previamente un accidente cerebrovascular. Según la puntuación, el valor de cero se considera riesgo bajo; 1, riesgo moderado, y ≥ 2, riesgo alto1.
Para la determinación de la presión arterial, se emplearon los esfigmomanómetros de mercurio calibrados o aparatos semiautomáticos, según los medios disponibles. El paciente debía estar 5 min en reposo. Posteriormente se realizaban tres mediciones con el paciente sentado y se tomaba la media de estas tres determinaciones. Se consideró que el paciente hipertenso presentaba un control adecuado de la presión arterial si cumplía los criterios de las guías de ESH-ESC de 200712, es decir < 140/90mmHg en la población general hipertensa o < 130/80mmHg en caso de diabetes mellitus o insuficiencia renal.
Análisis estadísticoAl ser un estudio descriptivo, se calculó el tamaño muestral para obtener una muestra representativa de la población española con FA atendida en consultas de AP. En el estudio CARDIOTENS7, se halló entre los pacientes atendidos en consultas una prevalencia de FA del 4,80%. Una muestra de 3.451 pacientes permitiría obtener resultados representativos del universo de pacientes con FA en España con un error del 0,9%.
Las variables continuas se definieron como media±desviación estándar y las variables cualitativas, como frecuencias absoluta y relativa. Las pruebas estadísticas se realizaron dependiendo de la naturaleza de las variables. El estudio de la relación de variables categóricas se realizó mediante la prueba de la χ2 (en caso de que más del 20% de las celdas tuvieran una frecuencia esperada < 5, se utilizó la prueba exacta de Fisher). Se utilizó el test de McNemar para la comparación de muestras apareadas: factores de riesgo cardiovascular previos al diagnóstico frente a después del diagnóstico. La comparación de variables continuas entre grupos de pacientes se realizó mediante la prueba de la t de Student. La comparación estadística entre los distintos tipos de FA se realizó utilizando tests paramétricos (ANOVA) o no paramétricos (Kruskal-Wallis) apropiados para las variables continuas u ordinales, y para las variables discretas se aplicó el test de la χ2 o el test exacto de Fisher, según procediese.
Todos los contrastes realizados son de carácter descriptivo. En todos los contrastes se rechazó la hipótesis nula con un error alfa < 0,05. Todos los análisis estadísticos se realizaron usando el paquete estadístico SAS® version 9.1 para Windows 2000 o posteriores disponibles.
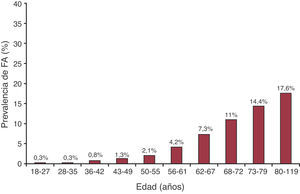
ResultadosCon respecto a la fase A del estudio, 836 investigadores de AP asistieron en consulta a un total de 119.526 pacientes (media de edad, 52,9±15,2 años; el 40,9% varones) durante 5 días consecutivos. En total, 7.260 presentaban FA, por lo que la frecuencia de esta afección es del 6,1% (intervalo de confianza del 95% [IC95%], 5,9-6,2%). La FA fue más frecuente en los varones, el 7,3% (IC95%, 7,1-7,5%) frente al 5,2% (IC95%, 5,1-5,4%) de las mujeres. Asimismo, se observó un incremento de la presencia de FA con la edad: 18-27 años, 0,27% (IC95%, 0,17-0,37%); 28-35 años, 0,31% (IC95%, 0,21-0,41%); 36-42 años, 0,79% (IC95%, 0,63-0,94%); 43-49 años, 1,26% (IC95%, 1,07-1,46%); 50-55 años, 2,12% (IC95%,1,85-2,38%); 56-61 años, 4,23% (IC95%, 3,86-4,59%); 62-67 años, 7,3% (IC95%, 6,85-7,75%); 68-72 años, 10,99% (IC95%, 10,39-11,59%); 73-79 años, 14,39% (IC95%, 13,78-14,99%), y 80-119 años, 17,56% (IC95%, 16,90-18,21%) (Figura 1). La FA fue más común entre los pacientes hipertensos que entre los no hipertensos (el 14 frente al 1,9%; p<0,001).
Figura 1. Presencia de fibrilación auricular según la edad. FA: fibrilación auricular.
Con respecto a la fase B del estudio, se incluyeron a 3.306 pacientes con diagnóstico previo de FA, de los que 3.287 fueron evaluables para el análisis final de los datos. En la Tabla 1 se resumen las características clínicas de los pacientes con FA. Destaca la elevada proporción de pacientes con factores de riesgo cardiovascular, principalmente hipertensión arterial (92,6%), hipercolesterolemia (70,6%) y sedentarismo (53,7%), así como de enfermedad vascular concomitante, fundamentalmente insuficiencia cardiaca (21,3%) y cardiopatía isquémica (20,9%). En cuanto a la hipertensión arterial, el 60,2% de los pacientes estaban bien controlados. Más de la mitad de los pacientes con FA tenían hipertrofia ventricular izquierda (55,3%). El diagnóstico de hipertrofia ventricular izquierda en AP se llevó a cabo principalmente mediante electrocardiograma (79,6%), mientras que el diagnóstico ecocardiográfico fue menos frecuente (36%).
Tabla 1. Características clínicas de los pacientes con fibrilación auricular asistidos en atención primaria
| Datos biodemográficos | |
| Edad (años) | 71,9±10,1 |
| Sexo (varones), % | 52,3 |
| Índice de masa corporal | 28,6±4,5 |
| Antigüedad del diagnóstico de FA (años) | 4,6±4,1 |
| Factores de riesgo cardiovascular | |
| Hipertensión arterial (%) | 92,6 |
| Hipercolesterolemia (%) | 70,6 |
| Hipertrigliceridemia (%) | 38,6 |
| Diabetes mellitus (%) | 33,7 |
| Síndrome metabólico (%) | 32,6 |
| AF de ECV precoz (%) | 14,5 |
| Hábito tabáquico (%) | |
| Fumador | 7,1 |
| Exfumador<1 año | 5,9 |
| Exfumador ≥ 1 año | 24,6 |
| No fumador | 62,4 |
| Actividad física (%) | |
| Sedentario | 53,7 |
| Moderado | 37,7 |
| Activo | 8,6 |
| Enfermedad vascular (%) | |
| Insuficiencia cardiaca | 21,3 |
| Cardiopatía isquémica | 20,9 |
| Valvulopatías | 20,6 |
| Leve | 39,6 |
| Moderada | 43,3 |
| Grave | 17 |
| Enfermedad renal | 11,7 |
| Enfermedad cerebrovascular | 11,1 |
| Arteriopatía periférica | 9,6 |
| Retinopatía avanzada | 2,9 |
| Exploración física | |
| Presión arterial sistólica (mmHg) | |
| Hipertensos | 137,5±14,8 |
| No hipertensos | 125,9±10,1 |
| Presión arterial diastólica (mmHg) | |
| Hipertensos | 79,9±9,5 |
| No hipertensos | 75,5±7,3 |
| Frecuencia cardiaca (lpm) | 77,2±11,7 |
AF de ECV: antecedentes familiares de enfermedad cardiovascular; FA: fibrilación auricular.
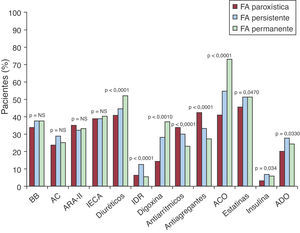
Los diferentes tipos de tratamiento, tanto en general como según el tipo de FA, se observan en la Figura 2. Los diuréticos, la digoxina y los anticoagulantes orales (ACO) fueron los prescritos más frecuentemente a los pacientes con FA permanente, mientras que los antiagregantes y antiarrítmicos lo fueron en la FA paroxística/persistente.
Figura 2. Tratamientos actuales en el total de la muestra y por tipo de fibrilación auricular actual. AC: antagonistas del calcio; ACO: anticoagulantes orales; ADO: antidiabéticos orales; ARA-II: antagonistas de los receptores de la angiotensina II; BB: bloqueadores beta; FA: fibrilación auricular; IDR: inhibidores directos de la renina; IECA: inhibidores de la enzima de conversión de la angiotensina; NS: no significativo.
En la Tabla 2 se presentan los datos relativos al tipo de FA al diagnóstico y su evolución con el correr del tiempo. Los dos tipos de FA más frecuentes en el momento del diagnóstico fueron la FA permanente (45,3%) y la FA de reciente diagnóstico (24,8%). En la mayoría de los pacientes con FA de reciente diagnóstico, esta evolucionó a FA permanente (57,4%), mientras que el 61,3% los que tenían diagnóstico de FA paroxística seguían con dicho diagnóstico. Finalmente, en aproximadamente la mitad de los sujetos con FA persistente, esta evolucionó a FA permanente, mientras que la otra mitad continuó con FA persistente.
Tabla 2. Tipo de fibrilación auricular al diagnóstico y evolución
| Clasificación de la FA al diagnóstico (%) | Evolución (%) | ||
| FA de reciente comienzo | 24,8 | FA paroxística | 26 |
| FA persistente | 16,6 | ||
| FA permanente | 57,4 | ||
| FA paroxística | 16,5 | FA paroxística | 61,3 |
| FA persistente | 9,1 | ||
| FA permanente | 29,6 | ||
| FA persistente | 13,4 | FA paroxística | 1,3 |
| FA persistente | 52,5 | ||
| FA permanente | 46,1 | ||
| FA permanente | 45,3 | FA paroxística | 0,1 |
| FA persistente | 1,1 | ||
| FA permanente | 98,8 | ||
FA: fibrilación auricular.
Con respecto al perfil clínico de los pacientes en que la FA evolucionó a permanente en comparación con el perfil de los que no, los factores que se asociaron al desarrollo de FA permanente fueron la mayor edad (72,7±10,0 frente a 69,1±10,9 años; p<0,0001) y las valvulopatías previas (el 15,2 frente al 10,1%; p<0,01), así como unos valores superiores de creatinina sérica (1,01±0,3 frente a 0,97±0,3mg/dl; p<0,05). Entre los pacientes en que la FA evolucionó a permanente, se encontró una mayor proporción de antecedentes personales de enfermedad cardiovascular (el 62,2 frente al 48,6%; p<0,0001) en general y de enfermedad cerebrovascular (el 14,5 frente al 7,9%; p<0,0001), insuficiencia cardiaca (el 21,9 frente al 14,5%; p<0,001), valvulopatías (el 23,3 frente al 14,2%; p<0,0001) y enfermedad renal (el 12,6 frente al 7,9%; p<0,01) en particular. Los valores de creatinina sérica se mantuvieron más elevados en la población de pacientes con FA permanente (1,03±0,4 frente a 0,90±0,3mg/dl; p<0,05).
Las características clínicas de los pacientes según tuvieran o no hipertensión arterial se muestran en la Tabla 3. En los pacientes con hipertensión arterial fueron más frecuentes hipercolesterolemia, diabetes mellitus, síndrome metabólico, sedentarismo y enfermedad vascular (insuficiencia cardiaca, cardiopatía isquémica, valvulopatía, nefropatía, enfermedad cerebrovascular, arteriopatía periférica y retinopatía avanzada), mientras que entre los que no tenían hipertensión arterial fue más común la hipertrigliceridemia; no hubo diferencias en cuanto al hábito tabáquico y los antecedentes familiares de enfermedad cardiovascular precoz.
Tabla 3. Características clínicas de los pacientes según tuvieran hipertensión arterial o no
| Sin HTA | HTA | p | |
| Factores de riesgo cardiovascular | |||
| Hipercolesterolemia (%) | 66 | 71 | 0,0487 |
| Hipertrigliceridemia (%) | 67,4 | 61 | 0,0171 |
| Diabetes mellitus (%) | 10,4 | 35,6 | < 0,0001 |
| Síndrome metabólico (%) | 14,6 | 34 | < 0,0010 |
| AF de ECV precoz (%) | 15 | 14,5 | NS |
| Hábito tabáquico (%) | NS | ||
| Fumador | 7,5 | 7,1 | |
| Exfumador < 1 año | 7,1 | 5,9 | |
| Exfumador ≥ 1 año | 24,7 | 24,6 | |
| No fumador | 60,7 | 62,4 | |
| Actividad física (%) | 0,0080 | ||
| Sedentario | 41,1 | 54,3 | |
| Moderado | 48,5 | 36,8 | |
| Activo | 10,4 | 8,5 | |
| Enfermedad vascular | |||
| Insuficiencia cardiaca (%) | 6,1 | 22,5 | < 0,0001 |
| Cardiopatía isquémica (%) | 5,6 | 22 | < 0,0001 |
| Valvulopatías (%) | 12,8 | 21,1 | < 0,0001 |
| Enfermedad renal (%) | 4,1 | 12,3 | < 0,0001 |
| Enfermedad cerebrovascular (%) | 5,1 | 11,5 | < 0,0001 |
| Arteriopatía periférica (%) | 5,1 | 10 | < 0,0001 |
| Retinopatía avanzada (%) | 0,5 | 3 | < 0,0001 |
AF de ECV: antecedentes familiares de enfermedad cardiovascular; HTA: hipertensión arterial; NS: no significativo.
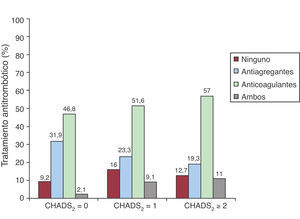
En cuanto al riesgo tromboembólico, el 4,5% de los pacientes con FA presentaban una puntuación de 0 en la escala CHADS2; el 28,1% puntuó 1, y el 67,4%, ≥ 2 (Tabla 4). El 46,8% de los pacientes con CHADS2 0 se medicaba con ACO. Del total de pacientes con escala CHADS2 ≥ 1, el 51,6% tomaba ACO y el 23,3%, antiagregantes orales. Del total de pacientes con CHADS2 ≥ 2, el 57,0% utilizaba ACO y el 19,3%, antiagregantes (Figura 3).
Tabla 4. Distribución de los pacientes según los componentes de la escala CHADS2
| Variables de la escala CHADS2 | Pacientes (%) | Puntuación CHADS2 | Pacientes (%) |
| Hipertensión arterial | 92,4 | 0 | 4,5 |
| Edad ≥ 75 años | 44,7 | 1 | 28,1 |
| Diabetes mellitus | 33,7 | 2 | 31,6 |
| Insuficiencia cardiaca congestiva | 22 | 3 | 21 |
| Episodio previo de ACV | 13,9 | > 3 | 14,8 |
ACV: accidente cerebrovascular.
Figura 3. Tratamiento antitrombótico según la puntuación de la escala CHADS2.
DiscusiónUno de los principales objetivos del presente estudio es estimar la prevalencia de la FA en consultas de AP. En la mayor población estudiada hasta ahora en España (casi 120.000 sujetos; media de edad, 52,9 años), los sujetos con FA entre los pacientes asistidos en AP alcanzaron el 6%. Otros estudios con menor tamaño muestral han estimado la prevalencia de FA entre los pacientes asistidos en AP en España. Así, en el estudio CARDIOTENS (media de edad, 68,4 años), los sujetos con FA en AP fueron el 2,75% (el 17,62% en las consultas de atención especializada); en el BARBANZA (media de edad, 54 años), el 4%; en el PREV-ICTUS (media de edad, 71,9 años), el 10,2% y en el FAPRES (media de edad, 72,8 años), el 10,3%7, 10, 11, 13. Es decir, la presencia de FA es muy frecuente en AP14. Asimismo, como es conocido, la prevalencia de FA aumenta con la edad. La presencia de FA aumentó de manera muy significativa a partir de los 60 años, de tal forma que, a partir de los 62 años, la proporción de sujetos con FA subió del 7%, y hasta casi el 18% a partir de los 80 años de edad. La media de edad era 53 años. Seguramente, en poblaciones más envejecidas, la proporción de sujetos con FA habría sido mayor. A la luz de estos datos, parece claro que en los próximos años aumentará la prevalencia de FA en España debido al envejecimiento progresivo de la población, con el consiguiente aumento de costes que ello conllevará15. Es interesante destacar que casi todos los pacientes con FA asistidos en AP tenían antecedentes de hipertensión arterial (92%). Mientras que en el estudio CARDIOTENS el 66% de los pacientes diagnosticados de FA permanente tenían antecedentes de hipertensión, en el estudio PREV-ICTUS el porcentaje fue similar al observado en este estudio (92,1%)7, 11. Asimismo se observó un elevado porcentaje de pacientes con otros factores de riesgo cardiovascular y con enfermedad cardiovascular concomitante, principalmente insuficiencia cardiaca (21%) y cardiopatía isquémica (21%). No sólo es común que los pacientes con FA tengan enfermedad cardiovascular, sino que, como otros estudios han demostrado, es frecuente que los pacientes con insuficiencia cardiaca o cardiopatía isquémica sufran FA, lo que indica la estrecha interrelación entre la FA y estas entidades16, 17, 18.
Uno de los aspectos más interesantes y novedosos del estudio es la evaluación del perfil clínico de los pacientes en que la FA evolucionó a FA permanente, en comparación con el perfil de los pacientes en los que no. Los factores que se asociaron con la FA permanente son mayor edad, valvulopatía y enfermedad cardiovascular o renal. En un estudio canadiense realizado en sujetos con FA paroxística, se observó que los factores que se asociaron con mayor riesgo de progresión a FA permanente fueron el aumento de la edad, tener una valvulopatía significativa (estenosis aórtica significativa o insuficiencia mitral), aumento de la aurícula izquierda y el diagnóstico de una miocardiopatía. Por el contrario, y al igual que en el presente estudio, una frecuencia cardiaca más elevada durante la FA redujo el riesgo de progresión, probablemente porque, al ser más sintomática, se inició el tratamiento más precozmente que en los casos de FA paucisintomática o asintomática19. Lo que indican estos datos es que, para disminuir el riesgo de aparición de FA permanente, probablemente es importante tratar enérgicamente los diversos factores de riesgo y enfermedades cardiovasculares asociadas a la FA desde las fases iniciales, en el intento de evitar que se desarrolle un sustrato que favorezca la presencia de FA.
La relación entre hipertensión arterial y FA es muy estrecha. La hipertensión arterial produce una serie de cambios estructurales y electrofisiológicos cardiacos que predisponen al desarrollo de FA20. En el estudio, los pacientes con hipertensión arterial y FA tenían más comorbilidades que los sujetos sin hipertensión arterial. Esto podría explicar en parte el elevado riesgo de complicaciones que tienen los sujetos con ambas entidades21. Por este motivo tiene particular interés la prevención del desarrollo de FA en el paciente hipertenso. Aunque el factor más importante en este sentido es lograr un adecuado control de la presión arterial, se ha señalado que la inhibición del sistema renina-angiotensina podría aportar beneficios adicionales a los hipertensos con hipertrofia ventricular izquierda o los pacientes con insuficiencia cardiaca22, 23, 24. Resulta interesante destacar que entre los pacientes tratados con inhibidores directos de la renina hubo menos casos de FA permanente, es decir, se podría inferir que aliskirén reduce el riesgo de que una FA paroxística o persistente se hiciese permanente. Sin embargo, dado que este es un estudio transversal con las limitaciones propias de este tipo de registros, para confirmar este aspecto es necesario realizar un estudio de mayor tamaño y diseñado específicamente para tal fin.
En cuanto al riesgo tromboembólico, algo más de dos tercios de los pacientes tenían una puntuación CHADS2 ≥ 2. Es decir, la mayoría de los pacientes con FA asistidos en AP tienen indicación clara de ACO. Sin embargo, prácticamente un tercio de los sujetos con CHADS2 ≥ 2 no estaba anticoagulado. Son numerosos los estudios que indican que hay una infrautilización de la ACO en los pacientes con FA25, 26. Pero es interesante señalar que en este trabajo también se observó lo contrario, ya que prácticamente la mitad de los pacientes con CHADS2 0 —en los que según las guías no está indicado el tratamiento anticoagulante— estaban tratados con ACO. Por otra parte, también se observaron diferencias significativas en cuanto a la ACO y el tipo de FA, de tal forma que los pacientes con FA permanente tomaban en mayor medida ACO, frente a los sujetos con FA paroxística o persistente, cuando es conocido que la indicación de ACO debe ser independiente del tipo de FA1, 9. En consecuencia, parece necesario mejorar la formación de los médicos de AP acerca de las indicaciones adecuadas de la ACO en los pacientes con FA.
Se trata de un estudio observacional transversal, adecuado para conocer tanto la frecuencia de FA como el perfil clínico de los pacientes con FA atendidos en AP. Sin embargo, no permite hacer un seguimiento de los pacientes de manera prospectiva y sólo permite generar hipótesis de cómo un diagnóstico previo pudo influir en la aparición de una determinada circunstancia, por ejemplo, los factores que pueden haber influido en la aparición de una FA permanente. Los datos prediagnósticos se basaron en la historia clínica del paciente. Aunque esto podría tener ciertas limitaciones, se hizo especial hincapié a los investigadores en que los datos se recogieran de manera meticulosa, basados en informes clínicos completos. Asimismo, aunque también se puso especial énfasis en que se reclutara consecutivamente a los pacientes, no se puede descartar que esto no se cumpliera con exactitud. Sin embargo, ante el número tan elevado de sujetos reclutados, creemos que el posible incumplimiento de algún investigador en la estricta consecutividad de la muestra probablemente no tenga una relevancia significativa. Dado que el estudio se realizó en todo el territorio nacional, los resultados son aplicables a los sujetos atendidos en AP en España, pero no necesariamente a otras poblaciones con diferentes sistemas sanitarios o distinto perfil clínico.
ConclusionesTienen FA el 6,1% de los sujetos que acuden a las consultas de AP, porcentaje que aumenta con la edad, el sexo masculino y la presencia de hipertensión arterial. Los pacientes con FA tienen una elevada comorbilidad, con numerosos factores de riesgo y enfermedades cardiovasculares asociados. El tipo de FA más frecuente es la FA permanente. La edad y las enfermedades cardiaca y renal se asociaron con el desarrollo de FA permanente. El tratamiento anticoagulante en la FA atendida en AP dista mucho de ser óptimo. A pesar de que algo más de dos tercios de los pacientes tenían una puntuación CHADS2 ≥ 2, prácticamente un tercio no estaba anticoagulado. Por otra parte, sin embargo, casi la mitad de los pacientes con bajo riesgo de ictus (CHADS2 0), en los que no está indicada la anticoagulación, estaban tomando ACO.
FinanciaciónEl estudio fue financiado de forma no restringida por el laboratorio farmacéutico Novartis Farmacéutica, S.A., aunque no intervino en modo ni momento alguno en la organización, la gestión y el análisis de los datos.
Conflicto de interesesNinguno.
Agradecimientos
Los autores quieren expresar su más profundo y sincero agradecimiento a los médicos que han participado con todo entusiasmo y dedicación en el estudio VAL-FAAP, y a los miembros del Grupo de Trabajo de Atención Primaria de la Sección de Cardiología Clínica: Francisco Javier Alonso Moreno (Toledo); Carlos Brotons Cuixart (Barcelona); Alberto Calderón Montero (Madrid); Mariano de la Figuera von Wichmann (Barcelona); Santiago Díaz Sánchez (Madrid); Josep Franch Nadal (Barcelona); José Luis Llisterri Caro (Valencia); José María Lobos Bejarano (Madrid); Iñaki Mabe Angulo (Bilbao); Javier Mediavilla Bravo (Burgos); Gustavo Rodríguez Roca (Toledo); Manuel Taboada Taboada (Madrid); Gonzalo Barón Esquivias (Sevilla); Vivencio Barrios Alonso (Madrid); Xavier Borrás Pérez (Barcelona); Ramón Bover Freire (Madrid); Carlos Escobar Cervantes (Madrid); Juan José Gómez Doblas (Málaga); Nekane Murga Eizagaetxebarria (Bilbao).
Recibido 30 Junio 2011
Aceptado 11 Agosto 2011
Autor para correspondencia: Servicio de Cardiología, Hospital Ramón y Cajal, Ctra. de Colmenar Viejo, Km 9,100, 28034 Madrid, España. vbarriosa@meditex.es