Full English text available from: www.revespcardiol.org/en
Recientemente se ha presentado la nueva guía americana de hipertensión arterial (HTA), con importantes novedades clínicas que requieren un análisis reflexivo1. En primer lugar, resulta curioso que para los autores esta guía suponga una actualización del informe del JNC 7 (Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure), como si el JNC 8 no hubiese existido nunca. Parece que no se suscribe ahora que en el JNC 8 se relajaran los objetivos de presión arterial (PA).
El primer hecho relevante de la nueva guía1 es el cambio en la clasificación de la HTA. Según los autores, este cambio en la clasificación se basa tanto en el análisis del riesgo cardiovascular de los pacientes como en la información proveniente de los ensayos clínicos. Lo más importante es que, si antes la definición de HTA era una PA sistólica (PAS) ≥ 140 mmHg o una PA diastólica (PAD) ≥ 90 mmHg, los umbrales para el diagnóstico de HTA bajan ahora a 130 y 80 mmHg respectivamente. Como es lógico, este cambio lleva implícito que muchos pacientes que antes no eran hipertensos ahora sí lo sean2. No obstante, en la presentación de esta guía en la reunión de la American Heart Association, los propios autores señalaron que este cambio no conllevaría necesariamente un aumento muy marcado en la prescripción de fármacos antihipertensivos, ya que la mayoría de los nuevos hipertensos probablemente tengan un riesgo cardiovascular bajo, y el umbral para el inicio del tratamiento farmacológico de estos sujetos seguirá siendo 140/90mmHg, y no 130/80mmHg. Se enfatiza la necesidad de recomendar a estos pacientes los cambios en el estilo de vida. ¿Pero cuál es el beneficio de decir a un paciente con bajo riesgo cardiovascular que ahora es hipertenso de grado I (PAS 130-139 mmHg/PAD 80-89 mmHg) y tiene aumentado el riesgo de sufrir un evento cardiovascular, pero que no le vamos a poner medicación porque no se ha demostrado ningún beneficio clínico en ellos hasta que no les suba más la PA...? ¿No habría sido mejor dejar la definición como estaba y enfatizar la necesidad de cambios en el estilo de vida de los pacientes con PA limítrofe que están próximos a convertirse en hipertensos? Así, siguiendo la línea argumental de esta nueva guía, ¿por qué no bajar las cifras de glucohemoglobina que definen diabetes del 6,5 al 6,0%, o para la dislipemia, a valores de colesterol unido a lipoproteínas de baja densidad <100 mg/dl o, mejor, <70? Es evidente que los factores de riesgo son variables continuas y que cuanto más alto, peor; pero también es cierto que hay que buscar el umbral a partir del cual el tratamiento específico es beneficioso. Además, otro problema que surge ahora es que, tanto en los estudios como en la práctica clínica, la definición de HTA será diferente dependiendo de la guía que se aplique, lo que puede generar cierta confusión (tabla 1)1,3.
Definición de hipertensión arterial según las guías de hipertensión arterial europea de 2013 y americana de 2017
| ESH/ESC 2013 | ACC/AHA 2017 | |
|---|---|---|
| PAS <120mmHg y PAD <80 mmHg | Óptima | Normal |
| PAS 120-129mmHg y/o PAD 80-84mmHg | Normal | — |
| PAS 120-129mmHg y PAD <80mmHg | — | Elevada |
| PAS 130-139mmHg y/o PAD 85-89mmHg | Normal-elevada | — |
| PAS 130-139mmHg o PAD 80-89mmHg | — | Hipertensión estadio 1 |
| PAS 140-159mmHg y/o PAD 90-99mmHg | Hipertensión grado 1 | Hipertensión estadio 2 |
| PAS 160-179mmHg y/o PAD 100-109mmHg | Hipertensión grado 2 | |
| PAS ≥ 190 y/o PAD ≥ 110mmHg | Hipertensión grado 3 |
ACC: American College of Cardiology; AHA: American Heart Association; ESC: European Society of Cardiology; ESH: European Society of Hypertension; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
Tabla original realizada con datos tomados de las publicaciones de Whelton et al.1 y Mancia et al.3.
Uno de los aspectos en que se hace especial hincapié, y que es incuestionable, es la necesidad de realizar una medición adecuada de la PA. De hecho, se da una serie de recomendaciones prácticas para ello. Se pone especial énfasis en la necesidad de tener en cuenta no solo las determinaciones de PA realizadas en la consulta, sino también fuera de ella (automedición domiciliaria de la PA [AMPA] y monitorización ambulatoria de la PA [MAPA]). Estos valores fuera de la consulta son necesarios para identificar entidades como «hipertensión de bata blanca» o «hipertensión enmascarada» y de gran utilidad para mejorar el manejo clínico de los pacientes. En este contexto, en la nueva guía se presentan algoritmos específicos de gran interés práctico sobre el tratamiento de estas 2 situaciones clínicas1.
Otro aspecto que se analiza de manera pormenorizada y consideramos muy útil es la aproximación diagnóstica y terapéutica a la HTA secundaria. Se examinan las etiologías más frecuentes y sus tratamientos; en este sentido, es importante no olvidar que en aproximadamente un 10% de los casos de HTA hay una causa subyacente, que puede ser curable o al menos tener un tratamiento específico1.
Uno de los puntos clave en el tratamiento del paciente hipertenso son los objetivos de PA, y en este punto aparecen novedades importantes. El objetivo de PA ha pasado de <140/90mmHg, en términos generales, a <130/80 mmHg. Ahora bien, para todo paciente con HTA están recomendados los cambios en el estilo de vida, y para el inicio del tratamiento farmacológico antihipertensivo se deberá valorar no solo las cifras de PA, sino también el riesgo cardiovascular. Así, para pacientes con enfermedad cardiovascular establecida y un riesgo a 10 años de sufrir enfermedad cardiovascular ateroesclerótica ≥ 10% o pacientes con comorbilidades específicas —como diabetes, enfermedad renal crónica, insuficiencia cardiaca, cardiopatía isquémica o enfermedad arterial periférica—, se iniciará el tratamiento farmacológico a partir de 130/80mmHg, mientras que para pacientes sin enfermedad cardiovascular y un riesgo a 10 años de enfermedad cardiovascular ateroesclerótica <10% o en caso de prevención secundaria de ictus, el umbral estaría en 140/90mmHg. Para los pacientes ancianos (de 65 o más años; no institucionalizados, ambulatorios, adultos que viven en la comunidad), el umbral para el inicio del tratamiento es una PAS ≥ 130mmHg, aunque en toda la población se mantiene el objetivo de PA <130/80mmHg1. Sin embargo, trasladar estas recomendaciones a nuestro medio supone un problema importante, ya que la escala de estratificación de riesgo propuesta por la guía americana no está validada para la población europea; por lo tanto, actualmente no debería ser aplicable a los pacientes de nuestro medio. Por otra parte, es difícil justificar que el punto de corte para clasificar a un paciente como con alto riesgo por HTA sea del 10% y por la dislipemia sea del 7,5%1.
Estos nuevos objetivos de control de PA se originan, fundamentalmente, en los resultados de los estudios SPRINT y ACCORD4,5. Ahora bien, al analizar estos estudios, habría que realizar ciertas matizaciones. Si bien es cierto que en el estudio SPRINT un objetivo de PAS <120mmHg se asoció con una reducción de eventos cardiovasculares en comparación con un objetivo de PAS <140mmHg, lo cierto es que no se incluyeron importantes subgrupos de pacientes, como los sujetos diabéticos o con un ictus previo, y además el porcentaje de pacientes con enfermedad cardiovascular fue bajo (20%). Por otra parte, el tratamiento intensivo de la PA se asoció con un mayor riesgo de hipotensión, síncope o insuficiencia renal aguda4. Además, aunque uno de los estudios considerados para establecer estos objetivos de control fue el ACCORD, la realidad es que en este estudio, realizado en pacientes con diabetes tipo 2 y alto riesgo de eventos cardiovasculares, la reducción intensiva de la PA no se asoció con una reducción general de eventos cardiovasculares5. De hecho, recientes metanálisis ponen en duda los posibles beneficios del tratamiento intensivo de la HTA. Así, en un metanálisis en el que se analizaron 74 ensayos clínicos con un total de 306.273 sujetos incluidos, el descenso de la PA se asoció con una reducción en el riesgo de muerte y enfermedad cardiovascular solo en caso de que el paciente presentase una PAS ≥ 140mmHg, pero no así en la prevención primaria de los sujetos con PA más baja, excepto posiblemente aquellos con cardiopatía isquémica6. En otro metanálisis realizado en pacientes con diabetes mellitus, en el que se incluyeron 49 ensayos clínicos con un total de 73.738 pacientes, el tratamiento antihipertensivo redujo la morbimortalidad cardiovascular de los que tenían una PAS basal> 140mmHg, pero no con PAS más baja, para los que incluso podría ser perjudicial7. En consecuencia, la realidad es que los diferentes estudios muestran resultados controvertidos, incluso contradictorios, con respecto a los objetivos de PA.
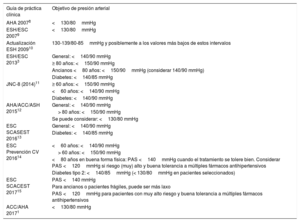
Hay que destacar que en la última década los objetivos de PA han ido variando dependiendo de cómo se han analizado/interpretado las evidencias. Incluso con las mismas evidencias clínicas, las diferentes guías han ido modificando los objetivos de PA. Como ejemplo, en la tabla 2 se resumen los diferentes objetivos de PA para pacientes con cardiopatía isquémica en este tiempo1,2,8–15. Así, mientras en 2007 el objetivo de PA era <130/80mmHg, después estos objetivos fueron más laxos, debido principalmente a 2 motivos. Por una parte, la falta de evidencia de beneficios con el control intensivo de la PA en esta población y, por otro, la probable existencia de una curva en J, con el posible perjuicio relacionado con una reducción intensa de la PA, sobre todo en las poblaciones más frágiles. Parece que la nueva evidencia, sobre todo la proveniente del estudio SPRINT, ha vuelto a cambiar esta tendencia.
Evolución de los objetivos de presión arterial para el paciente con cardiopatía isquémica
| Guía de práctica clínica | Objetivo de presión arterial |
|---|---|
| AHA 20078 | <130/80mmHg |
| ESH/ESC 20079 | <130/80mmHg |
| Actualización ESH 200910 | 130-139/80-85mmHg y posiblemente a los valores más bajos de estos intervalos |
| ESH/ESC 20133 | General: <140/90 mmHg |
| ≥ 80 años: <150/90 mmHg | |
| Ancianos <80 años: <150/90mmHg (considerar 140/90 mmHg) | |
| Diabetes: <140/85 mmHg | |
| JNC-8 (2014)11 | ≥ 60 años: <150/90 mmHg |
| <60 años: <140/90 mmHg | |
| Diabetes: <140/90 mmHg | |
| AHA/ACC/ASH 201512 | General: <140/90 mmHg |
| > 80 años: <150/90 mmHg | |
| Se puede considerar: <130/80 mmHg | |
| ESC SCASEST 201613 | General: <140/90 mmHg |
| Diabetes: <140/85 mmHg | |
| ESC Prevención CV 201614 | <60 años: <140/90 mmHg |
| > 60 años: <150/90 mmHg | |
| <80 años en buena forma física: PAS <140mmHg cuando el tratamiento se tolere bien. Considerar PAS <120mmHg si riesgo (muy) alto y buena tolerancia a múltiples fármacos antihipertensivos | |
| Diabetes tipo 2: <140/85mmHg (< 130/80mmHg en pacientes seleccionados) | |
| ESC SCACEST 201715 | PAS <140 mmHg |
| Para ancianos o pacientes frágiles, puede ser más laxo | |
| PAS <120mmHg para pacientes con muy alto riesgo y buena tolerancia a múltiples fármacos antihipertensivos | |
| ACC/AHA 20171 | <130/80 mmHg |
ACC: American College of Cardiology; AHA: American Heart Association; ASH: American Society of Hypertension; CV: cardiovascular; ESC: European Society of Cardiology; ESH: European Society of Hypertension; JNC: Joint National Committee; PAS: presión arterial sistólica; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST.
Tabla original realizada con datos tomados de las publicaciones de Whelton et al.1, Mancia et al.3,9,10, Rosendorff et al.8,12, James et al.11, Roffi et al.13, Piepoli et al.14 e Ibanez et al.15.
Pero la realidad es que la evidencia proveniente de los ensayos clínicos, aunque sea muy relevante, tiene una limitación muy importante, y es que los pacientes incluidos tienen unos criterios de inclusión y exclusión estrictos, por lo que puede ser complicado generalizar los resultados. Por lo tanto, y como consecuencia de esta limitación, probablemente lo mejor sea no establecer unos objetivos de PA comunes para todos, sino individualizar los objetivos16. Por ejemplo, no es lo mismo un paciente de 50 años que tiene enfermedad coronaria de un único vaso y se revasculariza completamente que otro de 80 años con enfermedad coronaria difusa. En el primer caso, es muy probable que un control intensivo de la PA se traduzca en una reducción de eventos cardiovasculares sin un aumento significativo en el riesgo de efectos secundarios; mientras que en el segundo caso, el beneficio de ese control intensivo probablemente será menor, mientras el riesgo de efectos secundarios será mayor. Por ello, en nuestra opinión, no se debería plantear unos objetivos de PA generales, sino individualizados según las características clínicas del paciente, valoradas de manera integral (tabla 3), como ocurre con otros factores de riesgo, como la diabetes16.
Objetivos de presión arterial propuestos según las características clínicas del paciente
| Objetivo de PA (mmHg) | <130/80 | <140/90 | <150/90 |
|---|---|---|---|
| Edad (años) | <60 | 60-80 | > 80 |
| Expectativa de vida (años) | > 5 | 1-5 | <1 |
| Tiempo de evolución de la HTA | Corta | Intermedia | Larga |
| Cardiopatía isquémica | No avanzada (diagnóstico reciente, revascularización completa) | Intermedia (revascularización incompleta) | Avanzada (enfermedad coronaria difusa) |
| Tiempo de evolución de la diabetes | Corta, sin complicaciones vasculares | Intermedia y/o con alguna complicación vascular | Evolución larga y/o con complicaciones vasculares |
| Gravedad de la enfermedad renal crónica | Leve | Moderada | Grave |
| Riesgo de efectos secundarios por medicación antihipertensiva | Bajo | Intermedio | Alto |
HTA: hipertensión arterial; PA: presión arterial.
Tabla original realizada con datos tomados de la publicación de Barrios et al.16.
En cuanto al tratamiento antihipertensivo, en esta guía se hace especial hincapié en los cambios en el estilo de vida, principalmente dieta (pobre en sal y de un perfil similar a la dieta mediterránea), pérdida de peso y práctica habitual de ejercicio físico. Con respecto al inicio del tratamiento farmacológico, como ya se ha comentado, este dependerá tanto de la PA basal del paciente como de su riesgo cardiovascular. Al igual que en las versiones anteriores de la guía americana, aparecen como fármacos antihipertensivos de primera línea para pacientes sin condiciones específicas principalmente los diuréticos tiacídicos, aunque también se incluyen los antagonistas de los canales del calcio, los inhibidores de la enzima de conversión de la angiotensina y los antagonistas del receptor de la angiotensina II1. Una vez más, no se incluyen los bloquedores beta, a diferencia de lo que considera la guía europea de HTA3. Por otra parte, esta guía reconoce que la mayoría de los pacientes van a requerir la combinación de al menos 2 fármacos antihipertensivos para lograr los objetivos de control. Se destaca que, aparentemente, no todas las combinaciones son igualmente eficaces, pero solo una combinación se ha demostrado potencialmente perjudicial, la de un inhibidor de la enzima de conversión de la angiotensina, un antagonista del receptor de la angiotensina II y/o un inhibidor de la renina1.
Finalmente, en la guía se hacen recomendaciones específicas sobre el tratamiento de la HTA de pacientes con determinadas circunstancias clínicas o comorbilidades (cardiopatía isquémica, insuficiencia cardiaca, embarazo, niños/adolescentes, HTA resistente, etc.), así como sobre estrategias para mejorar el control de la PA, aspecto que dista mucho de ser óptimo1. En este sentido, es posible que una mayor uniformidad entre las diferentes guías y unos objetivos de PA más factibles y mejor definidos pudieran ayudar a mejorar las tasas de control. Es poco comprensible que, con la misma evidencia, los objetivos puedan variar tanto dependiendo de las interpretaciones que hacen las diferentes guías, que ahora llegan a interesar la propia definición de HTA. Esperemos que la próxima guía conjunta de las sociedades europeas de cardiología e hipertensión, que se publicará en 2018, pueda arrojar algo más de luz en el más adecuado tratamiento del paciente hipertenso.
CONFLICTO DE INTERESESNo se declara ninguno.