Debido a la elevada prevalencia de la enfermedad arterial periférica (EAP), que con frecuencia es asintomática, y sus graves repercusiones pronósticas, se recomienda la criba diagnóstica de los pacientes con alto riesgo de sufrirla: a) pacientes de edad > 70 años; b) pacientes de 50-69 años con historia de tabaquismo o diabetes mellitus; c) pacientes de 40-49 años con diabetes mellitus y al menos otro factor de riesgo de arteriosclerosis; d) síntomas compatibles con claudicación al esfuerzo o dolor isquémico en reposo; e) pulsos anormales en las extremidades inferiores; f) enfermedad arteriosclerosa en otros territorios, o g) pacientes con un score de Framingham entre el 10 y el 20%. Tanto la anamnesis como la exploración física tienen un valor para el diagnóstico de la enfermedad limitado porque, aunque son muy específicos, su sensibilidad es muy baja. Existen múltiples pruebas diagnósticas para valorar la presencia y la severidad de la enfermedad vascular periférica, entre las que cabe destacar el índice tobillo-brazo, las determinaciones de la presión segmentarias, los estudios de ecografía-Doppler y la angiografía mediante resonancia megnética, tomografía computarizada o de sustracción digital. En la actualidad se considera que el índice tobillo-brazo es el método no invasivo que presenta mejor rendimiento diagnóstico, ya que se trata de una prueba incruenta, fácil de realizar a la cabecera del paciente y con una elevada sensibilidad (superior al 90%).
Palabras clave
La enfermedad arterial periférica (EAP) es una importante manifestación de la arteriosclerosis sistémica1–8. Su prevalencia se estima en aproximadamente el 12%9, aunque varía ampliamente en función de la población estudiada (1-20%)1. A diferencia de lo que sucede con la cardiopatía isquémica, afecta por igual a varones y mujeres1. Al ser una manifestación más de la enfermedad vascular arteriosclerótica, frecuentemente coexiste con los otros dos grandes síndromes aterotrombóticos: la enfermedad cerebrovascular y la enfermedad arterial coronaria. Así, por ejemplo, en el estudio CAPRIE, a pesar de tratarse de una población relativamente joven (media de edad, 62,5 años), el 15,1% de los pacientes con cardiopatía isquémica tenían además EAP; el 10,7%, enfermedad cerebrovascular, y un 3,3% de los casos, diagnóstico de los tres territorios afectados simultáneamente10.
Debido a la elevada prevalencia de la enfermedad, que con frecuencia cursa silente, y a sus graves repercusiones pronósticas, en las diferentes guías de práctica clínica se recomienda la criba diagnóstica de los pacientes con alto riesgo de sufrirla3–5. De acuerdo con las recomendaciones de la ACC/AHA3,4 y de la TASC II5, los pacientes en alto riesgo de EAP y, por lo tanto, tributarios de criba diagnóstica, son: a) edad > 70 años; b) edad entre 50 y 69 años, con historia de tabaquismo o diabetes mellitus; c) edad entre 40 y 49 años con diabetes mellitus y al menos otro factor de riesgo de arteriosclerosis; d) síntomas compatibles con claudicación al esfuerzo o dolor isquémico en reposo; e) pulsos anormales en las extremidades inferiores; f) enfermedad arteriosclerosa en otros territorios (p. ej., enfermedad arterial coronaria, carotídea o renal), y/o g) pacientes con un score de Framingham entre el 10 y el 20%.
Para establecer el diagnóstico de la EAP disponemos fundamentalmente de la anamnesis y la exploración física, el índice tobillo-brazo, otros métodos diagnósticos no invasivos (determinaciones de la presión segmentarias, registros del volumen del pulso, estudios de ecografía-Doppler y pruebas de esfuerzo) y la angiografía vascular mediante tomografía computarizada (TC), resonancia magnética (RM) o arteriografía convencional.
ANAMNESIS Y EXPLORACIÓN FÍSICALos síntomas clásicos de EAP son bien conocidos y cuando se presentan son casi patognomónicos. La clínica típica de claudicación se caracteriza por ausencia de síntomas en reposo y la aparición de dolor isquémico al andar. El dolor suele afectar a una parte de la extremidad o las extremidades afectadas (p. ej., las pantorrillas) y menos frecuentemente se extiende a la totalidad de la extremidad. Generalmente, el dolor aparece a una distancia predecible (p. ej., al andar 200 m en llano), al realizar una determinada actividad o alcanzar un cierto nivel de esfuerzo (p. ej., al llegar al segundo piso) y desaparece a los pocos minutos de estar de nuevo en reposo. El dolor suele manifestarse como una sensación «urente», de quemazón. Los dolores punzantes, «como un disparo, pinchazo o latigazo», que duran pocos segundos, es poco probable que sean de origen vascular. El dolor de claudicación suele ceder a los 2–3 min de dejar de andar. El paciente mejora incluso permaneciendo de pie. Si para que el dolor desaparezca es necesario que el enfermo se siente, se acueste o cambie de postura, el diagnóstico de claudicación es poco probable.
En los pacientes con claudicación intermitente, el dolor puede localizarse en las nalgas-caderas, los muslos, las pantorrillas o los pies. La localización del dolor suele asociarse con bastante precisión con el nivel de la estenosis arterial:
- –
Nalgas y caderas: enfermedad aortoiliaca.
- –
Muslos: arteria femoral común o aortoiliaca.
- –
Dos tercios superiores de las pantorrillas: arteria femoral superficial.
- –
Tercio inferior de las pantorrillas: arteria poplítea.
- –
Claudicación del pie: arteria tibial o peroneal.
La severidad de los síntomas suele relacionarse con la gravedad de la afección vascular y el pronóstico. Las dos clasificaciones más conocidas son la de Fontaine y la de Rutherford (tabla 1). En España sigue siendo ampliamente utilizada la clasificación de Fontaine11, que divide a los pacientes con arteriopatía de las extremidades inferiores en cuatro estadios:
- –
Estadio I. Enfermedad subclínica. Incluye a los pacientes con evidencia de arteriopatía periférica documentada por alteraciones en la exploración física (ausencia de pulsos, soplos, etc.) o pruebas complementarias (p. ej., índice tobillo-brazo) que se encuentran clínicamente asintomáticos.
- –
Estadio II. Claudicación intermitente que, según el nivel de esfuerzo al que aparece, se subdivide en estadio IIa (claudicación a distancias > 200 m) y IIb (claudicación a distancias < 200 m).
- –
Estadio III. En esta fase el dolor en las extremidades inferiores aparece ya en reposo, en ausencia de necrosis visible.
- –
Estadio IV. Presencia de lesiones hísticas, que pueden variar desde la úlcera isquémica hasta la necrosis masiva de toda la extremidad.
Severidad de la claudicación: clasificaciones de Fontaine y Rutherford
| Clasificación de Fontaine | Clasificación de Rutherford | ||
| Estadio | Clínica | Estadio | Clínica |
| I | Asintomático | 0 | Asintomático |
| IIa | Claudicación ligera (> 200 m) | 1 | Claudicación ligera |
| IIb | Claudicación moderada-severa (< 200 m) | 2 | Claudicación moderada |
| III | Dolor isquémico en reposo | 3 | Claudicación severa |
| IV | Ulceración o gangrena | 4 | Dolor isquémico en reposo |
| 5 | Pérdida de tejido menor | ||
| 6 | Importante pérdida tisular | ||
Ésta no es únicamente una clasificación de la capacidad funcional del paciente, sino que tiene importantes implicaciones pronósticas: en los estadios I y II de Fontaine la mortalidad a los 5 años es de un 25-30%, mientras que en los estadios III y IV la mortalidad es del 25% al año y del 75% a los 5 años.
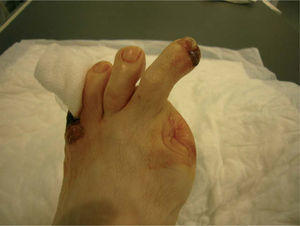
La exploración física es una herramienta útil en el diagnóstico de la EAP. Sin embargo, hay que tener presente que, aunque su especificidad y su valor predictivo positivo son muy altos, su sensibilidad es baja. Los tres elementos fundamentales de la exploración vascular son inspección, palpación y auscultación. La inspección permite apreciar trayectos arteriales hiperpulsátiles (dilataciones o elongaciones arteriales), como en los aneurismas de aorta en pacientes delgados. En las extremidades superiores se puede apreciar palidez o aspecto sonrosado de la piel, fenómeno de Raynaud por exposición al frío (aparición inicial de palidez, seguida de cianosis y finalmente rubefacción en la fase de hiperemia reactiva). Ocasionalmente se puede objetivar lesiones moteadas, livedo reticularis o lesiones necróticas puntiformes (fenómenos embólicos) o ulceraciones. En las extremidades inferiores puede observarse atrofia muscular, ausencia de vello y, en fases avanzadas, eritema en declive o «pie de langosta». En estadios muy avanzados pueden aparecer lesiones ulceradas, necróticas o de gangrena (fig. 1).
La exploración vascular siempre debe incluir la palpación arterial. La palpación debe practicarse suavemente, con el pulpejo de los dedos para la determinación de los pulsos y con el dorso de la mano para valorar la temperatura cutánea. Debe palparse la arteria femoral común (por debajo del pliegue inguinal), la poplítea (hueco poplíteo), la tibial posterior (por detrás del maléolo tibial interno) y la pedia (dorso del pie, entre el primero y el segundo metatarsianos).
Mediante inspección y palpación pueden realizarse algunas maniobras para demostrar arteriopatía periférica, como la prueba postural de Ratschow: la palidez al elevar los pies y las alteraciones en la duración de la hiperemia reactiva al colocarlos en declive constituyen una ayuda al diagnóstico de isquemia de la extremidad.
La auscultación en busca de soplos es posible en todas las arterias palpables de mediano y gran calibre. Fundamentalmente se realiza en las arterias aorta abdominal, femoral y poplítea. Los soplos producidos por arteriopatía periférica habitualmente son de tipo sistólico. El soplo que se extiende hasta la diástole suele indicar una estenosis grave (persistencia del gradiente incluso en diástole), generalmente por encima del 80%.
ÍNDICE TOBILLO-BRAZO Y OTROS MÉTODOS DIAGNÓSTICOS NO INVASIVOSComo ya se ha comentado, la arteriopatía crónica de las extremidades inferiores tiene un largo periodo de latencia hasta que se manifiesta clínicamente. Durante muchos años la enfermedad progresa sin que se produzcan síntomas. Por ello, tras la criba sistemática de los pacientes con factores de riesgo vascular, en una elevada proporción están completamente asintomáticos en el momento del diagnóstico. Por otra parte, con frecuencia la enfermedad aparece con síntomas atípicos, distintos de los de la clásica claudicación intermitente. En las guías de práctica clínica de la ACC/AHA3 se indica que la presentación clínica de los pacientes de más de 50 años a los que se diagnostica por primera vez EAP se distribuye de la siguiente forma: a) asintomáticos, 20-50%; b) síntomas atípicos, 40-50%; c) claudicación típica, 10-35%, y d) isquemia crítica de la extremidad, 1-2%.
En el programa PARTNERS12 se demostró que, si para el diagnóstico de la enfermedad nos basamos exclusivamente en la presencia de signos de claudicación intermitente, únicamente detectaríamos a un 10-15% de los pacientes con EAP, mientras que explorando también los pulsos arteriales se detectaría a alrededor del 50% de los pacientes. Esto significa que con la anamnesis y la exploración física queda sin diagnosticar cerca de la mitad de los pacientes. Por ello hoy se recomienda que en los pacientes de riesgo de aterotrombosis (p. ej., antecedentes de cardiopatía isquémica, ictus, diabetes mellitus, hipertensión arterial, etc.) deba realizarse algún test no invasivo adicional.
Existen múltiples métodos de diagnóstico no invasivo para valorar la presencia y la severidad de la enfermedad vascular periférica, entre los que cabe destacar: índice tobillo-brazo, determinaciones de la presión segmentaria, registros de volumen del pulso, estudios de ecografía-Doppler y pruebas de esfuerzo. Actualmente se considera que el índice tobillo-brazo es el que presenta mejor rendimiento diagnóstico, ya que se trata de una prueba incruenta, fácil de realizar a la cabecera del paciente y con una elevada sensibilidad (> 90%).
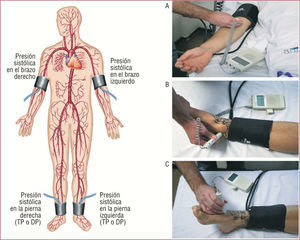
Índice tobillo-brazo o dedo del pie-brazoEl índice tobillo-brazo (ITB) es un método simple, preciso, reproducible y barato que permite el estudio para criba de EAP en la consulta médica. Precisa de un esfigmomanómetro convencional, una sonda de Doppler continuo manual y una pequeña cantidad de gel conductor. Para su cálculo debe determinarse la presión sistólica en las arterias braquial, tibial posterior y dorsal del pie de las cuatro extremidades (fig. 2). El ITB de cada extremidad se obtiene de dividir la presión arterial sistólica máxima de esa extremidad inferior (la mayor de la arteria tibial posterior o dorsal del pie) por la mayor de las dos arterias braquiales. El denominador es común para el cálculo de los ITB de cada una de las dos extremidades:
ITB = presión arterial sistólica máxima en el tobillo o el pie / presión arterial sistólica máxima en el brazo
La medición de las presiones debe realizarse después de que el paciente haya permanecido tumbado en reposo durante 5–10 min. En individuos sanos la presión arterial sistólica del tobillo es 10–15 mmHg mayor que la presión sistólica braquial debido a la mayor resistencia vascular periférica en las arterias del tobillo. Los resultados del ITB se interpretan del siguiente modo:
- –
ITB > 1,3: vaso no compresible (calcificado).
- –
ITB 1–1,29: normal.
- –
ITB 0,91-0,99: resultado equívoco.
- –
ITB 0,41-0,89: enfermedad arterial periférica ligera-moderada.
- –
ITB 0–0,4: enfermedad arterial periférica grave.
En general, un vaso no compresible es el que se asocia a importante calcificación arterial que origina una presión arterial falsamente elevada en las arterias del tobillo, con lo que el ITB es ≥ 1,3. Esta situación la encontramos con mayor frecuencia en ancianos con diabetes mellitus, pacientes con hemodiálisis por insuficiencia renal terminal y, ocasionalmente, pacientes en tratamiento crónico con corticoides. Ésta es la mayor limitación del ITB, por lo que estos pacientes deben ser remitidos para otras pruebas diagnósticas más precisas.
En los pacientes con alta sospecha de claudicación en los que el ITB basal es normal o dudoso (0,9-0,99) puede ser útil la determinación del ITB tras esfuerzo, empleando un ergómetro o la prueba de flexión plantar.
El ITB muestra una excelente correlación con los síntomas y la limitación funcional del paciente y puede predecir la severidad de la enfermedad arterial periférica. Comparado con la angiografía (que sigue siendo el estándar para el diagnóstico de la EAP), un ITB < 0,9 tiene una sensibilidad del 95% y una especificidad del 100% para la detección de lesiones con estenosis > 50% en una o más arterias de una pierna. Numerosos estudios han demostrado la asociación entre el ITB y la severidad de los síntomas de claudicación, la capacidad funcional y la morbimortalidad cardiovascular13–18. Así, por ejemplo, en el estudio de Wang et al17 se demostró que la supervivencia actuarial a 5 años se reducía significativamente a medida que disminuía el ITB: ITB 0,7-0,89, el 91%; ITB 0,5-0,69, el 71%, e ITB < 0,50, el 63%. Por nuestra parte, en el estudio PAMISCA, en el que se incluyó a 1.410 pacientes de más de 40 años ingresados por síndrome coronario agudo, hemos demostrado que la prevalencia de enfermedad vascular periférica es aproximadamente del 40% y que el ITB < 0,9 se asocia a mayor riesgo de complicaciones cardiovasculares19,20.
En los pacientes con un patrón no compresible (ITB > 1,3) se recomienda la determinación del índice dedo del pie-brazo, ya que las arterias de los dedos son menos susceptibles de calcificación arterial, aunque es un método más sofisticado y complejo (manguito especial, fotopletismógrafo) y, por lo tanto, menos asequible que el ITB. En estos casos se considera criterio diagnóstico de EAP un índice dedo del pie-brazo < 0,721.
Estudio de la presión segmentaria de las extremidadesPuede usarse como complemento del ITB para determinar la extensión y la severidad de la EAP. Una reducción ≥ 20 mmHg entre segmentos de una misma extremidad o en comparación con el mismo segmento de la extremidad opuesta se considera significativa. Se han empleado diversas posiciones de los manguitos de presión para determinar la localización de la enfermedad vascular3,22:
- –
Entre arteria braquial y la parte superior del muslo refleja enfermedad aortoiliaca.
- –
Entre las partes superior e inferior del muslo indica afección de la arteria femoral superficial.
- –
Entre la parte inferior del muslo y la superior de la pantorrilla indica afección de la arteria femoral superficial o la arteria poplítea.
- –
Entre las partes superior e inferior de la pantorrilla indica afección infrapoplítea.
Al igual que en el caso del ITB, la medición de la presión segmentaria de las extremidades se ve limitada por la presencia de vasos no compresibles.
Pletismografía segmentariaLa pletismografía permite obtener el registro de los cambios de volumen de un segmento de la extremidad. Para ello se han utilizado diversos sistemas. La cámara de aire (manguitos neumáticos situados a distintos niveles de la extremidad) permite medir el índice oscilométrico que corresponde a la cifra de máximo desplazamiento de la aguja obtenido en el rastreo con presión descendente tras empezar por encima de la presión sistólica sistémica determinada previamente. Mediante los sistemas de impedancia y de anillo de mercurio, y empleando la técnica pletismográfica de oclusión venosa, es posible cuantificar el flujo sanguíneo de un segmento de la extremidad, así como obtener un trazado de la capacidad y el drenaje venoso del sector estudiado.
Prueba de esfuerzo y test de 6 minutos de marchaLa prueba de esfuerzo y el test de la marcha pueden ser de particular interés para obtener una mayor precisión del grado de limitación funcional de la claudicación y su respuesta al tratamiento, y cuando se plantee el diagnóstico diferencial con la claudicación no arterial (seudoclaudicación). Como ya hemos explicado, en los pacientes con alta sospecha de claudicación en los que el ITB basal es normal o dudoso (0,9-0,99) puede ser útil la determinación del ITB tras esfuerzo. Sin embargo, es esencial una correcta estandarización de la metodología para que los resultados sean fiables y reproducibles.
Ecografía-DopplerEs una técnica útil y ampliamente usada en el estudio de la enfermedad vascular periférica, tanto carotídea como de las extremidades. Permite la visualización dinámica de la pared y la luz arteriales e identificar fácilmente calcificaciones y/o dilataciones. Combinándola con el estudio con Doppler podemos realizar el estudio de gradientes, que nos permite estimar la severidad de la obstrucción con notable fiabilidad (sensibilidad, 92-95%; especificidad, 97-99%)23,24. Entre las limitaciones de la técnica, cabe destacar la presencia de lesiones en tándem o lesiones en localizaciones que impidan un estudio adecuado (tibial, rodilla, etc.).
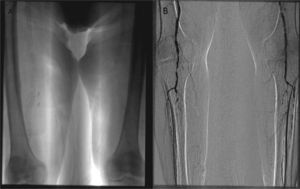
Angiografía vascular mediante tomografía computarizada o resonancia magnética y arteriografía convencionalSin lugar a dudas, los mayores avances en el diagnóstico de las enfermedades de la aorta, los troncos supraaórticos y las arterias de las extremidades se han producido con el perfeccionamiento de la angiografía mediante tomografía computarizada y con resonancia magnética25. Con una y otra técnica pueden obtenerse imágenes de alta resolución que permiten un estudio muy preciso de la anatomía vascular, con una excelente correlación con la angiografía de sustracción digital. En la actualidad se las considera técnicas de gran utilidad clínica para el diagnóstico de cualquier tipo de enfermedad vascular (aterotrombótica, ateroembólica, aneurismas, etc.). Permiten determinar con precisión el grado y la extensión de las obstrucciones arteriales y la presencia de aneurismas y documentan con gran exactitud su diámetro externo, la luz real de las zonas aneurismáticas, la presencia de trombo intraluminal y la delimitación entre la arteria sana y el aneurisma (fig. 3).
A: radiografía simple durante el estudio con angiografía por sustracción digital de las extremidades inferiores, donde se observa importante calcificación de ambos ejes iliofemorales, que traducen la arteriopatía calcificante. B: estudio mediante angiografía, donde se observan importantes signos de ateromatosis con estenosis en tándem en los ejes poplíteos distales.
Se escapa de los límites de esta revisión tratar con detalle todas estas técnicas de imagen vascular. Cada una de ellas tiene ventajas e inconvenientes que pueden hacer variar la idoneidad de su uso según las características del paciente en estudio. En la tabla 2 se enumeran las principales indicaciones y contraindicaciones de las tres técnicas.
Indicaciones y contraindicaciones de los estudios de imagen vascular
| Angio-RM | Angio-TC | Angio-SD | |
| Indicaciones | Valoración inicial de la EAP | Valoración inicial de la EAP | Síntomas de claudicación limitantes |
| Síntomas de claudicación limitantes | Síntomas de claudicación limitantes | Dolor isquémico en reposo | |
| Dolor isquémico en reposo | Dolor isquémico en reposo | Ulceración isquémica | |
| Ulceración isquémica | Ulceración isquémica | ||
| Contraindicaciones | Insuficiencia renal moderada-severa | Insuficiencia renal severa | Insuficiencia renal severa |
| Claustrofobia | Alergia grave al contraste | Alergia grave al contraste | |
| Marcapasos o DAI | Síndrome de Ehrles-Danlos tipo IV |
DAI: desfibrilador automático implantable; EAP: enfermedad arterial periférica; RM: resonancia magnética; SD: sustracción digital; TC: tomografía computarizada.
La EAP es una importante manifestación de la arteriosclerosis sistémica con una elevada prevalencia en los pacientes con cardiopatía isquémica. Tanto la anamnesis como la exploración física tienen un valor para el diagnóstico de la enfermedad limitado porque, aunque son muy específicos, su sensibilidad es muy baja. En la actualidad se considera que el ITB es el método no invasivo con mejor rendimiento diagnóstico, ya que se trata de una prueba incruenta, fácil de realizar a la cabecera del paciente y con una elevada sensibilidad (> 90%).