La hipertensión arterial resistente, también llamada refractaria en la literatura médica, es una enfermedad relativamente frecuente que conlleva elevado riesgo cardiovascular y renal1. La prevalencia es variable en función del origen de los datos. En ensayos clínicos de pacientes con hipertensión arterial, cuyos valores iniciales de presión arterial (PA) son > 160/100mmHg, la prevalencia es de aproximadamente un 35%. Por el contrario, si los datos provienen de registros o de consultas, la prevalencia se encuentra alrededor de un 12%2. Recientemente datos del National Health and Nutrition Examination Survey también cifran la prevalencia en el 12,3% de los pacientes hipertensos diagnosticados y tratados3. Otro dato de interés es el proveniente de un estudio de incidencia realizado en Kaiser Permanente Colorado y Kaiser Permanente Northern California4. En un seguimiento de más de 200.000 hipertensos que iniciaron el tratamiento antihipertensivo, 0,7/100 pacientes/año resultaron resistentes al tratamiento. En ese mismo estudio y con un seguimiento medio de más de 3 años, el riesgo de eventos cardiovasculares fue el 47% más alto entre los resistentes que entre los demás pacientes.
Aunque su definición ha sufrido cambios en los últimos 30 años, actualmente se aplica el concepto a los pacientes que con tratamiento antihipertensivo de tres o más fármacos, bien combinados, en dosis adecuadas y al menos uno de ellos diurético, los valores de presión arterial se mantienen ≥ 140mmHg y/o ≥ 90 mmHg. Una nueva definición se ha abierto paso también de modo que se incluye a los pacientes que requieren tratamiento con cuatro o más fármacos para alcanzar el control de la presión arterial1. Esta última tiene una base más epidemiológica, pero su utilidad clínica es escasa.
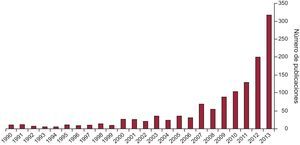
Independientemente de su prevalencia y sus definiciones, lo que resulta llamativo es el reciente interés en la literatura médica de esta condición, cuando esta situación de resistencia al tratamiento siempre ha estado presente en las consultas de especialistas que tratan a hipertensos. El número de publicaciones en PubMed, en las que los descriptores «resistant hypertension» o «refractory hypertension» están en el título o en el resumen ha experimentado el incremento que se observa en la figura. Desde una media de 10 artículos anuales hasta 2008, los publicados en 2012 fueron 200 y en 2013 se incrementó ese número de manera marcada, con 325 artículos contabilizados a fecha de 15 de noviembre. La razón para este súbito interés es, sin duda alguna, la introducción de nuevos procedimientos para el control de la hipertensión de estos pacientes, utilizando técnicas de intervención no farmacológica sobre el sistema nervioso adrenérgico, la denervación renal5 y la estimulación de barorreceptores6. Junto a las publicaciones que constatan la eficacia y la seguridad de estos procedimientos y los avances en su desarrollo y perfeccionamiento, también se ha despertado interés por conocer mejor las características de estos pacientes. En este contexto se encuentra el artículo publicado en Revista Española de Cardiología, en el que Gijón-Conde et al7 analizan la demografía y las características clínicas de la hipertensión resistente en una amplia muestra de pacientes de atención primaria en el Área 6 de Madrid, utilizando los registros electrónicos de salud. A partir de este registro, la prevalencia fue del 9,2% del total de la muestra y el 12,8% de los pacientes tratados. En el estudio se analizan las características demográficas de esta población de 6.292 «hipertensos refractarios», y se los compara con los demás pacientes diagnosticados de hipertensión en la base (n=42.452). Se debe tomar con cautela tanto los datos como su posible extrapolación a la carga de hipertensión arterial resistente, ya que la estimación es a partir de registros electrónicos, con las limitaciones múltiples que estos sistemas tienen para poder realizar estudios clínico-epidemiológicos. Igualmente, no se han considerado los aspectos que hoy se aceptan como necesarios para la correcta estimación de la hipertensión arterial resistente «verdadera».
En el campo de la hipertensión resistente, los esfuerzos deberían concentrarse en las vías para identificar mejor a los pacientes verdaderamente resistentes, la repercusión orgánica y los posibles mecanismos causales de la resistencia. Ello permitiría una mejor evaluación y aproximación terapéutica con medidas tanto farmacológicas como no farmacológicas, incluidas las recientemente introducidas para la manipulación del sistema nervioso simpático5,6.
La aproximación diagnóstica debe incluir en primer lugar la exclusión de la seudorresistencia, especialmente introduciendo mediciones de PA fuera de la consulta, bien la automedición docimicliaria o la monitorización ambulatoria de PA durante 24 h8, que en nuestro país está fácilmente disponible en muchos ámbitos de atención primaria o remitiendo a los pacientes a los servicios hospitalarios. La aplicación de estas mediciones fuera de la consulta, obligatorias actualmente a la hora de evaluar a estos pacientes según las diferentes guías sobre el tratamiento antihipertensivo, reduciría la prevalencia de hipertensos refractarios observada en aproximadamente un 30%, según diversos estudios. La monitorización ambulatoria de la PA durante 24 h no solo reduce la prevalencia, sino que también se debe utilizar en la evaluación de la respuesta terapéutica y ofrece un valor pronóstico añadido9.
Junto con la evaluación de la PA fuera de la consulta, se debe excluir lo que representa la primera causa de seudorresistencia, la falta de adherencia y cumplimiento de las medidas no farmacológicas y farmacológicas10. Sin duda esta es la causa más difícil de excluir en la práctica clínica11. Presente en un 30% de los casos, no solo es la falta de tomar la medicación, sino también su mal cumplimiento, con irregularidad en las tomas de los fármacos. La excesiva ingesta de sal12 o alcohol13 y la obesidad14 también contribuyen a mantener alta la PA, lo mismo que la ingesta de fármacos con actividad presora muy utilizados, como antiinflamatorios no esteroideos, corticoides y vasoconstrictores nasales.
La exclusión de una hipertensión arterial secundaria también debe formar parte de toda evaluación de pacientes con hipertensión arterial resistente. Dos son las situaciones más frecuentes, aunque otras muchas causas pueden subyacer en estos pacientes. El hiperaldosteronismo primario, presente en alrededor de un 10%15, precisa una búsqueda dirigida sistemáticamente, porque datos de sospecha habituales, como la hipopotasemia, no se dan en la mayoría de los pacientes. También se debe excluir un síndrome grave de apnea del sueño, porque tratarlo puede facilitar el control de la PA16.
La evaluación del daño orgánico, la hipertrofia ventricular izquierda, la excreción urinaria de albúmina, junto con precisar mejor el riesgo cardiovascular y/o renal, ofrecen un punto de referencia para valorar la eficacia de los tratamientos aplicados17. La reducción de la hipertrofía ventricular y la reducción persistente de la microalbuminuria se consideran marcadores de reducción de riesgo cardiovascular y/o renal.
Una vez excluidas estas situaciones y establecido que el paciente es un resistente verdadero, se precisa identificar cuáles pueden ser los mecanismos que mantienen elevada la PA. Tres son los principales: las alteraciones estructurales de arterias (remodelado e hipertrofia vascular de los pequeños vasos y/o pérdida de la elasticidad vascular en los grandes vasos), la hipervolemia central y la hiperactividad simpática. En mayor o menor grado, cada uno de estos mecanismos puede estar presente en la resistencia al tratamiento, y no es infrecuente la superposición de más de uno de ellos. De los tres mecanismos mencionados, el menos susceptible de un abordaje terapéutico específico es el daño vascular. Suele encontrarse en pacientes de edad avanzada, con hipertensión de muchos años de evolución y sin tratamiento regular, datos de arteriosclerosis grave y valores de PA muy altos, así como de velocidad de onda del pulso. La hipervolemia central se puede sospechar en pacientes con ingesta elevada de sal, tratamiento diurético con dosis bajas, apnea del sueño y enfermedad renal crónica. Su evaluación puede hacerse aplicando métodos de impedancia y/o la respuesta terapéutica a los fármacos antialdosterónicos mientras no haya contraindicación para su uso, principalmente filtrado glomerular < 45ml/min/1,73 m2 y/o hiperpotasemia.
Por último, la evaluación de hiperactividad adrenérgica tampoco resulta fácil en la clínica. La importancia de conocerla estaría en seleccionar a los pacientes verdaderamente resistentes, que responderían mejor a la denervación renal. Actualmente no se dispone de un método contrastado que permita seleccionar a los pacientes con mayor probabilidad de éxito de la denervación. De los diferentes predictores de respuesta, la disfunción de los barorreceptores parece ofrecer uno de los mejores métodos18.
De los comentarios realizados, se desprende que la hipertensión refractaria precisa de mucho trabajo en los próximos años para disponer de un conocimiento más sólido que permita reducir su prevalencia y abordarla mejor. Las recientes guías de la Sociedad Europea de Hipertensión y la Sociedad Europea Cardiología17 recomiendan, mientras tanto, que en los pacientes con hipertensión resistente los médicos comprueben si la medicación incluida en el régimen de múltiples fármacos tiene efecto reductor de la PA y que los retiren en caso de que no tengan efecto o este sea mínimo (clase de recomendación I, nivel de evidencia C). Estas guías también indican que se debería considerar los antagonistas de los receptores de mineralocorticoides, la amilorida y el bloqueador alfa-1 doxazosina cuando no haya contraindicaciones (clase de recomendación IIa, nivel de evidencia B). En caso de ineficacia del tratamiento farmacológico, las guías apuntan que se puede considerar procedimientos invasivos como la denervación renal y la estimulación de los barorreceptores (clase de recomendación IIb, nivel de evidencia C). Mientras no se disponga de más evidencias sobre la eficacia y la seguridad a largo plazo de la denervación renal y la estimulación de los barorreceptores, se recomienda que estos procedimientos los realice personal especializado y que el diagnóstico y el seguimiento se limite a unidades de hipertensión (clase de recomendación I, nivel de evidencia C). Además, se recomienda que los procedimientos invasivos se consideren solo en caso de pacientes hipertensos realmente resistentes, con valores clínicos de PA sistólica ≥ 160 mmHg o PA diastólica ≥ 110 mmHg y con un aumento de la PA confirmado por monitorización ambulatoria de la PA (clase de recomendación I, nivel de evidencia C).
Un seguimiento de las guías en sus recomendaciones y la planificación de estudios futuros que permitan contestar a las dudas existentes hoy en la evaluación y el tratamiento de los pacientes con hipertensión arterial resistente facilitarán sin duda una aproximación terapéutica más precisa y con una mayor reducción de la morbilidad y la mortalidad asociadas a esta enfermedad19.
Full English text available from: www.revespcardiol.org/en
CONFLICTO DE INTERESESNinguno