En el infarto agudo de miocardio con elevación del segmento ST, se compararon los resultados a corto y largo plazo de la angioplastia primaria de lesiones culpables bifurcadas (LCB) y no bifurcadas (LCNB).
MétodosEstudio observacional con grupo de control emparejado (1:1) por puntuación de propensión. En un total de 2.746 infartos agudos de miocardio con elevación del segmento ST consecutivos, se encontraron 274 casos de LCB (10%). El resultado principal es un combinado de muerte por cualquier causa, infarto, cirugía de revascularización coronaria o revascularización de vaso diana a 30 días y a 5 años.
ResultadosNo había diferencias clínicas entre los grupos emparejados (1:1). En el grupo de LCB, el tratamiento predominante fue un stent en la rama principal (84%). Respecto al grupo de LCNB, los procedimientos fueron más complejos en cuanto a dilatación con balón (el 71% de las LCB frente al 59% de las LCNB; p = 0,003), duración del procedimiento (70 ± 29 frente a 62,8 ± 28,9min; p = 0,004) y consumo de contraste (256,2 ± 87,9 frente a 221,1 ± 82,3ml; p < 0,001). El éxito angiográfico en la rama principal fue similar (el 93,4 frente al 93,8%; p = 0,86). La mortalidad a 30 días fue similar (el 4,7 frente al 5,1%; p = 0,84). A los 5 años de seguimiento, no había diferencias en mortalidad (el 12 frente al 13%; p = 0,95) ni en el objetivo combinado (el 22 frente al 21%; p = 0,43).
ConclusionesLa angioplastia primaria de las LCB fue técnicamente más compleja, pero el éxito en la rama principal fue similar y no se hallaron diferencias en el pronóstico a largo plazo respecto a las LCNB.
Palabras clave
Las bifurcaciones (BIF) son lesiones consideradas difíciles de tratar con una intervención coronaria percutánea (ICP), y a pesar de las mejoras sustanciales, la ICP de BIF se asocia con peores resultados inmediatos y evolución clínica, principalmente por una mayor tasa de revascularizaciones1,2. En los últimos años, el creciente conjunto de estudios sobre las BIF ha permitido alcanzar un consenso respecto a un enfoque más sencillo con el empleo de 1 stent en el vaso principal (implante de stent condicional) en vez de las técnicas de 2 stents o los dispositivos dedicados en la mayoría de los casos3. Este enfoque simplifica la intervención, pero implica un mayor riesgo de oclusión de la rama lateral (RL) que no parece asociado con peor resultado clínico4–6.
En el infarto agudo de miocardio con elevación del segmento ST (IAMCEST), una ICP primaria en el momento oportuno es el actual tratamiento estándar para la mayoría de los pacientes7. Durante una ICP primaria, el operador debe abordar en una situación de urgencia una intervención ad hoc sobre lesiones trombóticas en pacientes a menudo inestables. En consecuencia, el hallazgo de una lesión responsable en una BIF aumenta la complejidad de la ICP primaria, lo que podría conducir a un peor resultado a corto y largo plazo. El objetivo de este estudio fue evaluar la incidencia de lesiones culpables bifurcadas (LCB) en el IAMCEST agudo y comparar las características de la intervención y los resultados clínicos en los pacientes con IAMCEST y LCB y un grupo de control emparejado (CE) de pacientes con IAMCEST sin LCB.
MÉTODOSSe diseñó un estudio de cohorte retrospectivo, observacional, analítico y con emparejamiento por puntuación de propensión para emparejar a pacientes con y sin LCB en el IAMCEST.
Selección de los pacientesSe introdujeron prospectivamente los datos de todos los cateterismos cardiacos e ingresos hospitalarios en una base de datos común de una red de hospitales que incluye 1 centro terciario principal y 2 centros satélites. Para los fines de este estudio, se seleccionó retrospectivamente en la base de datos a los pacientes con IAMCEST tratados con una ICP primaria o de rescate menos de 24 h después del inicio de los síntomas. Los criterios de exclusión fueron: arterias coronarias normales o diagnóstico alternativo diferente del IAMCEST, otras indicaciones de ICP urgente diferentes del IAMCEST (parada cardiaca o shock sin sospecha de IAMCEST), lesión culpable situada en el tronco principal izquierdo o en injertos quirúrgicos e ICP facilitada. Entre 2004 y 2015, cumplían los criterios de inclusión/exclusión 2.746 pacientes con IAMCEST.
Selección de las lesionesDos cardiólogos intervencionistas que no participaron en el análisis de los resultados examinaron independientemente todos los casos de lesión culpable registrada como bifurcada en nuestra base de datos. La selección de los casos de BIF y los controles se detalla en la figura 1del material suplementario y la tabla 1del material suplementario. Formaron el grupo de BIF 274 pacientes (10%) con lesiones que afectaban o eran adyacentes (≤ 5 mm) a una RL ≥ 2 mm en la estimación visual o la coronariografía cuantitativa en caso de discrepancia.
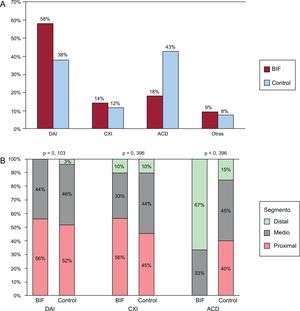
A: distribución de la arteria relacionada con el infarto en los grupos de BIF (n = 274) y de control (n = 2472) (p < 0,001). B: segmento en el que se halló la lesión culpable en cada arteria relacionada con el infarto. BIF, bifurcación; DAI, arteria descendente anterior izquierda; CXI, arteria circunfleja izquierda; ACD, arteria coronaria derecha.
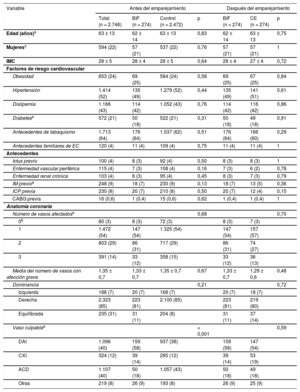
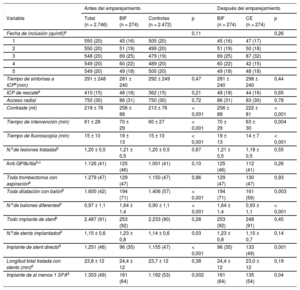
Características clínicas y anatómicas antes y después del emparejamiento por puntuación de propensión
| Variable | Antes del emparejamiento | Después del emparejamiento | |||||
|---|---|---|---|---|---|---|---|
| Total (n = 2.746) | BIF (n = 274) | Control (n = 2.472) | p | BIF (n = 274) | CE (n = 274) | p | |
| Edad (años)a | 63 ± 13 | 62 ± 14 | 63 ± 13 | 0,83 | 62 ± 14 | 63 ± 13 | 0,75 |
| Mujeresa | 594 (22) | 57 (21) | 537 (22) | 0,76 | 57 (21) | 57 (21) | 1 |
| IMC | 28 ± 5 | 28 ± 4 | 28 ± 5 | 0,64 | 28 ± 4 | 27 ± 4 | 0,72 |
| Factores de riesgo cardiovascular | |||||||
| Obesidad | 653 (24) | 69 (25) | 584 (24) | 0,58 | 69 (25) | 67 (25) | 0,84 |
| Hipertensión | 1.414 (52) | 135 (49) | 1.279 (52) | 0,44 | 135 (49) | 141 (51) | 0,61 |
| Dislipemia | 1.166 (43) | 114 (42) | 1.052 (43) | 0,76 | 114 (42) | 116 (42) | 0,86 |
| Diabetesa | 572 (21) | 50 (18) | 522 (21) | 0,31 | 50 (18) | 49 (18) | 0,91 |
| Antecedentes de tabaquismo | 1.713 (64) | 176 (64) | 1.537 (62) | 0,51 | 176 (64) | 166 (60) | 0,29 |
| Antecedentes familiares de EC | 120 (4) | 11 (4) | 109 (4) | 0,75 | 11 (4) | 11 (4) | 1 |
| Antecedentes | |||||||
| Ictus previo | 100 (4) | 8 (3) | 92 (4) | 0,50 | 8 (3) | 8 (3) | 1 |
| Enfermedad vascular periférica | 115 (4) | 7 (3) | 108 (4) | 0,16 | 7 (3) | 6 (2) | 0,78 |
| Enfermedad renal crónica | 103 (4) | 8 (3) | 95 (4) | 0,45 | 8 (3) | 7 (3) | 0,79 |
| IM previoa | 248 (9) | 18 (7) | 230 (9) | 0,13 | 18 (7) | 13 (5) | 0,36 |
| ICP previa | 230 (8) | 20 (7) | 210 (8) | 0,50 | 20 (7) | 12 (4) | 0,15 |
| CABG previa | 16 (0,6) | 1 (0,4) | 15 (0,6) | 0,62 | 1 (0,4) | 1 (0,4) | 1 |
| Anatomía coronaria | |||||||
| Número de vasos afectadosa | 0,68 | 0,70 | |||||
| 0b | 80 (3) | 8 (3) | 72 (3) | 8 (3) | 7 (3) | ||
| 1 | 1.472 (54) | 147 (54) | 1.325 (54) | 147 (54) | 157 (57) | ||
| 2 | 803 (29) | 86 (31) | 717 (29) | 86 (31) | 74 (27) | ||
| 3 | 391 (14) | 33 (12) | 358 (15) | 33 (12) | 36 (13) | ||
| Media del número de vasos con afección grave | 1,35 ± 0,7 | 1,33 ± 0,7 | 1,35 ± 0,7 | 0,67 | 1,33 ± 0,7 | 1,29 ± 0,6 | 0,48 |
| Dominancia | 0,21 | 0,72 | |||||
| Izquierda | 188 (7) | 20 (7) | 168 (7) | 20 (7) | 18 (7) | ||
| Derecha | 2.323 (85) | 223 (81) | 2.100 (85) | 223 (81) | 219 (80) | ||
| Equilibrada | 235 (31) | 31 (11) | 204 (8) | 31 (11) | 37 (14) | ||
| Vaso culpablea | < 0,001 | 0,59 | |||||
| DAI | 1.096 (40) | 159 (58) | 937 (38) | 159 (58) | 147 (54) | ||
| CXI | 324 (12) | 39 (14) | 285 (12) | 39 (14) | 53 (19) | ||
| ACD | 1.107 (40) | 50 (18) | 1.057 (43) | 50 (18) | 49 (18) | ||
| Otras | 219 (8) | 26 (9) | 193 (8) | 26 (9) | 25 (9) | ||
ACD: arteria coronaria derecha; BIF: bifurcación; CABG: cirugía de revasculariación arterial coronaria; CE: control emparejado; CXI: arteria circunfleja izquierda; DAI: arteria coronaria descendente anterior izquierda; EC: enfermedad coronaria; ICP: intervención coronaria percutánea; IM: infarto de miocardio; IMC: índice de masa corporal.
Los valores expresan media ± desviación estándar o n (%).
Se utilizó un emparejamiento por puntuación de propensión para formar un grupo de CE para la comparación y para reducir las diferencias en las características clínicas8. La puntuación de propensión se estimó con una regresión logística, introduciendo solo las covariables determinadas en la situación inicial (antes de la ICP), con criterios estadísticos (diferencias con p < 0,1) y clínicos. Se introdujo un ajuste en el modelo respecto a los siguientes factores: fecha de la ICP primaria, tiempo transcurrido desde el inicio de los síntomas hasta la ICP, vaso culpable, edad, sexo, ICP de rescate, número de vasos afectados, infarto de miocardio (IM) previo y diabetes. No hubo ninguna interacción entre las variables, y el área bajo la curva fue de 0,66. Se emparejó 1:1 a los participantes con la coincidencia más próxima. Se emparejó a 274 pacientes del grupo de BIF con 274 del grupo control, en el cual quedaron 2.189 sin emparejar. El equilibrio alcanzado se evaluó con el estadístico de T2 de Hotelling (T2 = 0,56; g.l. = 12,535; p = 0,876)9.
Definiciones de las variables y los parámetros de valoración clínicosEl objetivo principal de este estudio fue la mortalidad por cualquier causa y un objetivo combinado (muerte por cualquier causa, IM recurrente, cirugía de revascularización arterial coronaria o revascularización del vaso diana) a los 5 años.
El éxito angiográfico en la rama principal (RP) se definió como una arteria permeable (flujo 2 o 3 de Thrombolysis In Myocardial Infarction [TIMI]) con una estenosis residual ≤ 30% (estimación visual). El éxito angiográfico en la rama lateral se definió como un flujo TIMI 2 o 3. El éxito angiográfico general en la LCB se definió como éxito angiográfico en la RP y la RL. La mortalidad se analizó con las muertes por cualquier causa. Se evaluó la clasificación de Medina de las BIF cuando se obtenía un flujo TIMI10 2 o 3, y se utilizaron las definiciones descritas con anterioridad11. El IM recurrente (no mortal) se consideró de tipo 1 o 2 con la tercera definición universal12. La revascularización del vaso diana y de la lesión diana (RLD) se definieron como cualquier revascularización realizada en el vaso o lesión culpables (o a 5 mm de su borde) respectivamente.
Se recogieron de manera sistemática y prospectiva los datos del cateterismo cardiaco inicial, el ingreso hospitalario y el seguimiento a los 30 días de todos los pacientes. Se obtuvieron los datos de seguimiento (principalmente de las historias clínicas electrónicas y mediante entrevistas telefónicas en el caso de pacientes con un seguimiento clínico externo) para las cohortes de BIF y CE (n = 548) y se actualizaron hasta enero de 2016; a partir de entonces se censuraron para el análisis hasta un máximo de 5 años de seguimiento. La censura para el análisis estadístico se realizó a causa del amplio periodo de inclusión (enero de 2004 a enero de 2015) y para asegurar una mayor uniformidad en los datos de seguimiento (≥ 1 año y hasta 5 años). La media de seguimiento fue de 42,9 ± 21,4 meses.
Características de la intervenciónEn todos los pacientes se utilizó una premedicación con ácido acetilsalicílico y una tienopiridina o ticagrelor con dosis de carga; no se utilizó premedicación con inhibidores de la glucoproteína IIb/IIIa (anti-GPIIb/IIIa). Los demás tratamientos, la técnica de intervención y el abordaje utilizado para la BIF quedaron a criterio del operador. Al alta se recomendó una medicación para prevención secundaria y 12 meses de tratamiento antiagregante plaquetario combinado doble, siguiendo lo establecido en la guía europea actual7.
Análisis estadísticoLas variables continuas se expresan en forma de media ± desviación estándar y se compararon con la prueba de la t de Student si tenían distribución normal. En caso de distribución asimétrica, se utilizó la mediana [intervalo intercuartílico] y los datos se compararon con la prueba de Mann-Whitney-Wilcoxon. Las variables discretas se expresan mediante el número y el porcentaje y se compararon con la prueba de la χ2 o la exacta de Fisher, según se considerara apropiado. Los eventos a los 30 días se compararon con un análisis de regresión de Cox, que proporcionó la probabilidad de supervivencia y la hazard ratio (HR) y para la comparación. La mortalidad por cualquier causa a los 5 años y el objetivo combinado se compararon con un análisis de regresión de Cox. Se elaboraron las curvas de Kaplan-Meier y se compararon mediante prueba de Breslow y log-rank test. Con objeto de introducir un ajuste respecto al efecto concomitante de la mortalidad por cualquier causa, se utilizó la regresión de riesgos proporcionales para riesgos competitivos de Fine y Gray para la presentación de las HR de cada componente del objetivo combinado13. Los valores brutos de HR se ajustaron según se empleara un stent farmacoactivo (en comparación con el metálico sin recubrimiento), trombectomía por aspiración o anti-GPIIb/IIIa. Se consideraron estadísticamente significativos los valores de p < 0,05. Los cálculos de la propensión se realizaron con el paquete MatchIt del programa R (versión 3.0.2); todos los demás análisis se realizaron con el programa SPSS (versión 21).
RESULTADOSCaracterísticas inicialesSe incluyeron en total 274 (10%) lesiones en el grupo de BIF, mientras que todas las demás lesiones (2.472) se consideraron no de BIF (grupo de control). Las características clínicas iniciales de la población total, los casos de BIF, el grupo de control y el grupo de CE se muestran en la tabla 1. No hubo diferencias significativas en los factores de riesgo cardiacos o la extensión de la enfermedad coronaria entre el grupo de BIF y el de control. La principal diferencia antes de la puntuación de propensión fue la arteria relacionada con el infarto: en el grupo de BIF, la afección de la arteria descendente anterior izquierda fue la más frecuente y la de la arteria coronaria derecha, la menos frecuente (figura 1A). Los segmentos afectados (figura 1B) fueron también similares en los infartos de la arteria descendente anterior izquierda o de la arteria circunfleja izquierda (principalmente los segmentos proximales y medios). En cambio, en la arteria coronaria derecha, la lesión culpable se encontraba principalmente en los segmentos distales, seguidos de los medios, en el grupo de BIF, mientras que se observó con mayor frecuencia en segmentos proximales o medios en el grupo de control. Después del emparejamiento por puntuación de propensión, la arteria relacionada con el infarto mostró una distribución similar en los grupos de BIF y de CE.
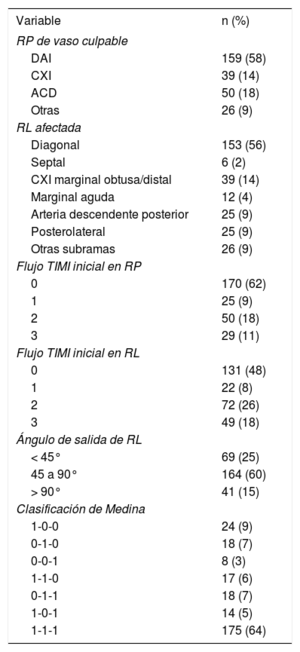
Resultados angiográficos en el grupo de lesiones bifurcadasSe presentan datos anatómicos adicionales del grupo de BIF en la tabla 2. La media de diámetro de la RL fue 2,16 ± 0,2 mm. Más de la mitad de las BIF (56%) correspondían a la arteria descendente anterior izquierda-diagonal (con afección de la primera rama diagonal en 124 casos [45%]). El tipo de la clasificación de Medina fue mayoritariamente el 1.1.1 (64%), y los demás tipos tuvieron una distribución más o menos homogénea. El tipo de lesión denominado de «bifurcación verdadera» (1.1.1, 1.0.1, 0.1.1) se halló en 207 pacientes (76%).
Anatomía coronaria y características angiográficas del grupo de lesiones bifurcadas (n = 274)
| Variable | n (%) |
|---|---|
| RP de vaso culpable | |
| DAI | 159 (58) |
| CXI | 39 (14) |
| ACD | 50 (18) |
| Otras | 26 (9) |
| RL afectada | |
| Diagonal | 153 (56) |
| Septal | 6 (2) |
| CXI marginal obtusa/distal | 39 (14) |
| Marginal aguda | 12 (4) |
| Arteria descendente posterior | 25 (9) |
| Posterolateral | 25 (9) |
| Otras subramas | 26 (9) |
| Flujo TIMI inicial en RP | |
| 0 | 170 (62) |
| 1 | 25 (9) |
| 2 | 50 (18) |
| 3 | 29 (11) |
| Flujo TIMI inicial en RL | |
| 0 | 131 (48) |
| 1 | 22 (8) |
| 2 | 72 (26) |
| 3 | 49 (18) |
| Ángulo de salida de RL | |
| < 45° | 69 (25) |
| 45 a 90° | 164 (60) |
| > 90° | 41 (15) |
| Clasificación de Medina | |
| 1-0-0 | 24 (9) |
| 0-1-0 | 18 (7) |
| 0-0-1 | 8 (3) |
| 1-1-0 | 17 (6) |
| 0-1-1 | 18 (7) |
| 1-0-1 | 14 (5) |
| 1-1-1 | 175 (64) |
ACD: arteria coronaria derecha; CXI: arteria circunfleja izquierda; DAI: arteria coronaria descendente anterior izquierda; RL: rama lateral; RP: rama principal; TIMI: Thrombolysis In Myocardial Infarction.
Los datos comparativos de la intervención se muestran en la tabla 3. El tiempo entre el inicio de los síntomas y la ICP, que es un factor pronóstico de interés en el IAMCEST, se incluyó en la puntuación de propensión y fue similar en todos los grupos. Aunque podría ser más bien largo (media, 281 y 298 min), es representativo de lo que sucede en la «práctica clínica real» y se redujo significativamente con el paso del tiempo (de una media de 312 ± 275 min en el quintil más antiguo a 214 ± 169 min en el más reciente; p = 0,003, para la comparación de los quintiles). La media de tiempo transcurrido entre el inicio de los síntomas y la ICP fue mayor en el subgrupo con ICP de rescate que en el subgrupo de ICP primaria (415 ± 243 frente a 269 ± 230 min; p < 0,001); en la tabla 2 del material suplementario y la tabla 3 del material suplementario se presentan otros datos sobre las diferencias entre los subgrupos de ICP de rescate y primaria. Los quintiles de la fecha de inclusión de la intervención (el 20% cada 2 años) y la frecuencia de las ICP de rescate (el 17,5 y el 16,1%) mostraron una distribución uniforme. Después del emparejamiento por puntuación de propensión, las intervenciones del grupo de BIF fueron más largas (70 ± 29 min en el grupo de BIF frente a 63 ± 30 min en el de CE; p = 0,004) y requirieron más tiempo de fluoroscopia (19 ± 13 frente a 14 ± 7 min; p < 0,001) y mayor cantidad de contraste (256 ± 88 frente a 222 ± 81 ml; p < 0,001) que el de CE. El número de lesiones tratadas fue similar, pero las intervenciones del grupo de BIF fueron técnicamente más complejas por lo que respecta a la necesidad de dilatación con balón (el 71 frente al 59%; p = 0,003) y el número de balones diferentes utilizados (1,64 ± 1,4 frente a 0,93 ± 1,1; p < 0,001). Después del emparejamiento por puntuación de propensión, el número de stents implantados por paciente fue similar en los 2 grupos (1,23 ± 0,8 frente a 1,15 ± 0,7; p = 0,14), pero el uso de stents farmacoactivos fue más frecuente en el grupo de BIF (el 64 frente al 54%; p = 0,04) mientras que en el grupo de BIF fue menos frecuente el implante directo (el 35 frente al 49%; p = 0,001).
Características de la intervención antes y después del análisis con emparejamiento por puntuación de propensión
| Antes del emparejamiento | Después del emparejamiento | ||||||
|---|---|---|---|---|---|---|---|
| Variable | Total (n = 2.746) | BIF (n = 274) | Controles (n = 2.472) | p | BIF (n = 274) | CE (n = 274) | p |
| Fecha de inclusión (quintil)a | 0,11 | 0,26 | |||||
| 1 | 550 (20) | 45 (16) | 505 (20) | 45 (16) | 47 (17) | ||
| 2 | 550 (20) | 51 (19) | 499 (20) | 51 (19) | 50 (18) | ||
| 3 | 548 (20) | 69 (25) | 479 (19) | 69 (25) | 87 (32) | ||
| 4 | 549 (20) | 60 (22) | 489 (20) | 60 (22) | 42 (15) | ||
| 5 | 549 (20) | 49 (18) | 500 (20) | 49 (18) | 48 (18) | ||
| Tiempo de síntomas a ICPa(min) | 291 ± 248 | 281 ± 240 | 292 ± 249 | 0,47 | 281 ± 240 | 298 ± 240 | 0,44 |
| ICP de rescatea | 410 (15) | 48 (18) | 362 (15) | 0,21 | 48 (18) | 44 (16) | 0,65 |
| Acceso radial | 750 (30) | 86 (31) | 750 (30) | 0,72 | 86 (31) | 83 (30) | 0,78 |
| Contraste (ml) | 218 ± 78 | 256 ± 88 | 213 ± 76 | < 0,001 | 256 ± 88 | 222 ± 81 | < 0,001 |
| Tiempo de intervención (min) | 61 ± 28 | 70 ± 29 | 60 ± 27 | < 0,001 | 70 ± 29 | 63 ± 30 | 0,004 |
| Tiempo de fluoroscopia (min) | 15 ± 10 | 19 ± 13 | 15 ± 10 | < 0,001 | 19 ± 13 | 14 ± 7 | < 0,001 |
| N.ode lesiones tratadasb | 1,20 ± 0,5 | 1,21 ± 0,5 | 1,20 ± 0,5 | 0,87 | 1,21 ± 0,5 | 1,18 ± 0,5 | 0,55 |
| Anti-GPIIb/IIIab,c | 1.126 (41) | 125 (46) | 1.001 (41) | 0,10 | 125 (46) | 112 (41) | 0,26 |
| Toda trombectomía con aspiraciónb | 1.279 (47) | 129 (47) | 1.150 (47) | 0,86 | 129 (47) | 130 (47) | 0,93 |
| Toda dilatación con balónb | 1.600 (42) | 194 (71) | 1.406 (57) | < 0,001 | 194 (71) | 161 (59) | 0,003 |
| N.ode balones diferentesb | 0,97 ± 1,1 | 1,64 ± 1,4 | 0,90 ± 1,1 | < 0,001 | 1,64 ± 1,4 | 0,93 ± 1,1 | < 0,001 |
| Todo implante de stentb | 2.487 (91) | 253 (92) | 2.233 (90) | 0,28 | 253 (92) | 248 (91) | 0,45 |
| N.ode stents implantadosb | 1,15 ± 0,6 | 1,23 ± 0,8 | 1,14 ± 0,6 | 0,03 | 1,23 ± 0,8 | 1,15 ± 0,7 | 0,14 |
| Implante de stent directod | 1.251 (46) | 96 (35) | 1.155 (47) | < 0,001 | 96 (35) | 133 (49) | 0,001 |
| Longitud total tratada con stents (mm)d | 23,8 ± 12 | 24,4 ± 12 | 23,7 ± 12 | 0,38 | 24,4 ± 12 | 23,0 ± 12 | 0,19 |
| Implante de al menos 1 SFAd | 1.353 (49) | 161 (64) | 1.192 (53) | 0,002 | 161 (64) | 135 (54) | 0,04 |
Anti-GPIIb/IIIa: inhibidores de la glucoproteína IIb/IIIa; BIF: bifurcación; CE: control emparejado; ICP: intervención coronaria percutánea; SFA: stent farmacoactivo.
Los valores expresan media ± desviación estándar o n (%).
En la tabla 4 se presenta información específica sobre la ICP en el grupo de BIF. En 2/3 lesiones se utilizó una guía en la RL, y el abordaje preferido fue implantar un solo stent condicional en la RP (84%). La RL se enjauló en el 81% de los casos, pero al final de la intervención permanecía permeable en la mayoría de los casos (solo un 11% con un flujo TIMI 0 o 1). El éxito angiográfico en la RP fue similar (el 93,4% en el grupo de BIF frente al 93,8% en el grupo de CE; p = 0,86), si bien el éxito angiográfico general fue menor en el grupo de BIF (84,7%).
Características de la intervención en la lesión culpable bifurcada
| Variable | n (%) |
|---|---|
| Guía en rama lateral | 181 (66) |
| Predilatación en rama lateral | 86 (31) |
| Trombectomía con aspiración | |
| Cualquiera | 129 (47) |
| Rama principal | 123 (45) |
| Rama lateral | 24 (9) |
| Ambas ramas | 19 (7) |
| No se implantó stent | 20 (7) |
| Estrategia de 1 stent | 230 (84) |
| Rama lateral enjaulada por el stent de rama principal | 222 (81) |
| Estrategia de 2 stents | 24 (9) |
| Implante de stent en T | 10 (4) |
| Aplastamiento | 6 (2) |
| Otros | 8 (3) |
| Posdilatación en bifurcación | 70 (25) |
| Secuencial | 40 (15) |
| Kissing balloon | 30 (11) |
| Flujo TIMI final en rama principal | |
| 0 | 2 (1) |
| 1 | 2 (1) |
| 2 | 41 (15) |
| 3 | 229 (83) |
| Flujo TIMI final en rama lateral | |
| 0 | 16 (6) |
| 1 | 13 (5) |
| 2 | 36 (13) |
| 3 | 209 (76) |
| Éxito angiográfico | |
| Rama principal | 256 (93) |
| Rama lateral | 245 (89) |
| Total | 232 (85) |
TIMI: Thrombolysis In Myocardial Infarction.
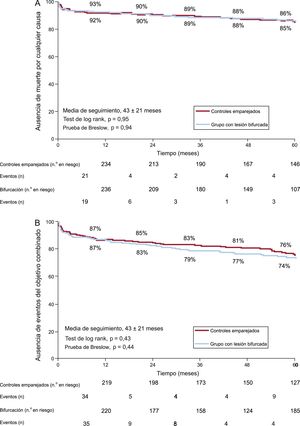
En la población emparejada (n = 574), la mortalidad por cualquier causa y la mortalidad cardiaca hospitalaria fueron similares en ambos grupos: el 3,3% en el grupo de BIF frente al 2,6% en el grupo de CE (p = 0,61) y el 2,6 frente al 2,2% (p = 0,76) respectivamente. Los eventos clínicos a 30 días fueron similares, sin que se apreciaran diferencias en la supervivencia sin mortalidad por cualquier causa (el 95,3 frente al 94,9%; p = 0,84; HR = 0,93; intervalo de confianza del 95% [IC95%], 0,44-1,97), la supervivencia sin mortalidad cardiaca (el 96 frente al 95,6%; p = 0,83; HR = 0,91; IC95%, 0,40-2,07) o la supervivencia sin IM recurrente (el 98,5 frente al 98,9%; p = 0,71; HR = 1,33; IC95%, 0,30-5,95). Se utilizó cirugía de bypass arterial coronario en 4 pacientes del grupo de BIF, en comparación con 2 pacientes del grupo de CE, sin que ello alcanzara significación estadística (supervivencia sin cirugía de bypass arterial coronario, el 98,5 frente al 99,3%; p = 0,42; HR = 2,01; IC95%, 0,37-10,99).
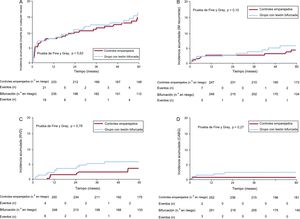
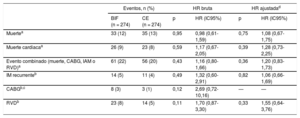
En el seguimiento a largo plazo, no hubo diferencias en la mortalidad por cualquier causa ni en el objetivo combinado (figura 2 y figura 2 del material suplementario;tabla 5y tabla 4 del material suplementario). Los diversos componentes del objetivo combinado mostraron una distribución uniforme, con un número ligeramente superior de eventos de revascularización de vaso diana y de cirugía de bypass arterial coronario en el grupo de BIF (tabla 5 y figura 3). Se registró una TLR en 17 pacientes (6%) del grupo de BIF en comparación con 12 (4%) del grupo de CE (HR bruta = 1,44; IC95%, 0,69-3,02; p = 0,33; HR ajustada = 1,47; IC95%, 0,70-3,09; p = 0,31). Hubo 3 casos de trombosis del stent definitiva en cada grupo; todos ellos fueron subagudos en el grupo de BIF, mientras que 2 casos de trombosis fueron subagudos y el otro fue muy tardío (17 meses) en el grupo de CE.
Eventos y hazard ratio a los 5 años de seguimiento
| Eventos, n (%) | HR bruta | HR ajustadad | ||||
|---|---|---|---|---|---|---|
| BIF (n = 274) | CE (n = 274) | p | HR (IC95%) | p | HR (IC95%) | |
| Muertea | 33 (12) | 35 (13) | 0,95 | 0,98 (0,61-1,59) | 0,75 | 1,08 (0,67-1,75) |
| Muerte cardiacaa | 26 (9) | 23 (8) | 0,59 | 1,17 (0,67-2,05) | 0,39 | 1,28 (0,73-2,25) |
| Evento combinado (muerte, CABG, IAM o RVD)a | 61 (22) | 56 (20) | 0,43 | 1,16 (0,80-1,66) | 0,36 | 1,20 (0,83-1,73) |
| IM recurrenteb | 14 (5) | 11 (4) | 0,49 | 1,32 (0,60-2,91) | 0,82 | 1,06 (0,66-1,69) |
| CABGb,c | 8 (3) | 3 (1) | 0,12 | 2,69 (0,72-10,16) | — | — |
| RVDb | 23 (8) | 14 (5) | 0,11 | 1,70 (0,87-3,30) | 0,33 | 1,55 (0,64-3,76) |
BIF: bifurcación; CABG: cirugía de bypass arterial coronario; CE: control emparejado; HR: hazard ratio; IAM: infarto agudo de miocardio; IC95%: intervalo de confianza del 95%; IM: infarto de miocardio; RVD: revascularización de vaso diana.
Se presentamos la segunda más amplia serie de LCB en el IAMCEST; la primera con un grupo de control con emparejamiento por puntuación de propensión y la que tiene un seguimiento más prolongado. El principal hallazgo del presente estudio es que los pronósticos a corto y largo plazo para los pacientes con o sin una LCB en el IAMCEST son similares.
Resultados angiográficosEn el presente estudio, la lesión culpable afectó a una BIF en un 10% de los IAMCEST. En la bibliografía, esta frecuencia oscila entre un 15 y un 20% del total de las ICP3, y en los escasos estudios específicos de la LCB en el IAMCEST varía entre un 10 y un 23%14–17. Aunque no hay una característica anatómica específica que defina una RL como «significativa» para clasificar la lesión como BIF3, se utilizó el valor de corte de 2 mm porque es una práctica común y se había utilizado en estudios previos sobre bifurcaciones coronarias18. Frangos et al.16 y Kanei et al.17 seleccionaron también a pacientes con una RL ≥ 2 y 2,25 mm, respectivamente, y observaron LCB en el 10 y el 14% respectivamente.
La principal diferencia entre los pacientes con IAMCEST con y sin una LCB fue la arteria relacionada con el infarto, con predominio (56%) de las lesiones de la arteria descendente anterior izquierda-diagonal en el grupo de BIF y la mayoría (43%) de los infartos en la arteria coronaria derecha en los pacientes sin LCB. Dudek et al.15 también observaron este patrón, y una posible explicación es que la arteria coronaria derecha proximal carece de ramas importantes, tal como se muestra en la figura 1B. Excepto por esta peculiaridad, los segmentos afectados con más frecuencia fueron los proximales, seguidos de los medios, como se había descrito anteriormente19.
La clasificación de Medina de la anatomía de la BIF y todas las demás clasificaciones son problemáticas en el contexto de un IAMCEST, ya que a la angiografía la placa o el trombo podrían ser similares. Además, un 62% de las RP y un 48% de las RL mostraron un flujo TIMI 0 en la angiografía inicial, y por consiguiente se optó por evaluar la clasificación de Medina cuando se obtuvo, al menos transitoriamente, un flujo TIMI 2 o 3 (tras el paso de la guía o la trombectomía por aspiración). Aunque la anatomía debe interpretarse con precaución, la mayor parte de las BIF mostraron una anatomía compleja (el 64% 1.1.1 y el 76% «bifurcación verdadera»). En cambio, otros autores habían clasificado la BIF antes de la apertura de la arteria relacionada con el infarto en el IAMCEST, pero obtuvieron resultados discrepantes14,16. En un contexto estable, los datos del amplio Registro COBIS II (datos de BIF no situada en el tronco principal izquierdo) mostraron tasas agregadas del 34% en las lesiones 1.1.1 y el 56% en las «bifurcaciones verdaderas»20. Así pues, se podría concluir que las LCB en el IAMCEST tienen una complejidad anatómica que es como mínimo igual a la existente en un contexto estable.
Intervención coronaria percutánea primaria y resultados a corto plazoLa ICP en el grupo de BIF fue más larga (en tiempo y cantidad de contraste y radiación) y también técnicamente más compleja. Hubo más pacientes del grupo de BIF que tratados con al menos 1 dilatación con balón y predilatación antes del implante del stent. En cambio, no hubo aumento alguno en la frecuencia de uso de la trombectomía por aspiración ni en el número de stents implantados. Muchos de los dispositivos de trombectomía por aspiración no requieren un catéter mayor que el habitual de 6 Fr si se ha introducido más de 1 guía, y ello puede explicar la baja frecuencia de uso de la aspiración tanto en la RP como en la RL (7%). El número similar de stents por paciente probablemente se deba al predominio del abordaje con un solo stent, estrategia fomentada por el contexto urgente de la ICP primaria. Además, también la carga de enfermedad coronaria en los pacientes con una LCB fue similar a la del grupo control (similares número de vasos afectados, número de lesiones tratadas o longitud total tratada con stent).
La elección de la estrategia de un solo stent para el 84% de los pacientes con LCB (el 91% de los pacientes en los que se implantó como mínimo 1 stent) coincide con lo indicado por muchos estudios aleatorizados que han mostrado unos resultados similares o mejores con las técnicas de 1 stent que con las de 2 (si bien en la mayoría de ellos se excluyó a los pacientes con IAMCEST)4–6. Tan solo en el estudio DKCRUSH II se incluyó a pacientes con IAMCEST (n = 63), y se observó una frecuencia similar de eventos hospitalarios o a 1 año al comparar el uso de implante de stent condicional con la técnica de 2 stents con doble kissing y doble aplastamiento21. Por otro lado, se han descrito tasas superiores de trombosis temprana y tardía del stent en los pacientes con IAMCEST22, por lo que el implante de stent condicional parece razonable en el contexto urgente de la ICP primaria.
Por lo que respecta a los resultados angiográficos, el flujo TIMI final fue peor en la RL que en la RP, y no se alcanzó un éxito angiográfico general en un 15% de los pacientes del grupo de BIF. No obstante, el éxito angiográfico en la RP fue similar entre los grupos de BIF y de CE y condujo a unos resultados clínicos similares. Estos resultados similares podrían explicarse por el ajuste respecto a otros factores pronósticos (tiempo hasta la reperfusión23 o distribución similar de la arteria relacionada con el infarto24) o por la tasa relativamente baja (15%) de «RL perdidas». Por otro lado, la oclusión de la RL podría ser tan solo pasajera (espasmo o trombo que acabaran resolviéndose) y el territorio afectado podría ser relativamente pequeño, con lo que los intentos de preservar la permeabilidad de la RL con la intervención podrían ser clínicamente irrelevantes o incluso nocivos (más contraste, mayor duración de la intervención, manipulación innecesaria del stent de la RP). No se dispone de información publicada sobre la evolución posterior de la RL en el contexto del IAMCEST, y es improbable que se realicen estudios de seguimiento angiográfico, por lo que este estudio podría reforzar un enfoque ‘keep it simple’, es decir, un enfoque sencillo centrado en el implante de 1 solo stent condicional en la RP y obtener buen resultado angiográfico en la RP.
Seguimiento a largo plazoEl presente estudio es el primero en el que se exploran los resultados clínicos en las LCB en un IAMCEST durante un periodo de hasta 5 años tras la ICP primaria inicial, y se ha observado similares pronósticos a largo plazo en los pacientes con y sin una LCB en un IAMCEST. Hay 2 estudios que han comparado los resultados clínicos en el seguimiento en este contexto: a) Abdel-Hakim et al.14 estudiaron a una población no seleccionada tras un periodo de 1 año, y observaron una mortalidad similar (el 5% con LCB frente al 3% sin LCB; p = 0,15), pero con una tasa superior de una variable de valoración combinada (muerte, IM recurrente y RLD): el 23 frente al 20% (p = 0,56) (a 1 año, el presente estudio observó un 13% del objetivo combinado), y b) Dudek et al.15, en un subestudio del ensayo aleatorizado HORIZONS-AMI (en el que se excluyó a los pacientes para los que se planteó una estrategia de 2 stents) mostraron una tasa de mortalidad a los 3 años inferior: el 6,1 frente al 6,7% (p = 0,72), pero con similares tasas de una variable combinada (muerte por cualquier causa, ictus, IM recurrente y revascularización no programada) a los 3 años (el 22 frente al 22%; p = 0,92); en cambio, en el presente estudio se observaron una mortalidad del 11% en ambos grupos y tasas del objetivo combinado del 21 frente al 17% a los 3 años.
Si se contrasta este estudio con los realizados por otros autores en un contexto estable, con un seguimiento de 5 años, en el estudio Nordic BIF se observó una tasa de mortalidad por cualquier causa del 5,9% con la estrategia de un solo stent, en comparación con el 10,4% con la estrategia de doble stent (p = 0,16), y las tasas de la variable de valoración combinada (muerte por cualquier causa, IM, revascularización de vaso diana y trombosis del stent definitiva) fueron del 12 frente al 28% (p = 0,03)25. Los resultados a 5 años del estudio Bifurcations Bad Krozingen I mostraron una mortalidad por cualquier causa del 7,9% (T condicional) frente al 10% (T ordinario) (p = 0,65) y unas tasas de la variable de valoración combinada (muerte por cualquier causa, IM y RLD) del 22,8 frente al 22,9% (p = 0,91)26. Aunque el estudio no comparó estrategias en las BIF, estos resultados pueden compararse favorablemente con los de la serie, con predominio de la estrategia de 1 solo stent. Además, este estudio no mostró un aumento relevante de las RLD por causas clínicas ni de la revascularización de vaso diana o la trombosis del stent durante el seguimiento en el grupo de LCB. Tan solo hay unos pocos ensayos aleatorizados actuales en el IAMCEST que presenten datos de la mortalidad por cualquier causa a los 5 años de una ICP primaria, con resultados entre el 9 y el 16%27,28. El objetivo combinado utilizado varía entre los distintos estudios, pero en el ensayo EXAMINATION se presentó un objetivo combinado similar (muerte por cualquier causa, IM recurrente o cualquier revascularización) a los 5 años (el 21% con stents farmacoactivos frente al 26% con stents metálicos sin recubrimiento)27. Todos estos datos son comparables a los del presente estudio en una población no seleccionada.
LimitacionesEste es un estudio observacional y no aleatorizado; en consecuencia, puede haber variables no controladas que hayan tenido influencia en la comparación de los resultados de los 2 grupos. Sin embargo, se utilizó un emparejamiento mediante puntuación de propensión para reducir las diferencias en las características clínicas. Se optó por excluir las lesiones culpables de la arteria principal izquierda, que son un hallazgo muy poco frecuente en la ICP primaria, con un extenso territorio en riesgo y un pronóstico a largo plazo diferente. La estrategia de intervención para la ICP primaria y el tratamiento de la BIF no se estandarizaron y, por consiguiente, no se puede extraer conclusiones sobre las técnicas de ICP específicas para la BIF en el contexto de un IAMCEST. Los datos relativos a la clasificación de Medina de la LCB deben interpretarse con precaución puesto que la evaluación se hizo cuando se obtuvo un flujo TIMI ≥ 2, y en consecuencia podría haberse modificado con las maniobras destinadas a restablecer el flujo coronario. No se dispuso de datos sobre la prescripción de fármacos antitrombóticos después del alta, y ello podría haber influido en resultados como la trombosis del stent. El periodo en que se realizó el estudio fue amplio, con evidentes cambios del tratamiento con el paso de los años, si bien el estudio es representativo de la práctica clínica y se emparejó a los controles con los casos según los quintiles de la fecha del procedimiento índice.
CONCLUSIONESPuede hallarse una LCB en un 10% de las ICP primarias o de rescate en los pacientes con IAMCEST, y su localización anatómica es principalmente la BIF de la arteria descendente anterior izquierda-diagonal. En este contexto, la ICP primaria es técnicamente más compleja e implica un aumento del tiempo de intervención y del contraste utilizado. Sin embargo, en comparación con una cohorte emparejada por puntuación de propensión formada por pacientes sin LCB, una estrategia predominante de uso de un solo stent produjo similar éxito angiográfico en la RP, sin que hubiera diferencias en los resultados clínicos a los 30 días o a los 5 años.
CONFLICTO DE INTERESESNo se declara ninguno.
- –
Las lesiones bifurcadas constituyen del 15 al 20% del total de ICP y tienen un peor resultado a largo plazo, en especial en necesidad de una nueva revascularización. En el contexto de un IAMCEST, hay pocos datos relativos a la incidencia de las lesiones en BIF; solo unos pocos estudios han explorado los resultados de las lesiones en BIF, con resultados solo a corto plazo o limitaciones en la selección de los pacientes.
- –
Se presenta la segunda más amplia serie de LCB en el IAMCEST, la primera con un grupo de control con emparejamiento por puntuación de propensión y la de seguimiento más largo. Se observó una LCB en el 10% de los IAMCEST. El principal hallazgo del presente estudio es los similares pronósticos a corto y largo plazo de los pacientes con y sin una LCB en el IAMCEST.
- –
La ICP primaria en una BIF fue más larga y técnicamente más compleja, con falta de éxito angiográfico en un 15% de los pacientes del grupo de BIF. Sin embargo, el éxito angiográfico en la RP fue similar en ambos grupos, y condujo a unos resultados clínicos similares. Este hallazgo podría reforzar un enfoque sencillo centrado en el implante de 1 solo stent condicional en la RP y obtener buen resultado angiográfico en la RP.
Se puede consultar material suplementario a este artículo en su versión electrónica disponible en https://doi.org/10.1016/j.recesp.2017.06.031.