El papel las lipoproteínas de alta densidad en la estratificación de riesgo en pacientes con dolor torácico no está bien definido. El objetivo de este estudio es conocer la contribución relativa del perfil lipídico al riesgo de padecer síndrome coronario agudo de los pacientes ingresados por dolor torácico en una planta de cardiología.
MétodosIncluimos todos los ingresos consecutivos no programados en planta de cardiología durante 15 meses y realizamos seguimiento al año.
ResultadosSe incluyó a 959 pacientes, 457 (47,7%) diagnosticados de dolor torácico no isquémico, 355 (37%) de síndrome coronario agudo sin elevación del ST y 147 (15,3%) de síndrome coronario agudo con elevación del ST. El 54,6% de los pacientes presentaron cifras de lipoproteínas de alta densidad < 40mg/dl y la prevalencia fue más elevada entre los pacientes con síndrome coronario agudo (el 69,4 frente al 30,6%; p<0,01). Se observó mayor presencia de síndrome coronario agudo a menores cifras medias de lipoproteínas de alta densidad. Edad, tabaquismo activo, diabetes mellitus, glucemia basal > 100mg/dl y concentraciones de lipoproteínas de alta densidad < 40mg/dl se asociaron independientemente a la presencia de síndrome coronario agudo, el factor con mayor asociación (odds ratio=4,11; intervalo de confianza del 95%, 2,87-5,96). El análisis de supervivencia determinó que los pacientes con síndrome coronario agudo, frente a dolor torácico no isquémico, asociaron un riesgo significativamente superior de mortalidad por cualquier causa, así como por causa cardiovascular.
ConclusionesLas concentraciones bajas de colesterol unido a las lipoproteínas de alta densidad (≤ 40mg/dl) se asociaron de manera independiente a diagnóstico de síndrome coronario agudo en pacientes ingresados por dolor torácico, con una relación inversa significativa entre los valores más bajos de lipoproteínas de alta densidad y el diagnóstico de síndrome coronario agudo.
Palabras clave
En los registros clínicos de cardiopatía isquémica, se considera que la dislipemia es uno de los factores de riesgo más prevalentes, pues afecta a un 30-50% de los pacientes1, 2, 3, 4. España es uno de los países europeos con menores tasas de incidencia y mortalidad por enfermedad coronaria5, 6, de modo que sus factores determinantes y protectores son objeto de estudio. El dolor torácico es el síntoma fundamental de la cardiopatía isquémica y uno de los motivos de consulta más frecuentes en urgencias, y habitualmente requiere la realización de pruebas complementarias para diagnosticar o descartar la enfermedad coronaria y estratificar el riesgo posterior2, 7, 8. Además, descartar la presencia de isquemia miocárdica aguda tiene una implicación clara, puesto que el pronóstico cardiovascular de los pacientes con dolor torácico sin evidencia de isquemia miocárdica es mucho mejor1, 2, 9.
La dislipemia y la cardiopatía isquémica están estrechamente relacionadas, como se ha demostrado en estudios tanto fisiopatológicos como epidemiológicos10, 11, 12. Las concentraciones plasmáticas de lipoproteínas de baja densidad (LDL) y lipoproteínas de alta densidad (HDL) intervienen con acciones opuestas en la iniciación, la progresión y la desestabilización de las placas ateroscleróticas, de tal forma que el desequilibrio a favor de las LDL promueve el desarrollo de aterosclerosis, mientras que las HDL actúan como factor protector13, 14. Estudios prospectivos aleatorizados con estatinas y registros observacionales han demostrado la relación directa de las concentraciones de LDL con la enfermedad coronaria, así como la relación entre las cifras alcanzadas con el tratamiento y la recurrencia de eventos15, 16. Sin embargo, algunos estudios han puesto de manifiesto que las concentraciones de HDL pueden modificar el efecto de las LDL en la incidencia de las enfermedades cardiovasculares incluso con valores de LDL bajos, de modo que la falta de factores protectores como las HDL, incluso en situación de ausencia de factores de riesgo, puede tener un papel fundamental en el síndrome coronario agudo (SCA)10, 16, lo que ha aumentado el interés acerca del valor pronóstico de las HDL, así como de un potencial objetivo de tratamiento.
Registros recientes consideran la alta prevalencia de valores bajos de colesterol unido a las HDL (cHDL) en poblaciones de perfil lipídico diferente, como la mediterránea17, y subanálisis de registros recogen el papel pronóstico de las distintas lipoproteínas18, 19, 20. Sin embargo, la asociación con isquemia aguda en el contexto del dolor torácico, comparando a pacientes con SCA y pacientes finalmente diagnosticados de dolor torácico no isquémico (DT-NI) se ha analizado escasamente, con estudios realizados en el ámbito de las urgencias que no lograron demostrar la utilidad de las apolipoproteínas en la discriminación de isquemia21.
El objetivo de este estudio es conocer la contribución relativa del perfil lipídico al riesgo de padecer SCA de los pacientes que ingresan por dolor torácico en una planta de cardiología.
MétodosDiseño del estudioSe realizó un registro observacional y prospectivo de todos los pacientes ingresados consecutivamente de manera no programada por dolor torácico con sospecha de origen coronario en un único departamento de cardiología procedentes del servicio de urgencias durante 10 meses (desde el 1 de diciembre de 2008 hasta el 30 abril de 2010). Nuestro hospital no dispone de un programa específico de atención a pacientes con dolor torácico en urgencias ni cardiólogos de guardia, por lo que el ingreso en planta de cardiología se decide en el servicio de urgencias. Se realizó seguimiento a 1 año de los pacientes mediante la revisión de las historias clínicas, su historial clínico informatizado, tanto de atención primaria mediante el programa ABUCASIS como de consultas al servicio de urgencias, y por teléfono para conseguir el seguimiento de al menos 1 año en todos los pacientes. El estudio se compone de dos análisis, un corte transversal que analiza el papel del perfil lipídico y en concreto del cHDL en pacientes que ingresan por dolor torácico, y una segunda parte prospectiva, que consiste en el seguimiento de dichos pacientes para confirmar la correcta clasificación y el pronóstico de ambos grupos al año.
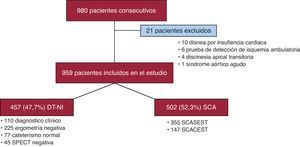
Se incluyó a 980 pacientes consecutivos, de los que se excluyó a 21 por presentar entidades clínicas claramente diferenciadas (10 referían disnea y fueron diagnosticados de insuficiencia cardiaca; 4 pacientes fueron diagnosticados de discinesia apical transitoria; 6 pacientes fueron dados de alta con una citación para una prueba de detección de isquemia ambulatoria, y 1 tenía síndrome aórtico agudo), por lo que la muestra final se compuso de 959 pacientes.
Se definió SCA como la elevación de enzimas marcadoras de daño miocárdico seriadas mayor que los límites inferiores de nuestro laboratorio (troponina I ≥ 0,04 ng/dl) y/o alteraciones en el electrocardiograma indicio de lesión o isquemia miocárdica acompañando al dolor torácico y/o test de detección de isquemia (ergometría/tomografía computarizada por emisión monofotónica [SPECT] cardiaca) positivo. El diagnóstico de SCA incluyó infarto agudo de miocardio con y sin elevación del segmento ST y angina inestable. Los pacientes con ausencia de dichas alteraciones electroenzimáticas y test de isquemia negativos fueron dados de alta con el diagnóstico de DT-NI. Se registraron diagnósticos principales, antecedentes previos, factores de riesgo cardiovascular, tratamientos, exploraciones complementarias realizadas y complicaciones trombóticas o hemorrágicas durante el ingreso. El registro fue aprobado por el comité de ética del hospital.
Definición de variablesSe recogió una muestra de sangre en ayunas para análisis de perfil lipídico dentro de las primeras 24-72 h de ingreso de cada paciente y se definió cHDL bajo si era ≤ 40mg/dl según las directrices actuales del tercer informe del National Cholesterol Education Program22; igualmente, se consideraron elevados valores de cLDL > 130mg/dl22. El filtrado glomerular (FG) se estimó a partir de los valores séricos de creatinina mediante la ecuación Modification of Diet in Renal Disease Study23. Se consideró que había antecedentes de diabetes mellitus (DM), dislipemia o hipertensión arterial (HTA) cuando los pacientes recibían tratamiento específico o referían haber sido diagnosticados previamente.
Análisis estadísticoLas variables cualitativas se evaluaron mediante la prueba de la χ2 y el test de Fisher cuando fue preciso; las variables cuantitativas se compararon mediante la prueba de la t de Student y el análisis de la varianza. El análisis multivariable de las características asociadas al SCA frente al DT-NI se llevó a cabo mediante regresión logística binaria, introduciendo como variable dependiente SCA y como variables independientes, las que obtuvieron significación estadística en el análisis univariable y las que podían tener una implicación clínica y/o etiológicamente plausible. Los modelos de regresión y su valoración se realizaron según las recomendaciones actuales24; se analizaron las posibles interacciones de primer nivel entre las variables incluidas en el modelo, y las que obtuvieron significación estadística fueron incluidas en la regresión logística con esta consideración. La calibración del modelo de regresión logística se realizó mediante el estadístico de Hosmer-Lemeshow. El análisis de la supervivencia durante el seguimiento se realizó mediante la regresión de riesgos proporcionales de Cox, con el método de inclusión por pasos hacia atrás, en el que se incluyeron edad, sexo, todos los factores de riesgo, cualquier enfermedad cardiovascular previa, tratamientos al alta y revascularización coronaria. El análisis se llevó a cabo con el programa SPSS 15.0 (SPSS Inc., Chicago, Illinois, Estados Unidos). Se atribuyó significación estadística a valores de p<0,05.
ResultadosDe los 959 pacientes, 457 (47,7%) fueron diagnosticados de DT-NI y 502 (52,3%), de SCA, que en el 29,3% era SCA con elevación del ST (Figura 1); se incluyó en el grupo de SCA a los pacientes diagnosticados de angina inestable (10,2%). En el grupo diagnosticado de DT-NI se excluyó isquemia mediante criterio clínico del médico responsable en 100 casos, ergometría en 225 casos, coronariografía con coronarias normales en 77 casos y SPECT en 45 casos. En comparación con los pacientes con SCA, los pacientes con DT-NI tenían menores media de edad, prevalencia de sexo masculino, tabaquismo activo, DM y cardiopatía isquémica previa; por el contrario, tenían mayor índice de masa corporal y el antecedente de fibrilación auricular (Tabla 1); además, los pacientes con DT-NI estaban más frecuentemente en tratamiento con fibratos, pero sin diferencias en el uso de estatinas o antiagregantes. Los resultados de las determinaciones bioquímicas se presentan en la Tabla 2; puede observarse que los pacientes con DT-NI presentaron menor glucemia basal, creatinina y FG, pero valores más elevados de colesterol total, cHDL y hemoglobina.
Figura 1. Diagrama de flujo de los pacientes incluidos en el estudio. DT-NI: dolor torácico no isquémico; SCA: síndrome coronario agudo; SCACEST: síndrome coronario agudo con elevación del segmento ST; SCASEST: síndrome coronario agudo sin elevación del segmento ST; SPECT: tomografía computarizada por emisión monofotónica.
Tabla 1. Características generales de los pacientes en función del diagnóstico
| Total | Dolor no isquémico | SCA | p | |
| Pacientes, n (%) | 959 | 457 (47,7) | 502 (52,3) | |
| Varones (%) | 65 | 57,1 | 72,3 | < 0,01 |
| Edad (años) | 67,7±13,1 | 65,5±13,3 | 69,7±12,5 | < 0,01 |
| IMC | 27,9±4,6 | 28,8±4,2 | 27,4±4,8 | 0,02 |
| Diabetes mellitus (%) | 33,2 | 23,6 | 41,8 | < 0,01 |
| Hipertensión arterial (%) | 68,5 | 65,9 | 70,9 | 0,09 |
| Dislipemia (%) | 49,8 | 45,3 | 54 | 0,01 |
| Fumadores (%) | 23,8 | 19,7 | 27,5 | 0,01 |
| Cardiopatía isquémica previa (%) | 32,6 | 27,8 | 37,1 | 0,01 |
| Insuficiencia cardiaca previa (%) | 4,2 | 4,2 | 4,2 | 0,98 |
| ACV previo (%) | 6,2 | 5,7 | 6,6 | 0,57 |
| Fibrilación auricular (%) | 10,5 | 12,7 | 8,6 | 0,02 |
| Claudicación de la marcha (%) | 4,9 | 1,5 | 8 | < 0,01 |
| EPOC (%) | 9,5 | 9,6 | 9,4 | 0,89 |
| AFCI (%) | 8,2 | 7,2 | 9,2 | 0,27 |
| Tratamiento con estatinas (%) | 28,3 | 28,6 | 28,1 | 0,86 |
| Tratamiento con aspirina (%) | 27,2 | 27,9 | 26,5 | 0,62 |
| Tratamiento con fibratos (%) | 2,9 | 4,4 | 1,6 | 0,01 |
ACV: accidente cerebrovascular; AFCI: antecedentes familiares de cardiopatía isquémica; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal; SCA: síndrome coronario agudo.
Las variables continuas se expresan como media±desviación estándar y las variables discretas, como porcentajes.
Tabla 2. Resultados de las determinaciones bioquímicas de los pacientes en función del diagnóstico
| Total | Dolor no isquémico | SCA | p | |
| Glucosa basal (mg/dl) | 111,6±38,5 | 105,1±32,7 | 117,8±42,4 | < 0,01 |
| Colesterol total (mg/dl) | 170,7±102 | 179,9±118,2 | 162,2±83,6 | < 0,01 |
| HDL (mg/dl) | 40,1±13,4 | 44,5±14,6 | 36,1±10,7 | < 0,01 |
| LDL (mg/dl) | 98,5±50,2 | 100,3±35,6 | 96,8±60,4 | 0,29 |
| Triglicéridos (mg/dl) | 125 [95-167] | 124 [92-167,5] | 126 [97-166] | 0,61 |
| Creatinina (mg/dl) | 1±0,4 | 0,9±0,3 | 1,1±0,5 | < 0,01 |
| FG (ml/min/1,73cm2) | 76,8±25,4 | 80±25,7 | 74±24,9 | < 0,01 |
| Hemoglobina (mg/dl) | 13,2±1,9 | 13,4±1,8 | 13±2 | < 0,01 |
| HbA1c (%) en diabéticos | 7,7±1,4 | 7,5±1,4 | 7,9±1,4 | 0,07 |
FG: filtrado glomerular; HbA1c: glucohemoglobina; HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; SCA: síndrome coronario agudo.
Los resultados se presentan como media±desviación estándar, salvo los triglicéridos, que se presentan como mediana [intervalo intercuartílico] por no presentar distribución normal.
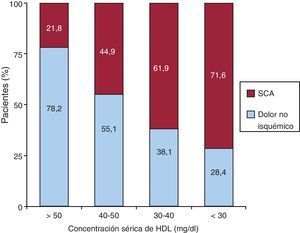
El 54,6% de los pacientes presentaron valores de cHDL < 40mg/dl y la prevalencia fue más elevada en los pacientes con SCA (el 69,4 frente al 30,6%; p<0,01). Además, categorizando los valores de cHDL, se observó que la presencia de SCA era significativamente más elevada cuanto menores eran las cifras medias de HDL (Figura 2). Se observó una interacción positiva entre cHDL < 40mg/dl y DM (p=0,02), cardiopatía isquémica previa (p=0,02) y tratamiento con fibratos (p>0,01), lo que se tuvo en cuenta para introducir las variables en el modelo de regresión logística que se realizó para identificar las variables que se asociaban independientemente con el SCA frente al DT-NI. Este análisis multivariable se ajustó por edad, sexo, HTA, DM, dislipemia, cardiopatía isquémica previa y uso de fibratos, y se observó que edad, tabaquismo activo, DM, glucemia basal > 100mg/dl y cHDL < 40mg/dl, que fue el factor con mayor asociación (Tabla 3), se asociaban independientemente a la presencia de SCA. El modelo mostró una correcta calibración (p=0,25 en la prueba de Hosmer-Lemeshow).
Figura 2. Relación entre concentraciones de lipoproteínas de alta densidad y síndrome coronario agudo. HDL: lipoproteínas de alta densidad; SCA: síndrome coronario agudo.
Tabla 3. Variables asociadas independientemente a la presencia de síndrome coronario agudo en el modelo multivariable
| Variables | OR | IC95% | p |
| Sexo femenino | 0,47 | 0,34-0,68 | < 0,01 |
| Fibrilación auricular | 0,50 | 0,30-0,84 | < 0,01 |
| Edad | 1,05 | 1,03-1,06 | < 0,01 |
| Tabaquismo activo | 2,50 | 1,62-3,84 | < 0,01 |
| Diabetes mellitus | 1,87 | 1,10-2,59 | 0,02 |
| Glucemia > 100 mg/dl | 3,35 | 1,74-6,77 | < 0,01 |
| HDL < 40 mg/dl | 4,11 | 2,87-5,96 | < 0,01 |
HDL: lipoproteínas de alta densidad; IC95%: intervalo de confianza del 95%; OR: odds ratio.
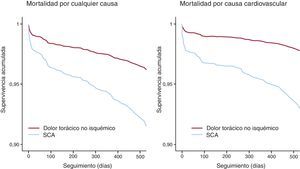
Durante la fase hospitalaria fallecieron 21 pacientes, todos del grupo con SCA (4,6%), 8 (5,4%) con elevación del segmento ST y 13 (3,7%) sin elevación del segmento ST (p=0,37). Para analizar la correcta clasificación de los pacientes en DT-NI o SCA, se evaluó finalmente el pronóstico al año; de los 938 pacientes dados de alta, se consiguió el seguimiento completo en el 97,5% de los casos, con una media de seguimiento de 415,3±107,5 días; mediana, 420 [intervalo intercuartílico, 361-461]. La mortalidad por cualquier causa fue muy superior entre los pacientes con SCA respecto al grupo de DT-NI (el 12,9 frente al 3,8%; p<0,01), al igual que la mortalidad por causa cardiovascular (el 10 frente al 2%; p<0,01). En el análisis de supervivencia, realizado mediante regresión de Cox ajustado por edad, sexo, factores de riesgo y tratamientos al alta, se observó que la presencia de SCA frente a DT-NI se asociaba a un riesgo significativamente superior de mortalidad por cualquier causa (hazard ratio [HR]=2,26; intervalo de confianza del 95% [IC95%], 1,13-3,95; p<0,01), así como por causa cardiovascular (HR=3,22; IC95%, 1,55-6,71; p<0,01) (Figura 3).
Figura 3. Curvas de regresión de Cox para mortalidad durante seguimiento a 1 año. SCA: síndrome coronario agudo.
DiscusiónLos principales resultados de nuestro estudio son que los pacientes con SCA presentan concentraciones plasmáticas de cHDL más bajas; estos valores bajos se asocian de manera independiente a la presencia de SCA, y es mayor la presencia de SCA cuanto menores son los valores plasmáticos de cHDL. Nuestro estudio refleja que el cHDL < 40mg/dl es uno de los principales factores asociados a SCA en pacientes con dolor torácico. Las características de nuestra población son similares a las de otros registros de cardiopatía isquémica y unidades de dolor torácico1, 2, 3, 4, 7, por lo que se puede inferir que la muestra es comparable y facilita que los resultados sean válidos y aplicables a poblaciones similares. Una de las virtudes de nuestro registro es contar con un grupo control de pacientes, los de DT-NI, en los que se descartó la presencia de isquemia miocárdica y, además, se pudo verificar un buen pronóstico al año de seguimiento.
Las guías de práctica clínica han definido el valor a partir del cual se consideran bajos los valores plasmáticos de las HDL22, pero la relación de estos valores con eventos clínicos estaba menos estudiada, especialmente en la población española, con un perfil de riesgo históricamente diferente. Además, el riesgo cardiovascular suele tener una relación lineal inversa con el cHDL; por este motivo analizamos la prevalencia de SCA en función de esta variable y obtuvimos una distribución muy representativa del riesgo de SCA cuanto menores son las cifras de cHDL. El control de las concentraciones plasmáticas del colesterol unido a las LDL (cLDL) se considera el objetivo principal de tratamiento de la dislipemia, pero no hay recomendaciones definitivas sobre tratamiento y estratificación de riesgo de los pacientes con concentraciones bajas de cHDL en las guías de práctica clínica actuales25, 26. El valor añadido de los resultados obtenidos en nuestro análisis es que los valores bajos de cHDL presentan una fuerte asociación con la presencia de cardiopatía isquémica aguda, lo que puede tener importantes implicaciones para la estratificación de riesgo de los pacientes con dolor torácico, ya que los pacientes en que se descarta una isquemia miocárdica aguda, como en nuestro registro, tienen mucho mejor pronóstico.
Por otra parte, encontramos una interacción significativa entre cHDL > 40mg/dl y la presencia de DM, cardiopatía isquémica o tratamiento con fibratos para la asociación con el diagnóstico final de SCA. Este resultado revela que estas variables se comportan como factores de confusión y, además, encaja perfectamente con la evidencia actual, puesto que está bien descrito que la resistencia insulínica propia de la DM es uno de los principales mecanismos implicados en que la concentración de HDL se baja27 y que los pacientes con cardiopatía isquémica crónica suelen presentar concentraciones séricas de cHDL significativamente inferiores12, 28. Creemos que la asociación negativa encontrada entre fibrilación auricular y SCA es coherente con el resto del trabajo y la experiencia clínica diaria. La respuesta ventricular rápida de la fibrilación auricular o su aparición en el caso de ser paroxística causan ingresos por dolor torácico que incluso se puede confundir con SCA, que se descarta al final del ingreso.
La evidencia más actual ha relacionado los valores bajos de cHDL plasmático con un potencial efecto de aceleración de la progresión de lesiones subclínicas ateroscleróticas a eventos clínicos. En este proceso mediarían la promoción de la disfunción endotelial, el menor transporte inverso de colesterol, la mayor oxidación de las LDL y la inflamación en la pared vascular13, 14, 29, 30, 31. Además de la evidencia obtenida en estudios epidemiológicos del papel protector de las HDL, en el estudio de Framingham el cHDL se demostró como el factor de riesgo de padecer enfermedad coronaria más potente que el cLDL, el colesterol total o los triglicéridos plasmáticos32; estudios realizados con ecografía endovascular han demostrado que la regresión de las placas de ateroma no depende sólo de la máxima reducción de los valores de cLDL, sino también del aumento de cHDL, además de otros factores como la ausencia de DM o HTA10, 33. Por otro lado, en el contexto del SCA, las concentraciones de lipoproteínas pueden sufrir modificaciones en las primeras 24 h, y es factible la teoría a la inversa de que el SCA sea la causa de la reducción del cHDL; sin embargo, recientemente se ha visto que la magnitud de esos cambios en las concentraciones de cHDL sería escasa34. En cualquier caso, el cHDL se asoció a isquemia de manera importante.
En cuanto a la importancia clínica del cHDL en materia de prevención cardiovascular y el tratamiento de la dislipemia, el abandono del tabaquismo, el control del sobrepeso y la práctica regular de ejercicio físico son las estrategias que consiguen elevar los valores de cHDL27, 35, mientras que los hipolipemiantes más utilizados en la práctica clínica, las estatinas, que son muy eficaces para la reducción de las LDL, tienen un efecto muy discreto o nulo en los valores plasmáticos de esta fracción lipídica36 y podrían tener un efecto de modulación en las propiedades antiinflamatorias y proinflamatorias de las HDL29, 37, quedando en el horizonte la perspectiva de nuevos tratamientos farmacológicos que no sólo aumenten las concentraciones de HDL, sino que aumenten también su funcionalidad35, 38.
Una de las limitaciones de nuestro estudio es un posible sesgo de selección, ya que se trata de un registro observacional y unicéntrico de pacientes ingresados en una planta de cardiología, de modo que no incluye a todos los pacientes que consultan en el servicio de urgencias por dolor torácico y finalmente son dados de alta ni a los pacientes que pudieron ser ingresados en otros servicios (medicina interna, neumología, etc.). Por otra parte, el tamaño de la muestra de nuestra serie es ligeramente inferior al de otras series de dolor torácico7, 8, 31, pero tiene las ventajas de la caracterización bioquímica más precisa de los pacientes y el seguimiento al año.
En cuanto al plazo en que se obtuvieron las muestras de sangre (24-72 h), si bien es cierto que se han detectado variaciones en las concentraciones de lipoproteínas en las primeras horas de SCA, son datos procedentes de estudios con pequeño tamaño muestral. En otros estudios con poblaciones de mayor tamaño y muestras extraídas entre el momento de ingreso y hasta 4 días después de un SCA, se cuestiona la relevancia clínica de dicha variabilidad que, aunque ligeramente significativa, dado el demostrado beneficio del inicio temprano de la terapia con estatinas en este contexto, se concluye que el perfil lipídico se puede y se debe obtener de manera fiable en la primera muestra de sangre disponible, evitando la demora de hasta 1 mes tras el alta para la selección del tratamiento más adecuado de la dislipemia34.
Otra de las posibles limitaciones se relaciona con el hecho de analizar las cifras de cHDL plasmático y no las partículas Apo-A que han sido postuladas como predictores superiores11; sin embargo, las pruebas necesarias no están tan ampliamente disponibles como el análisis estándar de las fracciones lipídicas y no se han definido puntos de corte.
ConclusionesEn una población no seleccionada de pacientes ingresados por dolor torácico, el cHDL bajo (≤ 40mg/dl) se asoció de manera independiente al diagnóstico de SCA. Las cifras de cHDL se asocian inversamente al diagnóstico de cardiopatía isquémica aguda en este subgrupo de pacientes, de tal forma que a valores más bajos de HDL, mayor presencia de enfermedad isquémica aguda. Las posibles implicaciones diagnósticas y pronósticas deberán analizarse en futuros estudios.
Conflicto de interesesNinguno.
Recibido 24 Febrero 2011
Aceptado 26 Julio 2011
Autor para correspondencia: Departamento de Cardiología, Hospital Universitario de San Juan, Carretera Valencia-Alicante s/n, 03550 San Juan de Alicante, Alicante, España. acorderofort@gmail.com