La hipertensión arterial es uno de los factores de riesgo más prevalentes y peor controlados, especialmente en los pacientes con enfermedad cardiovascular (ECV) establecida. El objetivo del estudio es describir el control de la presión arterial (PA) y las características asociadas.
MétodosRegistro multicéntrico, transversal y observacional de pacientes con hipertensión arterial reclutados en consultas de cardiología y atención primaria. Se consideró PA controlada la < 140/90mmHg.
ResultadosEl 55,4% de los 10.743 pacientes incluidos presentaron PA controlada y estos tenían una media de edad ligeramente superior. Entre los pacientes con PA no controlada había mayor prevalencia de sexo masculino y pacientes con tabaquismo activo, obesidad y diabetes mellitus. El grado de control de la PA fue similar en los pacientes con y sin ECV. Los pacientes con PA no controlada presentaban valores más elevados de glucemia, colesterol total, lipoproteínas de baja densidad y ácido úrico. Los pacientes con PA no controlada estaban recibiendo una media ligeramente superior de fármacos antihipertensivos respecto a los que tenían la PA controlada. Los pacientes con ECV estaban tratados más frecuentemente con algún fármaco que bloquease el sistema renina-angiotensina-aldosterona: el 83,5 frente al 73,2% (p<0,01). El análisis multivariable identificó que la obesidad y el tabaquismo activo se asociaban a la falta de control de la PA tanto en pacientes con ECV como sin ella y diferencias relevantes en los demás factores entre unos y otros.
ConclusionesEl 55% de los pacientes con hipertensión arterial tenían controlada la PA, independientemente de la presencia de ECV. Los estilos de vida y alimentación, especialmente el tabaquismo y la obesidad, se relacionan independientemente con la falta de control de la PA.
Palabras clave
La hipertensión arterial (HTA) es uno de los factores de riesgo más prevalentes en la población1, 2, 3, especialmente en los pacientes con enfermedad cardiovascular (ECV) establecida4, 5, 6, 7. El control de la HTA conduce a reducciones relevantes en la prevalencia y la incidencia tanto de las lesiones de órgano diana8, 9 como la mortalidad por ECV10, 11. Sin embargo, la HTA es uno de los factores de riesgo con peores tasas de control en pacientes con y sin ECV4, 6, 7, 12. Esta situación revela las dificultades implícitas en la regulación y el control de la presión arterial (PA) que abarcan los estilos de vida y alimentación, al igual que la tolerancia y el cumplimiento del tratamiento con las diferentes familias de fármacos antihipertensivos13.
El control de la PA suele precisar la utilización de varios agentes antihipertensivos, especialmente en pacientes con ECV, edad avanzada o diabetes mellitus (DM)14. Las guías para el tratamiento de la HTA de la Sociedad Europea de Cardiología y la Sociedad Europea de Hipertensión (ESC/ESH) enfatizan que todos los fármacos son igualmente útiles para el control de la HTA y que el objetivo del tratamiento debe ser la máxima reducción del riesgo cardiovascular14; sin embargo, listan un gran número de situaciones en que debe emplearse un grupo concreto de fármacos, especialmente en presencia de ECV. El objetivo de este análisis del estudio CARDIOTENS 2009 es analizar el grado de control de la PA en una amplia muestra contemporánea de pacientes diagnosticados de HTA y las variables asociadas al control en pacientes con y sin ECV.
MétodosDiseño del estudioEl registro CARDIOTENS 2009 es un estudio epidemiológico observacional, transversal y multicéntrico diseñado por la Sección de Hipertensión Arterial de la Sociedad Española de Cardiología y avalado por la Agencia de Investigación de la Sociedad Española de Cardiología con el objetivo de conocer la prevalencia y el control de la HTA en la práctica clínica habitual. Los pacientes fueron reclutados en atención primaria y consultas externas de cardiología. Los criterios de inclusión fueron: edad ≥ 18 años, posibilidad de registrar toda la historia clínica y diagnósticos previos de ECV y que el paciente, o su representante legal, otorgase su consentimiento para participar en el estudio de forma escrita (consentimiento informado firmado). Los criterios de exclusión fueron adicción o consumo de drogas ilegales (cocaína, cannabis, psicotrópicos) y denegación del consentimiento. A través de los listados de los miembros de la Sección de Hipertensión Arterial de la Sociedad Española de Cardiología y los listados de los médicos de las áreas de salud de cada provincia, se seleccionó aletoriamente a 542 médicos de 41 provincias, el 89,1% de atención primaria y el 10,9% de cardiología. Cada uno de los médicos participantes debía incluir a los primeros 6 pacientes de cada día de la primera semana de noviembre de 2009 que cumpliesen los criterios de inclusión del estudio. Se reclutó a un total de 25.137 pacientes, de los que 15.102 (60,1%) tenían algún factor de riesgo o ECV; para el presente estudio, se analizó a los 10.743 pacientes que tenían el antecedente de HTA.
Se elaboró un cuestionario específico para el estudio, en papel, para cada paciente. Al igual que en el registro CARDIOTENS de 19994, en la primera hoja se recogía información relativa a datos sociodemográficos, presencia de ECV, factores de riesgo cardiovascular y antecedentes personales del paciente. En caso de que se contestara positivamente a alguno de los apartados de presencia de ECV diagnosticada (cardiopatía isquémica-angina o infarto, insuficiencia cardiaca o accidente cerebrovascular) o presencia de factores de riesgo (dislipemia, HTA, DM o consumo de tabaco), se continuaba recogiendo datos, en una segunda hoja, que contenía información adicional más detallada sobre el tratamiento, las características del electrocardiograma (ECG), el ecocardiograma y los datos de laboratorio. Los datos del ECG y/o la analítica debían ser de los 6 meses previos; el protocolo del estudio recomendaba solicitar estas pruebas en caso de no tener resultados disponibles en ese periodo, pero no se consideró criterio de exclusión el hecho de no tenerlos a la visita de inclusión ni posteriormente. Los valores de PA y frecuencia cardiaca se recogieron en el momento de la consulta. Hubo que corregir el protocolo de recogida de datos una vez impreso por un error en el apartado de antihipertensivos, puesto que el campo de los diuréticos no constaba en la sección de tratamiento antihipertensivo, sino en la sección «otros tratamientos».
Definición de variablesSe consideró HTA en caso de que se obtuvieran dos mediciones consecutivas de PA ≥ 140/90mmHg o se siguiese tratamiento antihipertensivo específico. Para el control de la HTA, se consideraron los objetivos de control de las guías de la revaluación de 2009 (< 140/90mmHg)15. El antecedente de dislipemia se aceptó cuando constaba el diagnóstico previo en la historia clínica o se hubieran registrado valores de colesterol total > 220mg/dl o lipoproteínas de baja densidad (LDL) > 160mg/dl16. Para el antecedente de DM, se aceptó la constatación en la historia clínica de un diagnóstico previo, seguir tratamiento farmacológico específico o el registro consecutivo de dos glucemias en ayunas > 126mg/dl17. Se consideró obesidad con un índice de masa corporal (IMC) > 30 y obesidad abdominal cuando el perímetro abdominal fuera > 102cm en varones o > 88cm en mujeres16. El filtrado glomerular se estimó a partir de los valores séricos de creatinina según la fórmula del estudio Modification of Diet in Renal Disease18: 186×creatinina – 1,154×edad – 0,203 (× 0,742 en mujeres).
Para el antecedente de fibrilación auricular se requirió que figurase en algún informe médico o hubiese algún registro electrocardiográfico en la historia de los pacientes. Se codificó como con antecedente de cardiopatía isquémica a todos los pacientes en cuya historia clínica, o en informes médicos aportados por el enfermo, figurase historia previa de infarto agudo de miocardio, angina estable o inestable, revascularización coronaria percutánea o quirúrgica o test de inducción de isquemia positivo (ergometría, gammagrafía, ecocardiograma de estrés, etc.). La insuficiencia cardiaca se registró para los pacientes que hubieran tenido al menos un ingreso hospitalario con ese diagnóstico en el informe médico de alta, además de los pacientes con signos y síntomas de insuficiencia cardiaca que tuvieran una prueba de imagen compatible (radiografía de tórax o ecocardiograma). Se recogieron como con antecedente de accidente cerebrovascular los casos en que figurara en la historia clínica o algún informe médico el diagnóstico de accidente cerebrovascular isquémico, hemorrágico o transitorio. Los antecedentes de claudicación de la marcha, revascularización de extremidades inferiores, amputación o diagnóstico establecido se codificaron como enfermedad arterial periférica. Para el análisis de la categoría de pacientes con ECV, se analizó conjuntamente a los que tenían cardiopatía isquémica, insuficiencia cardiaca, arteriopatía periférica o accidente cerebrovascular. Se aceptó como antecedente de enfermedad pulmonar obstructiva crónica (EPOC) la presencia de este diagnóstico en la historia clínica o la utilización de medicación específica.
Análisis estadísticoLos datos fueron procesados mediante el paquete estadístico SPSS 15.0 (SPSS Inc.; Chicago, Illinois, Estados Unidos) y STATA 10.0/SE (Stata Corp; College Station, Texas, Estados Unidos). Todas las variables siguieron una distribución normal y se presentan como media±desviación estándar. Las variables cualitativas se evaluaron mediante la prueba de la χ2 y las cuantitativas, mediante la de la t de Student y ANOVA, según el número de grupos de comparación. El análisis multivariable se llevó a cabo mediante regresión logística binaria, con el método forward conditional, introduciendo como variable dependiente «presión arterial no controlada» (> 140/90mmHg) y como variables independientes las que obtuvieron significación estadística en el análisis univariable y podían tener una implicación clínicamente plausible, que fueron finalmente edad, sexo, DM, tabaquismo activo, dislipemia, IMC > 30, obesidad abdominal, EPOC y número de fármacos antihipertensivos. El posible efecto de la presencia de ECV en las asociaciones exploradas en el modelo multivariable se evaluó mediante el análisis de las interaciones. El análisis de la calibración del modelo se realizó mediante el estadístico de Hosmer-Lemeshow. El poder discriminatorio del modelo se evaluó mediante el área bajo la curva ROC (receiver-operator characteristics) obtenida analizando la probabilidad del valor pronosticado por el modelo multivariable. Con la finalidad de afirmar la robustez del análisis se llevó a cabo una validación interna cruzada, y se obtuvo una muestra aleatoria del 25% de la muestra (n=2.637) en la que se evaluó el valor predictivo del mismo modelo multivariable. Los resultados del modelo multivariable se presentan ajustados y en forma de odds ratio (intervalo de confianza [IC] del 95%). La comparación del grado de control de la PA entre ambos registros se realizó mediante contraste con la t de Student, usando para el cálculo de la varianza las estimaciones de los porcentajes de cada uno de los registros. Se atribuyó significación estadística a los valores de p<0,05.
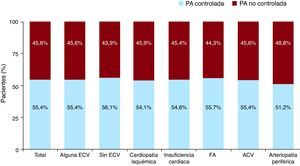
ResultadosDe los 10.743 pacientes con HTA, 5.949 (55,4%; IC del 95%, 55,1-55,7%) presentaron PA controlada; en comparación con el 40% (IC del 95%, 39,9%-40,1%) del registro CARDIOTENS 1999, se observó una incremento relativo del 38,5% (p<0,01) en el grado de control de la PA. Los pacientes con PA no controlada tenían una media edad ligeramente inferior, mayor prevalencia de sexo masculino, tabaquismo activo, obesidad y DM (Tabla 1). Aunque no se observaron diferencias en la prevalencia de cada ECV, sí que fue más frecuente el antecedente de cualquiera de estas en conjunto en los pacientes con PA no controlada; sin embargo, el grado de control no difirió en función de la presencia o ausencia de ECV (Figura 1). Respecto a las determinaciones analíticas, se observó que los pacientes con PA no controlada presentaban valores más elevados de glucemia, colesterol total, LDL y ácido úrico (Tabla 2).
Tabla 1. Características generales de la población en función del control de la presión arterial
| Total | PA controlada | PA no controlada | p | |
| Pacientes, n (%) | 10.743 (100) | 5.949 (55,4) | 4.794 (44,6) | |
| Edad | 66,1±12,7 | 66,5±12,7 | 65,5±12,8 | < 0,01 |
| Varones | 50,1 | 48,8 | 51,7 | < 0,01 |
| PA sistólica (mmHg) | 138,5±15,1 | 127,6±8,7 | 149,4±11,9 | < 0,01 |
| PA diastólica (mmHg) | 80±11,2 | 75,1±8,6 | 84,9±11,5 | < 0,01 |
| Perímetro abdominal (cm) | 97,8±14,1 | 96,3±13,8 | 99,5±14,3 | < 0,01 |
| Obesidad abdominal | 36,1 | 31,5 | 41,8 | < 0,01 |
| IMC | 28,9±4,8 | 28,5±4,7 | 29,3±4,9 | < 0,01 |
| IMC > 30 | 30,7 | 25,9 | 36,6 | < 0,01 |
| Diabetes mellitus | 32,6 | 31,4 | 34,1 | < 0,01 |
| Dislipemia | 49,8 | 49,4 | 50,3 | 0,37 |
| Fumadores | 13,9 | 11,4 | 17,1 | < 0,01 |
| CI previa | 18,6 | 18,2 | 19,1 | 0,21 |
| Insuficiencia cardiaca previa | 12,5 | 12,4 | 12,7 | 0,54 |
| ACV previo | 7 | 6,9 | 7,2 | 0,57 |
| HVI | 17,2 | 14,9 | 20,1 | < 0,01 |
| Arteriopatía periférica | 5,1 | 4,7 | 5,5 | 0,04 |
| Fibrilación auricular | 12,5 | 12,6 | 12,4 | 0,78 |
| ECV | 32,9 | 32,1 | 33,9 | 0,04 |
| EPOC | 13,4 | 12,5 | 14,6 | < 0,01 |
ACV: accidente cerebrovascular; CI: cardiopatía isquémica; ECV: enfermedad cardiovascular (ACV, insuficiencia cardiaca, CI o arteriopatía periférica); EPOC: enfermedad pulmonar obstructiva crónica; HVI: hipertrofia ventricular izquierda; IMC: índice de masa corporal; PA: presión arterial.
Las variables cuantitativas se presentan como media±desviación estándar y las prevalencias como porcentajes.
Figura 1. Grado de control de la presión arterial en función de la presencia o ausencia de enfermedad cardiovascular y cada una de las cardiopatías. ACV: accidente cerebrovascular; ECV: enfermedad cardiovascular; FA: fibrilación auricular; PA: presión arterial.
Tabla 2. Resultados de las analíticas de los pacientes en función del control de presión arterial
| Total | PA controlada | PA no controlada | p | |
| Glucemia (mg/dl) | 112,4±36,1 | 109,8±34,4 | 115,2±37,6 | < 0,01 |
| Colesterol total (mg/dl) | 203±43,5 | 198,9±42,3 | 207,6±44,4 | < 0,01 |
| LDL (mg/dl) | 122,2±36 | 118,8±34,3 | 126,1±37,5 | < 0,01 |
| HDL (mg/dl) | 52,6±15,7 | 52,9±15,5 | 52,3±15,9 | 0,06 |
| Triglicéridos (mg/dl) | 143,1±67,3 | 138,3±67,1 | 148,5±67,2 | < 0,01 |
| Creatinina (mg/dl) | 0,75±0,81 | 0,76±0,84 | 0,75±0,77 | 0,81 |
| Filtrado glomerular (ml/min/1,72 m2) | 78,2±213,1 | 76,4±61,8 | 80,2±30,7 | 0,49 |
| Glucohemoglobina (%) * | 6,8±1,3 | 6,8±1,4 | 6,8±1,3 | 0,22 |
| Hemoglobina (g/dl) | 13,5±1,6 | 13,4±1,5 | 13,5±1,6 | 0,03 |
| Ácido úrico (mg/dl) | 5,6±1,6 | 5,5±1,6 | 5,7±1,6 | < 0,01 |
HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; PA: presión arterial.
Las variables cuantitativas se presentan como media±desviación estándar.
* Sólo en pacientes con el antecedente de diabetes mellitus.
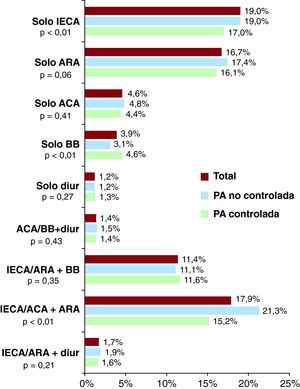
Los pacientes con PA no controlada estaban recibiendo una media ligeramente superior de fármacos antihipertensivos respecto a los que tenían la PA controlada: media, 1,57±0,8 frente a 1,45±0,78 (p<0,01); mediana, 1 (1-2) frente a 1 (1-2) (p<0,01). En general, los pacientes con ECV estaban tratados más frecuentemente con algún fármaco que bloquease el sistema renina-angiotensina-aldosterona (SRAA), como los inhibidores de la enzima de conversión de la angiotensina (IECA) o los antagonistas del receptor AT1 de la angiotensina II (ARA II); concretamente el 83,5 frente al 73,2% (p<0,01). En la Figura 2 se muestran los tratamientos antihipertensivos de los pacientes, y puede observarse que no hubo grandes diferencias en las estrategias de tratamiento en función del control de PA.
Figura 2. Porcentaje de utilización de cada familia o estrategia antihipertensiva en función del grado de control de la presión arterial. ACA: antagonista de los canales del calcio; ARA II: antagonista del receptor AT1 de la angiotensina II; BB: bloqueadores beta; Diur: diuréticos; IECA: inhibidor de la enzima de conversión de la angiotensina; PA: presión arterial.
Por último, se realizó un análisis multivariable, que incluyó todas las variables que obtuvieron diferencias significativas en el análisis bivariable y una posible implicación clínica. El análisis de las interacciones llevado a cabo mostró una interacción significativa para la falta de control de la PA entre la presencia de ECV y el sexo masculino (p<0,01), la dislipemia (p=0,04), el número de antihipertensivos (p<0,01) y la EPOC (p=0,01). Como se muestra en la Tabla 3, la obesidad y el tabaquismo activo se asociaron a la falta de control de la PA en pacientes tanto con ECV con sin ella. El modelo mostró una correcta calibración (p=0,3; χ2=6,94) y un buen poder discriminativo (área bajo la curva=0,73; IC del 95%, 0,71-0,75; p<0,01). El análisis de validación interna mostró valores similares en el grupo aleatorio del 25% de la muestra (área bajo la curva=0,71; IC del 95%, 0,68-0,76; p<0,01).
Tabla 3. Resultados del análisis multivariable de las variables asociadas a no tener controlada la presión arterial
| Variables | Total de pacientes | Pacientes con ECV |
| Edad | 1 (0,99-1); p=0,2 | 0,99 (0,99-1); p=0,84 |
| Sexo masculino | 1,05 (1,03-1,08); p<0,01 | 0,97 (0,95-1); p=0,1 |
| Tabaquismo | 1,2 (1,06-1,37); p<0,01 | 1,62 (1,28-2,05); p<0,01 |
| IMC > 30 | 1,35 (1,21-1,51); p<0,01 | 1,36 (1,17-1,59); p<0,01 |
| Obesidad abdominal | 1,38 (1,24-1,54); p<0,01 | 1,2 (1,04-1,4); p=0,01 |
| Diabetes mellitus | 1,05 (0,94-1,18); p=0,38 | 1,16 (1,01-1,34); p=0,04 |
| Dislipemia | 1,01 (1,06-1,37); p=0,89 | 0,83 (0,72-0,97); p=0,02 |
| Número de antihipertensivos | 1,45 (1,35-1,55); p<0,01 | 1,14 (1,05-1,25); p<0,01 |
| EPOC | 1,17 (0,99-1,4); p=0,07 | 0,84 (0,71-0,99); p=0,01 |
ECV: enfermedad cardiovascular (incluye cardiopatía isquémica, insuficiencia cardiaca, accidente cerebrovascular y arteriopatía periférica); EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal.
El principal resultado de este análisis del estudio CARDIOTENS 2009 es que la falta de control de la PA se asocia a factores relacionados con el estilo de vida y la alimentación, concretamente la obesidad y el tabaquismo, y que la presencia de ECV interacciona con el control de la PA. Las características de los pacientes reclutados por nuestro registro son similares a las de los reclutados en otros estudios2, 6, 12, 19, 20, 21, 22, 23, por lo que nuestros resultados parecen extrapolables a la práctica clínica diaria. El grado de control de la PA fue superior al de registros de HTA realizados con anterioridad4, 12 y coincide con la tendencia creciente publicada en otros países como Reino Unido, que ha demostrado un control de la HTA del 52%22, o Estados Unidos, con un 50,1%2. Incluso, comparando con el registro CARDIOTENS 1999, se pudo comprobar un aumento significativo y relevante en el grado de control de la HTA del 38,5%.
Las medidas higiénico-dietéticas orientadas a la modificación de los patrones dietéticos y el sedentarismo constituyen la primera medida para el tratamiento de la HTA14, pero también para otros factores de riesgo como la hipercolesterolemia16 o la DM17, y deben mantenerse incluso cuando se inicie o se mantenga tratamiento farmacológico. Sin embargo, el número de publicaciones científicas relacionadas con el control de los estilos de vida y alimentación en el ámbito de la prevención cardiovascular es mucho menor que el de las que abordan sus factores de riesgo, lo que probablemente refleja el menor interés en este aspecto24. La obesidad se ha identificado como la base fisiopatológica que condiciona la presencia de la mayoría de los factores de riesgo cardiovascular25 y, además, como factor de riesgo independiente de ECV26. La prevalencia de obesidad es muy elevada en los pacientes con HTA y la pérdida de peso suele ser un objetivo difícil de conseguir pese al conocido beneficio en la HTA y las alteraciones metabólicas asociadas a esta27.
La relación del tabaquismo con la ECV está claramente establecida, especialmente por su implicación con la aterosclerosis. Nuestros resultados aportan el dato de la asociación independiente con la falta de control de la PA, lo que amplía la relevancia del control del tabaquismo en la prevención cardiovascular. El tabaquismo induce disfunción endotelial, vasoconstricción, resistencia insulínica y ciertas formas de dislipemia que podrían explicar nuestros resultados28. Por otra parte, los pacientes fumadores son más sedentarios y tienen patrones dietéticos menos saludables29, lo cual induce directamente elevaciones de la PA; además, los estilos de vida y alimentación más desfavorables se asocian a peor cumplimiento del tratamiento médico30 y a una diferente percepción del riesgo cardiovascular individual.
La DM, la edad avanzada y la ECV suelen posicionarse como algunas de las situaciones que más dificultan el control de la PA14. El registro VIIDA, realizado en España, identificó la DM y la hipertrofia ventricular izquierda como principales factores asociados a la falta de control de la PA, mientras que la ECV se asociaba a mayor control31. En un subanálisis del estudio PREV-ICTUS, que incluyó a pacientes con HTA y edad > 60 años, se identificó la obesidad como uno de los factores asociados independientemente a la falta de control de la PA32. En un registro de pacientes con ECV reclutados en atención primaria, también se identificó la obesidad, la DM, la arteriopatía periférica o el antecedente de accidente cerebrovascular como factores asociados a la falta de control de la PA33. Nuestros datos coinciden en que la obesidad es un factor de mal control de la PA, pero además aportan el hallazgo del tabaquismo, que no se menciona en ninguno de los citados registros. Además, el hecho de que la diabetes no se asocie a peor control de la PA podría explicarse por haber adoptado el mismo objetivo de control de la PA (< 140/90mmHg) que se recomienda en la actualización de las guías de tratamiento de la HTA de la Sociedad Europea de HTA15.
Por otra parte, en nuestro estudio la edad y la ECV no se asociaron a peor control de la PA, lo que podría reflejar una mejora en el tratamiento de estos pacientes; sin embargo, sí se observó una interacción significativa de la ECV en la relación de algunas variables con la falta de control de la PA. Los ya mencionados resultados de registros de Estados Unidos2 y Reino Unido22 tienen un diseño poblacional, pero no analizaron las diferencias en el grado de control de la PA en función de la presencia de ECV, y nuestros resultados aportan la evidencia de que la presencia de ECV modifica la asociación de determinadas variables con la falta de control de la PA. Es especialmente relevante el hallazgo de que la DM se asocia a la falta de control de la PA solo en los pacientes con ECV, lo cual coincide con registros previos31 y podría aportar una explicación a que los pacientes con DM no hayan experimentado el mismo descenso en la mortalidad por enfermedades cardiovasculares que los no diabéticos34, dado el conocido beneficio en la mortalidad cardiovascular de controlar la HTA11. Por otra parte, el número de fármacos antihipertensivos mostró una asociación mucho más débil en los pacientes con ECV, lo que refleja la utilización de estos fármacos con otras indicaciones diferentes del mero control de la PA, como serían la eficacia antianginosa de los bloqueadores beta y los antagonistas del calcio o los IECA y ARA en presencia de insuficiencia cardiaca o disfunción ventricular. Además, la presencia de ECV anuló la asociación del sexo masculino con la falta de control de la PA observada en los pacientes sin ECV; este fenómeno se observó al contrario en el caso de la dislipemia, que se asoció a mejor control de la PA en los pacientes con ECV, lo que probablemente manifieste la mayor concienciación acerca de la enfermedad, la necesidad de seguir las medidas higiénico-dietéticas y cumplir correctamente con la medicación recomendada.
Por último, merece la pena comparar indirectamente los datos del presente estudio con su predecesor, realizado en 19994. El grado de control de la PA ha aumentado llamativamente, puesto que en el registro previo menos del 40% de los pacientes con HTA sin ECV y el 20% de los hipertensos con ECV tenían controlada la PA. Esta tendencia coincide con lo publicado recientemente en otros países, como el 50,1% en Estados Unidos según el tercer NHANES (National Health and Nutrition Examination Survey)2 o el 54% en Reino Unido22, que además coinciden casi exactamente con nuestros resultados. Por otra parte, el bloqueo del SRAA en los pacientes con ECV, que en el registro previo se utilizaba en menos de la mitad de esos pacientes, se ha generalizado, y esto también se ha constatado en otros registros nacionales12, 19, 20 e internacionales22, 23. El hecho de que el grado de control en el registro actual sea similar en los pacientes con y sin ECV puede deberse a la unificación del objetivo de control a < 140/90mmHg15, pero también a la mejora evolutiva del tratamiento de estos pacientes7, 20. Estos cambios evolutivos pueden estar influidos por diferencias en criterios diagnósticos, comercialización de nuevos fármacos o legislaciones relacionadas con la prescripción, pero sin duda reflejan un importante avance en el tratamiento de los pacientes con HTA.
El registro CARDIOTENS 2009 tiene algunas limitaciones que merecen consideración. En primer lugar, al tratarse de un estudio observacional y transversal, no permite identificar factores de riesgo, únicamente asociaciones entre variables clínicas. Asimismo, con estos diseños suele observarse que los pacientes con peor control de la PA suelen recibir más tratamientos por tratarse de enfermos más complejos. También es importante destacar que existen otros factores que podrían haberse identificado como limitantes para el control de la PA y no fueron analizados, como raza, factores culturales, adherencia terapéutica, otros tratamientos concomitantes, tiempo de evolución de la HTA, etc. Por otra parte, la inclusión de pacientes mayoritariamente por médicos de atención primaria puede haber conducido a la inclusión de pacientes poco representativos para otros ámbitos médicos implicados en el tratamiento de pacientes con HTA, como los especialistas en medicina interna, nefrología o neurología. Otra limitación importante es que el reclutamiento de los investigadores no se realizó por selección aleatoria de todos los médicos del territorio nacional, sino invitando aleatoriamente a los médicos registrados en las listas de cada comunidad y, por lo tanto, es posible que participasen los facultativos más motivados y con mayor conciencia de la importancia de estos estudios. Es destacable que la prevalencia de utilización de diuréticos es muy baja, y esto está claramente en relación con el protocolo de recogida de datos, que hubo que corregir una vez impreso.
ConclusionesEl 55% de los pacientes con HTA tienen controlada la PA, independientemente de la presencia de ECV. Los estilos de vida y alimentación, especialmente el tabaquismo y la obesidad, se relacionan independientemente con la falta de control de la PA.
FinanciaciónEl registro CARDIOTENS 2009 cuenta con una beca no condicionada de laboratorios RECORDATI España.
Conflicto de interesesNinguno.
Recibido 20 Diciembre 2010
Aceptado 4 Marzo 2011
Autor para correspondencia: Departamento de Cardiología, Hospital Universitario de San Juan, Ctra. Valencia-Alicante s/n, 03550 Sant Joan d’Alacant, Alicante, España. acorderofort@gmail.com