La rapidez en la instauración de la reperfusión coronaria es crucial para los pacientes con síndrome coronario agudo con elevación del segmento ST. El objetivo del estudio es determinar los factores asociados al retraso en la demanda de atención médica desde el inicio de los síntomas.
MétodosSe realizó un estudio de cohortes prospectivo de pacientes consecutivos con infarto y elevación del ST. Se utilizó un modelo de regresión logística múltiple para identificar los factores asociados de manera independiente con mayor retraso en la petición de asistencia sanitaria.
ResultadosSe incluyó a 444 pacientes consecutivos (media de edad, 63 años; el 76% varones, el 20% diabéticos). La mediana del tiempo total de isquemia fue de 225 (160-317) min; la mediana del retraso en la demanda de atención médica, 110 (51-190) min. Los pacientes más ancianos (edad > 75 años; odds ratio=11,6), las mujeres (odds ratio=3,4), los diabéticos (odds ratio=2,3) y los que solicitaron asistencia desde su propio domicilio (odds ratio=2,2) son los que más tardaron en pedir atención. El mayor retraso en la demanda de atención médica se asoció a una mayor mortalidad durante el ingreso hospitalario (el 9,8 frente al 2,7%; p<0,005) y al año (el 7,3 frente al 2,9%; p<0,05).
ConclusionesLos pacientes ancianos, las mujeres y los diabéticos con infarto de miocardio y elevación del ST presentan mayor retraso en la demanda de atención médica. El retraso en la demanda de atención médica se asocia con mayor mortalidad durante el ingreso y al año.
Palabras clave
Vídeo del artículo

A pesar de los importantes avances y de los recursos empleados para mejorar los resultados clínicos en la atención de pacientes con un síndrome coronario agudo con elevación del segmento ST (SCACEST), este continúa siendo una de las principales causas de morbimortalidad en los países occidentales y en España1–3. Hay una clara relación entre el retraso en el tratamiento de reperfusión y la extensión de la necrosis, así como en sus consecuencias clínicas a corto y largo plazo. Los pacientes con menores tiempos de reperfusión son los que más se benefician de esta estrategia terapéutica4,5. La mayoría de los recursos destinados a estos pacientes en los programas de atención coordinada regional se centran en conseguir una mejora de los tiempos de diagnóstico, los traslados interhospitalarios e intrahospitalarios y generalizar el uso del intervencionismo coronario percutáneo primario (ICPP)6,7. Sin embargo, tanto en España como en otros países son muy escasos los datos sobre los factores que condicionan el retraso de la primera atención médica tras el inicio de los síntomas, así como en qué medida este tiempo contribuye al retraso global de la reperfusión8,9. Estudios previos han demostrado que diversos factores demográficos, clínicos y socioeconómicos se asocian con retraso en la atención médica prehospitalaria a pacientes con SCACEST10–14. Sin embargo, no se dispone de datos adecuados sobre los factores que determinan el retraso en la solicitud de ayuda sanitaria a estos pacientes. El conocimiento de los factores asociados al retraso en la petición de atención médica puede ser clave a la hora de diseñar estrategias de intervención centradas en los grupos de mayor riesgo para mejorar el tiempo de acceso a la revascularización y, por lo tanto, mejorar su pronóstico. El objetivo de este estudio es determinar los factores asociados con el grupo de pacientes con SCACEST con mayor retraso en la demanda de atención médica (RDAM) desde el inicio de los síntomas.
MÉTODOSEstudio de cohortes diseñado con recogida prospectiva de datos entre los pacientes consecutivos atendidos en nuestro hospital con diagnóstico de SCACEST para realización de ICPP durante un periodo de 3 años (desde mayo de 2010 hasta mayo de 2013). El centro es de referencia para ICPP en un área de 608.989 pacientes de la Comunidad de Madrid; toda la población urbana reside en municipios de más de 10.000 habitantes. La distancia máxima al centro es de 33 km. La primera asistencia médica puede realizarse directamente en el domicilio del paciente, tras activar los servicios de urgencia extrahospitalarios, o acudiendo al centro de salud, un hospital sin capacidad para ICPP o acudiendo directamente al hospital. Durante el periodo del estudio no existía en el área estudiada red asistencial específica, tipo Código Infarto.
Obtención de datos y definicionesLos datos horarios se obtuvieron prospectivamente de los pacientes y los registros de los servicios de emergencias y centros sanitarios en los que fueron atendidos. Las variables clínicas y demográficas se obtuvieron prospectivamente de los informes clínicos. Se definió el tiempo de RDAM como el transcurrido entre la aparición de síntomas compatibles con isquemia coronaria y la primera solicitud de atención médica. Se recogieron prospectivamente datos del tiempo transcurrido hasta el primer contacto médico, el diagnóstico de SCACEST, la llegada al centro y el tiempo puerta-guía. Se definió como tiempo de isquemia (TI) el periodo entre el inicio de los síntomas y el paso de la guía de angioplastia a través de la lesión culpable. Se recogieron todos los datos clínicos al alta. Los datos clínicos durante el seguimiento a 12 meses se obtuvieron en una entrevista en la consulta clínica o por una llamada telefónica siguiendo un cuestionario estructurado.
Se incluyó prospectivamente a todos los pacientes con diagnóstico de SCACEST de cualquier tiempo de evolución e indicación de ICPP según criterios de la Sociedad Europea de Cardiología15. A todos los pacientes se les realizó una coronariografía e ICPP, según las recomendaciones vigentes16. Se obtuvo consentimiento informado de cada paciente, así como aprobación del comité de ética local para la realización de este estudio.
Análisis estadísticoLas variables cualitativas se presentan con su distribución de frecuencias y las cuantitativas, con su media±desviación estándar (intervalo de confianza) o con mediana [intervalo intercuartílico] en caso de distribución no normal. La asociación entre variables cualitativas se evaluó con el test de la χ2 o con el test exacto de Fisher en caso de que más de un 25% de los esperados fueran < 5. Se estimaron las odds ratio (OR) y sus intervalos de confianza del 95% (IC95%). Se utilizó un modelo de regresión logística múltiple para determinar qué factores se asociaban a mayor RDAM en pacientes con SCACEST, en el que se incluyeron las variables que en el análisis univariable mostraron contraste con p<0,15. Se incluyeron en el modelo las siguientes variables: edad, sexo, hipertensión arterial, dislipemia, tabaquismo, diabetes mellitus, infarto previo, obesidad, localización del infarto, lugar de la solicitud de asistencia y clase Killip al ingreso. Se realizó un análisis bruto de las variables de manejo y evolución clínica de los pacientes con mayor RDAM. En todos los contrastes de hipótesis, se rechazó la hipótesis nula con un error de tipo I o alfa<0,05. El análisis estadístico se realizó con el paquete informático SPSS, versión 15.0. Se aplicó la normativa STROBE17 para la presentación de resultados de estudios observacionales.
RESULTADOSCaracterísticas demográficas y clínicasDurante el periodo de estudio, se derivaron 464 pacientes con diagnóstico de SCACEST. De esta cohorte, se excluyó a 20 (a 14 por no cumplir criterios diagnósticos de SCACEST y a 6 por no recogerse datos de tiempo fiables). Las principales características de la población se resumen en la tabla 1. De los 444 pacientes consecutivos finalmente incluidos, 338 (76%) eran varones con una media de edad de 63±14 años (el 23% eran mayores de 75 años), el 20% eran diabéticos, el 53% presentaba un infarto de localización anterior y el 83% estaba en clase Killip I al ingreso en el centro. Se realizó ICPP a todos los pacientes. En el 37% se utilizaron inhibidores de la glucoproteína IIb/IIIa plaquetaria, en un 78% se realizó tromboaspiración mecánica y en el 99% de los casos se implantó un stent (el 54% farmacoactivos).
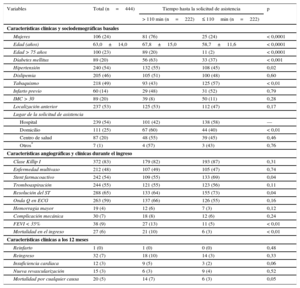
Características sociodemográficas, clínicas y angiográficas de los sujetos de estudio en el momento basal, durante el ingreso y a los 12 meses
| Variables | Total (n=444) | Tiempo hasta la solicitud de asistencia | p | |
|---|---|---|---|---|
| > 110 min (n=222) | ≤ 110min (n=222) | |||
| Características clínicas y sociodemográficas basales | ||||
| Mujeres | 106 (24) | 81 (76) | 25 (24) | < 0,0001 |
| Edad (años) | 63,0±14,0 | 67,8±15,0 | 58,7±11,6 | < 0,0001 |
| Edad > 75 años | 100 (23) | 89 (20) | 11 (2) | < 0,0001 |
| Diabetes mellitus | 89 (20) | 56 (63) | 33 (37) | < 0,001 |
| Hipertensión | 240 (54) | 132 (55) | 108 (45) | 0,02 |
| Dislipemia | 205 (46) | 105 (51) | 100 (48) | 0,60 |
| Tabaquismo | 218 (49) | 93 (43) | 125 (57) | < 0,01 |
| Infarto previo | 60 (14) | 29 (48) | 31 (52) | 0,79 |
| IMC > 30 | 89 (20) | 39 (8) | 50 (11) | 0,28 |
| Localización anterior | 237 (53) | 125 (53) | 112 (47) | 0,17 |
| Lugar de la solicitud de asistencia | ||||
| Hospital | 239 (54) | 101 (42) | 138 (58) | — |
| Domicilio | 111 (25) | 67 (60) | 44 (40) | < 0,01 |
| Centro de salud | 87 (20) | 48 (55) | 39 (45) | 0,46 |
| Otros* | 7 (1) | 4 (57) | 3 (43) | 0,76 |
| Características angiográficas y clínicas durante el ingreso | ||||
| Clase Killip I | 372 (83) | 179 (82) | 193 (87) | 0,31 |
| Enfermedad multivaso | 212 (48) | 107 (49) | 105 (47) | 0,74 |
| Stent farmacoactivo | 242 (54) | 109 (55) | 133 (69) | 0,04 |
| Tromboaspiración | 244 (55) | 121 (55) | 123 (56) | 0,11 |
| Resolución del ST | 288 (65) | 133 (64) | 155 (73) | 0,04 |
| Onda Q en ECG | 263 (59) | 137 (66) | 126 (55) | 0,16 |
| Hemorragia mayor | 19 (4) | 12 (6) | 7 (3) | 0,12 |
| Complicación mecánica | 30 (7) | 18 (8) | 12 (6) | 0,24 |
| FEVI < 35% | 38 (9) | 27 (13) | 11 (5) | < 0,01 |
| Mortalidad en el ingreso | 27 (6) | 21 (10) | 6 (3) | < 0,01 |
| Características clínicas a los 12 meses | ||||
| Reinfarto | 1 (0) | 1 (0) | 0 (0) | 0,48 |
| Reingreso | 32 (7) | 18 (10) | 14 (3) | 0,33 |
| Insuficiencia cardiaca | 12 (3) | 9 (5) | 3 (2) | 0,06 |
| Nueva revascularización | 15 (3) | 6 (3) | 9 (4) | 0,52 |
| Mortalidad por cualquier causa | 20 (5) | 14 (7) | 6 (3) | 0,05 |
ECG: electrocardiograma; FEVI: fracción de eyección del ventrículo izquierdo; IMC: índice de masa corporal.
Los datos expresan n (%) o media±desviación estándar.
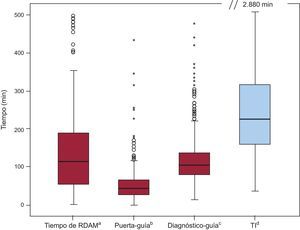
El lugar de solicitud inicial más frecuente fue el propio hospital (54%), seguido por la demanda telefónica desde el propio domicilio del paciente (25%) y, con menor frecuencia, centros de atención primaria o el hospital de referencia (21%). La mediana de TI fue 225 [160-317] min; la mediana del tiempo de RDAM, 110 [51-190] min; la mediana de tiempo entre la solicitud de atención y el primer contacto médico fue de 39 [15-50] min y el tiempo puerta-guía, 55 [29-65] min. El tiempo de RDAM es el lapso que en mayor medida contribuyó al TI (figura 1). El RDAM es el único valor que influyó con diferencia estadísticamente significativa en el TI total en ambos grupos; no se hallaron diferencias significativas en tiempo entre primer contacto médico y guía (110 frente a 98 min; p=0,08), tiempo puerta-guía (46 frente a 40 min; p=0,22) y tiempo de traslado (45 frente a 40 min; p=0,17) (figura 2).
Representación gráfica de los diferentes lapsos entre la instauración de la isquemia y la reperfusión. RDAM: retraso en la demanda de atención médica; TI: tiempo de isquemia. aTiempo entre la aparición de síntomas y la demanda de atención médica. bTiempo desde la entrada en centro con intervencionismo coronario percutáneo primario y el paso de la guía de angioplastia a través de la lesión coronaria culpable. cTiempo desde la primera asistencia sanitaria hasta el paso de la guía de angioplastia a través de la lesión coronaria culpable. dTiempo de isquemia (desde inicio de síntomas hasta el paso de la guía de angioplastia).
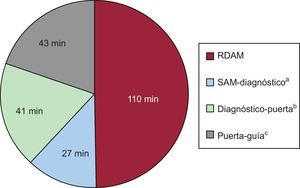
Representación gráfica de la contribución de los diferentes tiempos (mediana) del proceso de atención al tiempo total de isquemia de la muestra. RDAM: retraso en la demanda de atención médica; SAM: solicitud de asistencia médica. aTiempo desde la solicitud de asistencia médica hasta el establecimiento de diagnóstico de infarto con elevación del segmento ST. bTiempo desde el diagnóstico de infarto con elevación del segmento ST hasta la llegada al centro para realización de intervencionismo coronario primario. cTiempo desde la llegada al centro para intervencionismo coronario primario hasta el paso de la guía de angioplastia a través de la lesión culpable.
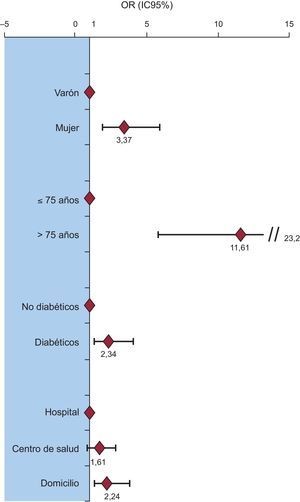
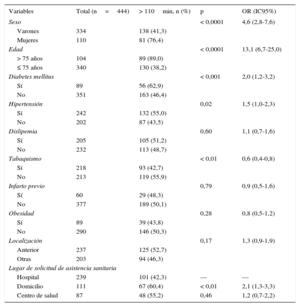
Se realizó un análisis univariable de las características demográficas y clínicas de los pacientes con mayor tiempo de RDAM, definidos atendiendo a la mediana de tiempo de la variable (> 110 frente a ≤ 110 min) (tabla 2). Los pacientes con mayor tiempo de RDAM eran mayores (edad > 75 años; OR=13,1; IC95%, 6,7-25,0) y más frecuentemente mujeres (OR=4,6; IC95%, 2,8-7,6), diabéticos (OR=2,0; IC95%, 1,2-3,2) y solicitaron más frecuentemente asistencia desde su propio domicilio (OR=2,1; IC95%, 1,3-3,3) que los que acudían directamente a un centro hospitalario. Tras un análisis multivariable para corregir por los posibles factores de confusión, estos cuatro factores continuaban asociándose de manera independiente con mayor RDAM. No se encontraron interacciones entre edad, sexo, diabetes y lugar de petición de atención médica (figura 3).
Análisis univariable de los factores asociados al retraso mayor de 110min en la solicitud de asistencia sanitaria
| Variables | Total (n=444) | > 110min, n (%) | p | OR (IC95%) |
|---|---|---|---|---|
| Sexo | < 0,0001 | 4,6 (2,8-7,6) | ||
| Varones | 334 | 138 (41,3) | ||
| Mujeres | 110 | 81 (76,4) | ||
| Edad | < 0,0001 | 13,1 (6,7-25,0) | ||
| > 75 años | 104 | 89 (89,0) | ||
| ≤ 75 años | 340 | 130 (38,2) | ||
| Diabetes mellitus | < 0,001 | 2,0 (1,2-3,2) | ||
| Sí | 89 | 56 (62,9) | ||
| No | 351 | 163 (46,4) | ||
| Hipertensión | 0,02 | 1,5 (1,0-2,3) | ||
| Sí | 242 | 132 (55,0) | ||
| No | 202 | 87 (43,5) | ||
| Dislipemia | 0,60 | 1,1 (0,7-1,6) | ||
| Sí | 205 | 105 (51,2) | ||
| No | 232 | 113 (48,7) | ||
| Tabaquismo | < 0,01 | 0,6 (0,4-0,8) | ||
| Sí | 218 | 93 (42,7) | ||
| No | 213 | 119 (55,9) | ||
| Infarto previo | 0,79 | 0,9 (0,5-1,6) | ||
| Sí | 60 | 29 (48,3) | ||
| No | 377 | 189 (50,1) | ||
| Obesidad | 0,28 | 0,8 (0,5-1,2) | ||
| Sí | 89 | 39 (43,8) | ||
| No | 290 | 146 (50,3) | ||
| Localización | 0,17 | 1,3 (0,9-1,9) | ||
| Anterior | 237 | 125 (52,7) | ||
| Otras | 203 | 94 (46,3) | ||
| Lugar de solicitud de asistencia sanitaria | ||||
| Hospital | 239 | 101 (42,3) | — | — |
| Domicilio | 111 | 67 (60,4) | < 0,01 | 2,1 (1,3-3,3) |
| Centro de salud | 87 | 48 (55,2) | 0,46 | 1,2 (0,7-2,2) |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
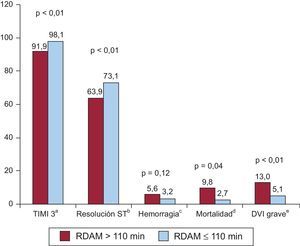
Se objetivó una mayor proporción de flujo inicial TIMI 3 (Thrombolysis In Myocardial Infarction de grado 3) entre los pacientes que solicitaron ayuda más precozmente (el 47 frente al 39%; p<0,005). En los pacientes con tiempos de solicitud de atención médica > 110 min tras el ICPP, se consiguió con menor frecuencia un flujo epicárdico TIMI 3 al finalizar el procedimiento (el 92 frente al 98%; p<0,005) y menor resolución del segmento ST (el 64 frente al 73%; p<0,005). En este grupo se usaron menos los stents farmacoactivos (el 55 frente al 69%; p=0,04).
No se encontraron diferencias entre ambos grupos en cuanto a la proporción de doble antiagregación previa al ICPP. Sin embargo, sí que se objetivó menor uso de inhibidores de la glucoproteína IIb/IIIa plaquetaria (el 53 frente al 72%; p<0,001) y mayor uso de bivalirudina (el 27 frente al 8%; p<0,001) en los pacientes que solicitaron ayuda más tardíamente.
No hubo diferencias entre ambos grupos en la aparición de insuficiencia cardiaca o complicaciones hemorrágicas mayores durante el ingreso hospitalario. Sin embargo, en el grupo con mayor retraso se observó peor fracción de eyección del ventrículo izquierdo (FEVI)<35% (el 13 frente al 5%; p<0,005) y un aumento significativo de la mortalidad hospitalaria por cualquier causa (el 9,8 frente al 2,7%; p<0,005) (figura 4). Finalmente, a los 12 meses de seguimiento también se observó una mortalidad por cualquier causa significativamente superior en el grupo de mayor RDAM (el 7,3 frente al 2,9%; p<0,05).
Diferencias en marcadores pronósticos y eventos clínicos durante el ingreso hospitalario entre los grupos de menor y mayor retraso en la demanda de atención médica. DVI: disfunción ventricular izquierda; TIMI 3: Thrombolysis In Myocardial Infarction de grado 3; RDAM: retraso en la demanda de atención médica. aConsecución de flujo TIMI 3 tras la angioplastia primaria. bDescenso de al menos un 50% del segmento ST en las derivaciones con ascenso previo a los 90 min de la angioplastia. cHemorragia que conlleva necesidad de transfusión, cirugía o caída de hemoglobina ≥ 3 g/dl. dMortalidad por cualquier causa durante el ingreso hospitalario. eFracción de eyección del ventrículo izquierdo < 35%.
La mortalidad por SCACEST está claramente relacionada con el tiempo de reperfusión desde la aparición de la oclusión coronaria aguda5. En la mayoría de las series el tiempo prehospitalario es el que en mayor medida contribuye al tiempo de reperfusión18. Sin embargo, son muy escasos los datos sobre el tiempo que trascurre desde el inicio de los síntomas hasta la solicitud de asistencia sanitaria, su influencia en el TI total y los factores que contribuyen a ese retraso. Gran parte de la evidencia disponible se basa en estudios que analizan de manera general el «retraso prehospitalario»12–14,18,19, habitualmente definido como el tiempo entre el inicio de los síntomas y la llegada al centro hospitalario. En función de la organización regional de la atención a estos pacientes, ese retraso prehospitalario solo puede equipararse al RDAM en el caso de los pacientes que acuden directamente al centro hospitalario con capacidad de ICPP. Por el contrario, en sistemas de atención con posibilidad de una asistencia inicial domiciliaria o en centros de atención primaria, ese tiempo integra dos variables diferenciadas: el RDAM (dependiente del paciente) y el tiempo de atención, diagnóstico y traslado medicalizado del paciente hasta el centro con capacidad para ICPP (fundamentalmente dependiente del sistema). Esta serie es la primera que estudia de manera prospectiva y específica el RDAM y sus implicaciones. Los resultados demuestran que este tiempo, que depende exclusivamente del paciente, es la causa de alrededor de dos tercios del tiempo total de retraso prehospitalario y de la mitad (un 48%) del TI.
En esta serie, los ancianos son los más claramente penalizados por este retraso (OR=11). Este hecho podría contribuir a la menor eficacia en la terapia de reperfusión mecánica que estudios previos20 han observado en este grupo de pacientes. Estos hallazgos concuerdan con los de estudios realizados en otros países, y ponen de manifiesto la necesidad de realizar intervenciones específicas para este grupo demográfico20–22. El estudio de Saczynski et al12, que incluyó a pacientes tanto con SCACEST como con síndrome coronario agudo sin elevación del segmento ST, demostró que los problemas de retraso en la atención eran especialmente importantes en el grupo de pacientes mayor de 75 años.
En el presente estudio, se han identificado el sexo femenino y la diabetes mellitus como robustos predictores independientes del RDAM tras la instauración de una clínica compatible. Estos hallazgos también concuerdan con los de estudios previos. Un subestudio del registro MONICA analizó específicamente el retraso prehospitalario de los pacientes diabéticos de una cohorte de más de 4.000 pacientes con síndrome coronario agudo22. Ese estudio encontró mayor retraso en la atención a los pacientes diabéticos, si bien no se detectaron diferencias entre sexos22. Es bien conocida la peor evolución clínica de las mujeres y los pacientes diabéticos con SCACEST. En estos subgrupos el retraso hasta la reperfusión podría tener un papel esencial aún no claramente establecido. Se ha señalado que estos subgrupos podrían presentar síntomas atípicos con mayor frecuencia, lo que a su vez podría contribuir a la dificultad para reconocer la gravedad del cuadro, pero la evidencia existente en este sentido es escasa23,24.
En el presente estudio no se ha observado asociación entre el RDAM y otros factores que en otras series se han asociado con el retraso a la reperfusión, como la hipertensión arterial o el antecedente de infarto de miocardio previo. Hacen falta nuevos estudios poblacionales para aclarar mejor los factores que condicionan el retraso en el reconocimiento de los síntomas o la percepción de gravedad de la enfermedad, o incluso otros factores que condicionan que estos pacientes retrasen el inicio de su atención médica y, por lo tanto, aumente el TI total.
En los pacientes con tiempos más largos a la solicitud de ayuda, probablemente por un mayor TI y por presentar características epidemiológicas de peor pronóstico, se ha observado un aumento de mortalidad tanto en el momento agudo como en el seguimiento al año. Estos hallazgos concuerdan con los de estudios previos, aunque todavía está por aclarar si se deben al factor tiempo, las características epidemiológicas de este grupo (ancianos, mujeres y diabéticos) o a una combinación de ambos.
LimitacionesUna de las principales limitaciones de este estudio es su tamaño muestral relativamente pequeño, pese a ser suficiente para conseguir la potencia para encontrar una asociación estadísticamente significativa. Por otro lado, el enfoque eminentemente clínico del trabajo ha hecho que no se estudiaran algunos aspectos relevantes como el nivel económico y el hecho de vivir solo o acompañado. Tampoco se ha analizado la influencia del periodo horario de presentación o la aparición en día laborable o festivo, características que podrían actuar como factores de confusión. Por otro lado, hay que tener en cuenta los sesgos inherentes a los estudios observacionales.
CONCLUSIONESLos pacientes con SCACEST mayores de 75 años, las mujeres y los diabéticos presentan mayor tiempo de RDAM. Asimismo, se ha observado que los pacientes que solicitan ayuda desde el propio domicilio tienen mayor tiempo de RDAM que los que acuden a un centro sanitario. Desde el punto de vista clínico, el grupo con mayor RDAM se asocia a mayor TI, así como a un aumento de la mortalidad durante el ingreso y a 1 año de seguimiento. Se necesitan nuevos estudios para determinar si programas específicos de actuación sobre los pacientes con SCACEST y mayor riesgo de RDAM pueden ayudar a mejorar su pronóstico.
CONFLICTO DE INTERESESNinguno.