Palabras clave
INTRODUCCIÓN
La mortalidad del infarto agudo de miocardio (IAM) ha disminuido en los últimos años. Estudios recientes estiman que alrededor de un 35-50% de la disminución de las muertes por enfermedad coronaria entre 1980 y 2000 se debe al uso de tratamientos cuya eficacia se ha demostrado en ensayos clínicos1 y que se recomiendan en las guías clínicas. Pero hay muy pocos estudios que hayan analizado la evolución de la mortalidad intrahospitalaria y a medio plazo del IAM en España2,3.
Actualmente, las guías clínicas de tratamiento del IAM recomiendan un manejo más invasivo, con revascularización precoz en los pacientes con IAM sin elevación de ST e intervencionismo coronario percutáneo (ICP) primario en los casos que se presentan con elevación del ST4-6. Por otro lado, la definición7-9 del IAM se ha modificado en la última década. Esta nueva definición de IAM y el uso generalizado de marcadores de daño miocárdico más sensibles y específicos, como las troponinas, han resultado en un incremento en la incidencia de IAM y una disminución de la mortalidad a 28 días10-14, en parte porque ahora se definen como IAM algunos casos que anteriormente se consideraban angina inestable.
El estudio RESCATE (Recursos Empleados en los Síndrome Coronario Agudo y Tiempos de Espera)15 se realizó entre 1992 y 1994 en cuatro hospitales con el objetivo de determinar si la disponibilidad de recursos terciarios en el hospital de ingreso de los pacientes con un primer IAM tenía relación con el número de procedimientos diagnósticos y terapéuticos realizados y si su disponibilidad se asociaba a diferente pronóstico intrahospitalario y a 6 meses. Entre 2001 y 2003 se realizó un segundo registro en los mismos centros, hecho que nos permite evaluar la evolución del pronóstico a corto y medio plazo de los pacientes con un primer IAM, en los mismos hospitales, con una década de diferencia.
El objetivo del estudio es analizar la evolución de la mortalidad intrahospitalaria y del pronóstico a 6 meses en los pacientes que ingresan con un primer IAM entre 1992-1994 y 2001-2003.
MÉTODOS
Diseño
El RESCATE I es un registro hospitalario de pacientes con IAM que se realizó entre 1992 y 1994 en cuatro hospitales universitarios del nordeste de España. Se incluyó de forma consecutiva a todos los pacientes menores de 80 años que ingresaron con un primer IAM de menos de 72 h de evolución. El diagnóstico de infarto se realizó según los criterios de la Organización Mundial de la Salud7, con la aparición de una nueva onda Q en los electrocardiogramas seriados o dos de los siguientes criterios: elevación de las enzimas cardiacas (elevación de creatincinasa más del doble del límite normal y/o de su fracción MB > 10%) y dolor torácico típico de más de 20 min de duración.
El RESCATE II se realizó entre 2001 y 2003 en los mismos hospitales e incluyó consecutivamente a todos los pacientes que ingresaron con los mismos criterios de inclusión. En el presente análisis sólo se incluye a los pacientes con los mismos criterios diagnósticos que en el RESCATE I, para poder comparar ambos grupos.
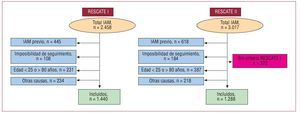
No se incluyó en el registro a los pacientes con IAM con residencia fuera de la zona de influencia de los hospitales que limitase el seguimiento, que presentasen alguna enfermedad previa que limitara su esperanza de vida a corto plazo o que no firmaran el consentimiento informado. El diagrama de flujo de los pacientes incluidos en el estudio se presenta en la figura 1.
Fig. 1. Diagrama de flujo de los pacientes incluidos en ambos registros y motivos de exclusión. IAM: infarto agudo de miocardio.
Acontecimientos de interés
Los acontecimientos de interés principales fueron la mortalidad intrahospitalaria y la mortalidad o el reingreso 6 meses después del IAM, por alguna de las siguientes causas: reinfarto, taquicardia o fibrilación ventricular, insuficiencia cardiaca o angina inestable. El reinfarto se definió según los mismos criterios diagnósticos utilizados en la inclusión en el registro; se consideró si la taquicardia o la fibrilación ventricular fueron sostenidas y motivaron el ingreso en el hospital; la insuficiencia cardiaca se definió según los criterios diagnósticos clásicos16,17, y la angina inestable se definió como angina progresiva o de reposo que requiera ingreso hospitalario, según los criterios de Braunwald18.
El seguimiento se realizó en consulta ambulatoria, y en aquellos que no pudieron visitarse, se realizó mediante seguimiento telefónico. En los pacientes que reingresaron, se confirmó si el motivo de ingreso era uno de los acontecimientos de interés del estudio. Si se detectaba por contacto telefónico con los familiares una muerte, se averiguó la causa mediante entrevista a los familiares o por contacto con el médico que firmó el certificado de defunción.
Tratamiento del infarto de miocardio
En cada hospital se siguió su propio protocolo de actuación clínica, sin intentar estandarizar el manejo de los pacientes en los centros participantes. Aun así, en ambos periodos, los hospitales participantes disponían de protocolos de actuación en el IAM basados en las guías de la práctica clínica nacionales e internacionales vigentes6,19-22. En el primer registro un único centro disponía de laboratorio de hemodinámica y podía realizar ICP electivo, mientras que en el segundo registro había tres centros con disponibilidad de hemodinámica, uno de ellos podía realizar ICP primario durante las 24 h del día 7 días a la semana y otros dos sólo en horario laboral (de 8.00 a 17.00 los días laborables). Si no estaba disponible el laboratorio de hemodinámica en el centro, el tratamiento de reperfusión del IAM era la fibrinolisis en ambos registros. En algún caso puntual y en el RESCATE II (< 1%) se realizó un traslado de pacientes entre centros para realizar ICP primario.
Variables de estudio en la fase aguda del infarto
Se recogieron las variables demográficas, así como antecedentes de hipertensión, diabetes mellitus, hipercolesterolemia, tabaquismo, angina previa, localización del IAM, presencia de ondas Q en el electrocardiograma, desarrollo de edema de pulmón o shock cardiogénico, presencia de arritmias malignas en las primeras 48 h del IAM (definida como la aparición de al menos un episodio de fibrilación ventricular o taquicardia ventricular sostenida que requiera inmediata actuación médica, incluida la fibrilación ventricular primaria), uso de fibrinolisis o angioplastia primaria, pruebas de isquemia (farmacológicas o de esfuerzo), realización de ecocardiograma, coronariografía, ICP o cirugía de revascularización coronaria. En cuanto a los tratamientos médicos durante el ingreso y al alta de los pacientes, sólo se dispone de todos ellos en el RESCATE II, mientras que en el RESCATE I sólo está disponible esta información de uno de los centros, que representa aproximadamente un tercio de los pacientes de dicho registro.
Análisis estadístico
Para la comparación de ambos registros se utilizó la prueba de la t de Student o la U de Mann-Whitney para las variables continuas, según siguieran una distribución normal o no, y la de la χ2 para las categóricas. Para la comparación de la mortalidad intrahospitalaria, se realizaron análisis de regresión logística incondicional, y para análisis de las diferencias en el seguimiento a 6 meses, se utilizaron modelos de riesgo proporcional de Cox, incluyendo como variables de ajuste todas las potenciales variables de confusión. Las variables incluidas en los modelos multivariables, además del periodo, fueron las que se asociaron con el acontecimiento de interés y mostraban diferencias en los dos periodos de tiempo evaluados; también se incluyeron variables clínicas que están asociadas con el pronóstico de la enfermedad (edad, sexo, etc.). Además, se calculó la curva de supervivencia mediante el método actuarial de Kaplan-Meier en los dos periodos y se utilizó el log-rank test para la comparación de dichas curvas. Los valores de p < 0,05 se consideraron como estadísticamente significativos.
RESULTADOS
En el RESCATE-I se incluyó a 1.440 pacientes consecutivos entre 1992 y 1994. En el segundo periodo, entre 2001 y 2003, ingresaron 1.610 pacientes, aunque se incluyó en el análisis comparativo únicamente a los que cumplían los criterios clásicos de IAM y forman el registro RESCATE II (n = 1.288). Las características clínicas y demográficas de estos pacientes se muestran en la tabla 1, así como las de los 322 pacientes que se excluyó del análisis por no cumplir los criterios diagnósticos del RESCATE I.
En el RESCATE II había mayor proporción de pacientes hipertensos, dislipémicos y con IAM no Q. En el RESCATE II se realizó con mayor frecuencia terapia de reperfusión (tabla 2), incluido el ICP primario, que no estaba disponible en el primer periodo en ningún centro. Entre los pacientes que recibieron fibrinolisis, la mediana puerta-aguja se redujo en el RESCATE II de 93 [P25-75, 54-120] a 41 [20-90] min (p < 0,001), con una mínima reducción en la mediana de tiempo desde el inicio de los síntomas a la reperfusión: 180 [120-300] min en el RESCATE I a 180 [120-255] min en el RESCATE II (p = 0,036). La mediana puerta-balón del ICP primario en el RESCATE II fue de 90 [60-150] min.
En el segundo periodo se realizaron más procedimientos invasivos (coronariografía, ICP y cirugía de revascularización) y ecografías, aunque menos pruebas de isquemia, que en el primer periodo (tabla 2).
Aunque en el RESCATE I no se dispone de los tratamientos recibidos por todos los pacientes, los datos de uno de los hospitales (que corresponde a casi un tercio del total de pacientes) muestran que la administración de antiagregantes y bloqueadores beta durante el ingreso aumentó considerablemente en el segundo registro (el 71,3 frente al 93,7% y el 21 frente al 69,6%, respectivamente) y los inhibidores de la enzima de conversión de angiotensina (IECA) y las estatinas también fueron ampliamente utilizados (el 70,2 y el 76,4% respectivamente) en el RESCATE II.
Evolución intrahospitalaria y pronóstico a 6 meses
Al analizar las complicaciones intrahospitalarias, las proporciones de grado de Killip máximo III-IV, angina tras el IAM y arritmias ventriculares fueron más bajas en los pacientes del RESCATE II. La mortalidad hospitalaria también se redujo en el segundo periodo (tabla 3). Esta mortalidad hospitalaria también fue menor después de ajustar por diferentes variables y la gravedad del IAM (tabla 4A).
Entre los pacientes que sobreviven a la fase aguda, se dispone del seguimiento a 6 meses del 99,9% en el RESCATE I y el 97% en el RESCATE II. En el RESCATE II se observó una disminución en la mortalidad y una reducción de los reingresos por angina, arritmias ventriculares e insuficiencia cardiaca (tabla 3).
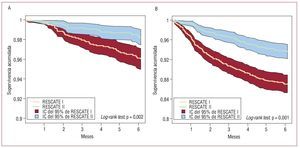
Las curvas de supervivencia de Kaplan-Meier para los acontecimientos mortales (fig. 2A) y los reingresos (fig. 2B) muestran una menor tasa de acontecimientos en los pacientes del RESCATE II. En el análisis multivariable, después de ajustar por comorbilidad y variables de gravedad del IAM, la asociación entre RESCATE II y mejor pronóstico a 6 meses se mantuvo estadísticamente significativa (tabla 4B-D).
Fig. 2. A: curvas de Kaplan-Meier, mortalidad total a 6 meses entre los supervivientes en fase aguda en RESCATE I y II. B: curvas de Kaplan-Meier, reingreso cardiovascular no mortal a 6 meses entre los supervivientes en fase aguda.
DISCUSIÓN
Los resultados del presente estudio muestran que la mortalidad hospitalaria y la tasa de acontecimientos a 6 meses de los pacientes con un primer IAM han disminuido en la última década. Este descenso no está relacionado con cambios en las características clínicas ni en la gravedad de los pacientes con IAM.
Existen estudios que han observado una mejoría en el pronóstico de los pacientes con IAM2,22-25, lo que ratifica la eficacia de las nuevas terapias en los ensayos clínicos en el ámbito clínico26 y que mejora el pronóstico con una mejor adherencia a las recomendaciones de las guías de práctica clínica27,28. En nuestra serie, las técnicas de reperfusión (fibrinolisis e ICP primario) se realizaron en mayor medida y de forma más precoz en los pacientes incluidos en el segundo periodo. La reperfusión en el RESCATE II se realizó en mayor medida que en otros registros nacionales recientes, como el MASCARA3, en el que se reperfundió al 62% de los pacientes con IAM con elevación de ST (IAMCEST), comparado con el 72,6% de nuestro registro.
El riesgo de mortalidad intrahospitalaria en el registro RESCATE II es menor que el observado en el PRIAMHO II2, registro realizado en el año 2000 en el que se observó una mortalidad del 11,3%, más del 25% de mortalidad que en el RESCATE II. A pesar de que los pacientes con IAMCEST en ambas series son similares (el 69% en el PRIAMHO II y el 71,9% en el RESCATE II) y tienen factores de riesgo coronario en similar proporción, la mayor edad de los pacientes del PRIAMHO II (65,4 frente a 61,5 años) y el hecho de que tenga un 15% de pacientes con IAM previo pueden explicar esta mayor mortalidad. Por el contrario, la mortalidad en el registro MASCARA3 fue menor que en el RESCATE II (el 5,7 frente al 7,5%), aunque las características de los pacientes eran muy distintas, pues en el MASCARA la mayoría de los pacientes tenían un síndrome coronario sin elevación de ST (sólo un 38,3% de IAMCEST), grupo con menos mortalidad intrahospitalaria. Este hecho hace que ambos registros sean en general poco comparables.
La utilización de procedimientos invasivos podría ser un factor importante en la reducción del riesgo de mortalidad intrahospitalario25, aunque dicha estrategia no siempre se ha asociado a una mejora en la evolución de los pacientes15,29. Se considera que existen otras variables relacionadas con el manejo clínico de los pacientes que pueden tener un importante papel en la mejora del pronóstico de estos pacientes, como los tratamientos médicos durante el ingreso. El hecho de que sólo se disponga de estos tratamientos en un subgrupo de los pacientes nos impide afirmar la hipótesis que se apunta, pues la elevada utilización en el RESCATE II de fármacos de eficacia probada en el tratamiento del IAM sin duda podría colaborar a la mejora en el pronóstico de estos pacientes. Es sabido que la utilización combinada de bloqueadores beta e IECA ya ha demostrado su importancia en la mejora del pronóstico de los pacientes con IAM, también en registros nacionales como el PRIAMHO II30.
La reducción en las complicaciones del infarto, como la angina tras el infarto y las arritmias ventriculares y la menor proporción de Killip máximo III o IV probablemente están en relación con un mejor manejo de estos pacientes, aunque esta reducción no explica por completo la disminución en la mortalidad hospitalaria.
Aunque actualmente en el IAMCEST se recomienda la realización de ICP primario5, esta técnica sólo se realizó en el 21,4% de los pacientes del RESCATE II reperfundidos. Este bajo porcentaje se explica porque los laboratorios estaban disponibles mayoritariamente sólo en horario parcial y los días laborables. El traslado hospitalario de los pacientes con IAM para realizar ICP primario se ha asociado en algunos registros a aumentos del tiempo puertabalón, retrasos en la reperfusión y aumento de la mortalidad intrahospitalaria31, lo que disminuye la probabilidad de lograr el tiempo objetivo recomendado en las guías de práctica clínica32. Sería conveniente la realización de futuros estudios con análisis multinivel para evaluar los aspectos cualitativos, como la disponibilidad de hemodinámica en el mismo centro, en el tratamiento del IAM y su relación con la mortalidad.
A pesar de utilizarse los mismos criterios diagnósticos en ambos periodos, en el RESCATE II se observa un incremento significativo de los infartos no Q. Esto se ha observado en otros registros33 y parece estar relacionado no sólo con una reperfusión precoz (fibrinolisis o ICP primario), sino con el uso generalizado de aspirina.
En nuestro estudio, se ha observado mayor prevalencia de hipertensión y dislipemia, aunque esta situación podría estar en relación con un mejor conocimiento de los factores de riesgo en la población general34.
Entre los pacientes que sobreviven a la fase aguda, se observa una mejoría en el pronóstico a 6 meses, con menor mortalidad y menos reingresos por angina, insuficiencia cardiaca y arritmias ventriculares. La mayor tasa de reperfusión probablemente sea uno de los principales factores para prevenir la pérdida de masa miocárdica, y ello podría explicar la disminución en los reingresos por insuficiencia cardiaca en los pacientes del RESCATE II. El uso generalizado de los IECA y los bloqueadores beta también podría explicarlo35,36.
La principal característica de este estudio se basa en el reclutamiento consecutivo de todos los pacientes con un primer IAM en los mismos cuatro hospitales, lo que garantiza su representatividad y la validez externa de los resultados. Además, se ha seguido los mismos metodología y protocolo diagnóstico en dos periodos diferentes, durante los cuales el manejo clínico de los pacientes con mayor realización de procedimientos invasivos y probablemente con mejoras en el tratamiento médico.
Las limitaciones incluyen el mencionado cambio en la definición de IAM entre ambos periodos, aunque se han aplicado los mismos criterios diagnósticos clásicos para garantizar la adecuada comparación de los resultados. No se dispone del tratamiento médico de todos los pacientes en ambos periodos para analizar si las diferencias en mortalidad pueden estar relacionadas con la mayor utilización de fármacos de demostrada eficacia.
CONCLUSIONES
El pronóstico intrahospitalario y a los 6 meses de los pacientes con un primer IAM en España ha mejorado en la última década. Esta mejora en el pronóstico no se explica por cambios en las características clínicas y en la gravedad de los pacientes con IAM. El incremento en la utilización de las terapias de reperfusión, el manejo más invasivo en los pacientes con IAM (mayores tasas de revascularización percutánea y quirúrgica) y probablemente las mejoras en el tratamiento médico realizado pueden explicar el descenso en la mortalidad intrahospitalaria y el mejor pronóstico a medio plazo de los pacientes con un primer IAM.
ABREVIATURAS
IAM: infarto agudo de miocardio.
IAMCEST: infarto agudo de miocardio con elevación del segmento ST.
ICP: intervencionismo coronario percutáneo.
Full English text available from: www.revespcardiol.org
Este trabajo ha sido financiado parcialmente por una beca no condicionada del laboratorio Sanofi-Aventis.
Este proyecto ha sido subvencionado por una beca del Instituto de Salud Carlos III (Red HERACLES RD06/0009 y CIBERESP).
Correspondencia: Dr. C. García-García.
Servicio de Cardiologia. Hospital del Mar. Pg. Marítim, 25. 08003 Barcelona.
España. Correo electrónico: CGarciaG@imas.imim.es
Recibido el 3 de diciembre de 2009.
Aceptado para su publicación el 14 de abril de 2010.