Palabras clave
EPIDEMIOLOGIA
La enfermedad arterial periférica (EAP) afecta a un 15-20% de los sujetos mayores de 70 años1-3, si bien es probable que su prevalencia sea aún mayor si analizamos a los sujetos asintomáticos. La prueba diagnóstica realizada en mayor medida para analizar a la población asintomática es el índice tobillo-brazo (ITB). En sujetos sintomáticos, el ITB < 0,9 tiene una sensibilidad > 95% y una especificidad próxima al 100% en comparación con la arteriografía4. Cuando se compara a enfermos con EAP con controles de igual edad, la incidencia de mortalidad cardiovascular es del 0,5% en controles y del 2,5% en los pacientes con EAP. Además, en los pacientes con enfermedad coronaria conocida, la presencia de EAP eleva el riesgo de muerte un 25% con respecto a los controles. Por todo esto es importante la búsqueda de la EAP incluso en pacientes asintomáticos, para controlar precozmente los factores de riesgo y reducir la mortalidad4.
FACTORES DE RIESGO CARDIOVASCULAR Y ENFERMEDAD ARTERIAL PERIFÉRICA
Los denominados factores de riesgo mayores son los que han sido determinados a partir de grandes estudios epidemiológicos y son concordantes con los factores de riesgo para enfermedad cerebrovascular y cardiopatía isquémica. Algunos estudios han confirmado que los factores de riesgo mayores (diabetes, hipertensión, tabaquismo e hiperlipemia) están implicados en un 80-90% de las enfermedades cardiovasculares5,6.
Sexo
La prevalencia de la EAP, tanto sintomática como asintomática, es mayor en varones que en mujeres, sobre todo en la población más joven, ya que en edades muy avanzadas prácticamente no se alcanzan diferencias entre ambos grupos. Además, la prevalencia en los varones es mayor en los grados de afectación más severa (isquemia crítica).
Edad
Es el principal marcador de riesgo de EAP. Se estima que la prevalencia de claudicación intermitente en el grupo de 60-65 años es del 35%. Sin embargo, en la población 10 años mayor (70-75 años), la prevalencia se incrementa hasta alcanzar un 70%.
Tabaco
En algunos estudios4 se ha encontrado una asociación más fuerte entre el abuso de tabaco y la EAP que entre el abuso de tabaco y la cardiopatía isquémica. Además, los fumadores más severos no sólo tienen un mayor riesgo de EAP, sino que presentan las formas más graves que ocasionan isquemia crítica7-9. El abandono del tabaco se ha acompañado de una reducción en el riesgo de EAP10 y se ha comprobado que, aunque el riesgo de experimentar EAP en ex fumadores es 7 veces mayor que en no fumadores, en los fumadores activos es 16 veces más elevado11. Por otra parte, la permeabilidad tanto de los injertos de derivación aortocoronaria venosos como de los protésicos se reduce en pacientes fumadores. La tasa de amputaciones y la mortalidad también son mayores en sujetos fumadores7.
Diabetes
La diabetes es un factor de riesgo no sólo cualitativo, sino cuantitativo, ya que por cada aumento del 1% de la hemoglobina glucosilada se produce un incremento del 25% en el riesgo de EAP12. La afectación de vasos distales de las extremidades es típica y, junto con la microangiopatía y la neuropatía, que implican una mala respuesta a la infección y un trastorno específico de la cicatrización, condicionan un riesgo de amputación hasta 10 veces superior al de los pacientes no diabéticos. Cabe destacar que en los pacientes diabéticos pueden obtenerse valores anormalmente altos de presión en el tobillo y, por tanto, falsos negativos en la valoración del ITB.
Hipertensión
Su importancia como factor de riesgo es inferior a la diabetes o el tabaquismo. No obstante, se considera que el riesgo de EAP es el doble en los pacientes hipertensos que en los controles.
Dislipemia
En varios estudios epidemiológicos se ha demostrado que la elevación del colesterol total y el colesterol unido a lipoproteínas de baja densidad (cLDL) y el descenso del colesterol unido a lipoproteínas de alta densidad (cHDL) se asocian con una mayor mortalidad cardiovascular. Factores de riesgo independientes para el desarrollo de EAP son el colesterol total, el cLDL, los triglicéridos y la lipoproteína (a). En el estudio de Framingham se comprobó que el cociente colesterol total/cHDL fue el mejor predictor de EAP. Se ha comprobado que el tratamiento de la hiperlipemia reduce la progresión de la EAP y el desarrollo de isquemia crítica.
Hiperhomocisteinemia
Las alteraciones en el metabolismo de la homocisteína constituyen un importante riesgo de arterosclerosis y, en especial, de EAP13. Hasta un 30% de los pacientes jóvenes con EAP presenta hiperhomocisteinemia. El mecanismo de acción podría ser doble: por una parte, promover la oxidación del cLDL y, por otra, inhibir la síntesis de óxido nítrico.
Marcadores inflamatorios
Los valores de proteína C reactiva (PCR) en los pacientes con EAP establecida se han mostrado como un marcador de riesgo de futuros eventos cardiovasculares. El riesgo de infarto de miocardio durante el seguimiento de los pacientes con EAP avanzada susceptibles de tratamiento quirúrgico parece estar condicionado por los valores elevados de PCR prequirúrgicos, con independencia de la presencia de los factores clásicamente considerados de riesgo cardiovascular o del antecedente clínico de cardiopatía isquémica14. Los valores de fibrinógeno y las alteraciones en las propiedades hemorreológicas de la sangre también se han asociado con una mayor prevalencia de arteriopatía periférica. Algunos estudios han mostrado que las concentraciones elevadas de fibrinógeno condicionan una alteración de la microcirculación que se asocia con una clínica más acusada de claudicación intermitente.
Fisiopatología
Se entiende como insuficiencia arterial periférica al conjunto de cuadros sindrómicos, agudos o crónicos, generalmente derivados de la presencia de una enfermedad arterial oclusiva, que condiciona un insuficiente flujo sanguíneo a las extremidades. En la gran mayoría de las ocasiones, el proceso patológico subyacente es la enfermedad arteriosclerótica, y afecta preferentemente a la vascularización de las extremidades inferiores, por lo que nos referiremos a esta localización.
Desde el punto de vista fisiopatológico, la isquemia de los miembros inferiores puede clasificarse en funcional y crítica. La isquemia funcional ocurre cuando el flujo sanguíneo es normal en reposo pero insuficiente durante el ejercicio, manifestándose clínicamente como claudicación intermitente. La isquemia crítica se produce cuando la reducción del flujo sanguíneo ocasiona un déficit de perfusión en reposo y se define por la presencia de dolor en reposo o lesiones tróficas en la extremidad. En estas circunstancias, el diagnóstico preciso es fundamental, ya que hay un claro riesgo de pérdida de extremidad si no se restablece un flujo sanguíneo adecuado, mediante cirugía o tratamiento endovascular. Diferenciar ambos conceptos es importante para establecer la indicación terapéutica y el pronóstico de los pacientes con EAP.
El grado de afectación clínica dependerá de dos factores: la evolución cronológica del proceso (agudo o crónico) y la localización y la extensión de la enfermedad (afectación de uno o varios sectores).
Evolución cronológica
El mecanismo fisopatológico por el que se desarrolla la insuficiencia arterial se basa en la presencia de estenosis arteriales que progresan en su historia natural hasta provocar una oclusión arterial completa. Ello se traduce en un mayor o menor grado de desarrollo de las vías colaterales de suplencia. Cuando el desajuste entre las necesidades de los tejidos periféricos y el aporte de sangre se produce de manera más o menos abrupta (placa de alto riesgo), estaremos ante un cuadro de isquemia aguda de origen trombótico. Se han podido detectar diferencias en el comportamiento de la placa ateromatosa en relación con la localización anatómica. Las placas de alto riesgo de las arterias de las extremidades inferiores son muy estenóticas y fibrosas15. Dicha estenosis, asociada con un estado de hipercoagulabilidad, contribuye de manera decisiva al desarrollo de eventos agudos. Este tipo de placas contrasta claramente con las lesiones presentes en las arterias coronarias, que con frecuencia están compuestas por un gran núcleo lipídico extracelular y un gran número de células espumosas, recubierto por una fina cubierta fibrosa susceptible de rotura16. En esta situación, la vulnerabilidad de la placa en los puntos más frágiles (mayor número de células espumosas y capa fibrosa más delgada) es la causa de los eventos agudos.
Cuando se produce la rotura de la placa, tiene lugar una trombosis que oblitera la luz vascular, desencadenando los cuadros agudos. Debido a que, con frecuencia, antes de la rotura de la placa se ha neoformado circulación colateral, la clínica de la isquemia aguda es mejor tolerada que la que acontece cuando el cuadro de base de la isquemia aguda es de origen embólico.
Extensión de la enfermedad
La manifestación clínica de la EAP dependerá de manera decisiva del número de territorios afectados. Es frecuente que los sujetos con una vida sedentaria y afectación arterial en una única zona estén asintomáticos u oligosintomáticos. El lado contrario del espectro estaría formado por los individuos que presentan una enfermedad en varias localizaciones, en los que es frecuente la isquemia crítica.
Correlación fisiopatológica-evolución de la enfermedad
En la mayoría de las ocasiones, la evolución clínica de la EAP es bastante estable debido al desarrollo de circulación colateral, a la adaptación metabólica de las masas musculares implicadas y al uso, muchas veces inconsciente, de grupos musculares no isquémicos. Se estima que sólo un 25% de los pacientes con claudicación experimentará un empeoramiento y evolucionará hacia la isquemia crítica, lo que suele ocurrir con más frecuencia después del primer año de diagnóstico17. Si se excluye a los pacientes diabéticos, aún es menos frecuente que la EAP condicione la pérdida de la extremidad. En el estudio de Framingham18 se encontró que menos de un 2% de los pacientes con EAP requirieron una amputación mayor. En pacientes con claudicación, el mejor predictor de progresión de enfermedad es el ITB. Los pacientes con un ITB < 0,5 tienen un riesgo dos veces superior de precisar una cirugía de revascularización o una amputación mayor, frente a los pacientes con ITB > 0,5. La presión arterial sistólica (PAS) medida en el tobillo también es un factor predictivo de progresión de la enfermedad que es mayor para los pacientes con valores < 50 mmHg. Sin embargo, hay que reseñar que los pacientes con diabetes, por su elevada prevalencia de calcificación en los vasos distales, pueden presentar valores de PAS anormalmente elevados en la zona maleolar, con índices incluso superiores a la unidad en presencia de EAP, por lo que estos dos parámetros tienen una validez limitada en la evalución no invasiva.
Probablemente, uno de los aspectos más importantes en la valoración de los pacientes con EAP sea la identificación de los casos con un mayor riesgo de evolucionar a isquemia crítica y, por lo tanto, de perder la extremidad. En este sentido, es preciso remarcar que la presencia de varios factores de riesgo cardiovascular actúa de forma sinérgica, multiplicando el riesgo de pérdida de extremidad19. Cuando se analizan de forma individual se ha podido comprobar que la diabetes mellitus multiplica por 4 el riesgo de isquemia crítica, el tabaquismo lo hace por 3 y un ITB < 0,5 lo incrementa en 2,5 veces. Por ello, es de la mayor importancia realizar un diagnóstico lo más precoz posible de la arteriopatía para iniciar una terapia de modificación de los factores de riesgo y, así, reducir el riesgo de progresión de la enfermedad.
ENFERMEDAD VASCULAR COEXISTENTE CON LA ENFERMEDAD ARTERIAL PERIFÉRICA
La práctica clínica demuestra la afectación multisistémica de la enfermedad vascular y es frecuente comprobar la presencia de una enfermedad coronaria o cerebrovascular en los pacientes con enfermedad vascular. Diferentes estudios epidemiológicos han mostrado que hasta un 50% de los pacientes con EAP presenta síntomas de enfermedad cerebrovascular o cardiológica4. En el estudio PARTNERS20, del total de pacientes en los que se realizó el cribado de enfermedad vascular, sólo un 13% presentaba una EAP aislada, sin otra manifestación de enfermedad cardiovascular. En el 32% de los pacientes coexistía bien enfermedad coronaria, bien enfermedad cerebrovascular, y un 24% tenía afectación de los 3 territorios. Por otro lado, la principal causa de muerte tardía en los pacientes con EAP es la cardiopatía isquémica (hasta un 50% de las muertes en pacientes con EAP). A la inversa, la prevalencia de EAP en los pacientes diagnosticados de enfermedad coronaria llega a ser del 30%4. En este grupo de pacientes, la mortalidad es 2,5 veces superior que la del grupo sin síntomas clínicos de EAP.
La asociación entre EAP e isquemia cerebrovascular no es tan prevalente como ocurre con la enfermedad coronaria. En algunos estudios en los que se analiza la presencia de estenosis carotídeas mediante estudio con eco-Doppler en los pacientes con EAP se ha mostrado una prevalencia de lesiones en esta localización de hasta el 50%. Sin embargo, sólo un 5% de los pacientes con EAP presentará un evento neurológico.
Por último, desde el punto de vista epidemiológico, es muy interesante la relación existente entre la afectación del ITB y la presencia de enfermedad vascular en otros territorios. Las variaciones en el ITB se han correlacionado con la gravedad y la extensión de la enfermedad coronaria, así como con el índice íntima-media carotídeo. En estudios poblacionales se ha mostrado que por cada descenso de 0,1 en el ITB se produce una elevación del 10% en el riesgo de presentar un evento vascular mayor21.
CLINICA Y EXPLORACION BASICA
La sintomatología de los pacientes con insuficiencia arterial de las extremidades provocada por arteriopatía crónica se estratifica según la clasificación de Leriche-Fontaine (tabla 1). Esta clasificación agrupa a los pacientes que representan una insuficiencia arterial progresiva, en 4 estadios, y tiene valor pronóstico, por lo que es muy útil para la indicación de tratamiento.
El estadio I se caracteriza por la ausencia de síntomas. Incluye a los pacientes con enfermedad arterial pero sin repercusión clínica. Esto no debe asociarse con el hecho de una evolución benigna de la enfermedad. Es evidente que los pacientes con una lesi&oac ute;n arterial oclusiva extensa en los miembros inferiores, con un hábito sedentario o incapacitados por una enfermedad osteoarticular o neurológica, no presentarán clínica de insuficiencia arterial. En estas situaciones, los pacientes pueden pasar a presentar una isquemia crítica, desde un estadio asintomático.
El estadio II se caracteriza por la presencia de claudicación intermitente. A su vez se divide en dos grupos. El estadio IIa incluye a los pacientes con claudicación no invalidante o a distancias largas. El estadio IIb se refiere a los pacientes con claudicaciones corta o invalidante para las actividades habituales.
La claudicación intermitente típica de los pacientes con EAP se define como la aparición de dolor en masas musculares provocado por la deambulación y que cede inmediatamente tras cesar el ejercicio. Debe reseñarse que el dolor se presenta siempre en los mismos grupos musculares y tras recorrer una distancia similar, siempre que se mantenga la misma pendiente y velocidad de la marcha.
Una gran cantidad de pacientes refiere una sintomatología dolorosa en las extremidades en relación con la deambulación, pero no con la presencia de enfermedad arterial. Muchos de ellos tienen enfermedad muscular, osteoarticular o neurológica, y en ocasiones alguna de ellas coexiste con una enfermedad arterial obstructiva. En estas situaciones es de la mayor importancia establecer un correcto diagnóstico diferencial, que inicialmente será clínico y con posterioridad se confirmará con estudios no invasivos. En este sentido, la clínica de estos pacientes suele referirse a dolores articulares, en relación con el ejercicio, pero también durante la movilización pasiva de la extremidad. Cuando los síntomas se refieren a dolores musculares, éstos no suelen presentarse de forma sistemática en la misma localización, y en muchas ocasiones no se localizan en grupos musculares implicados en la marcha (glúteos, cuádriceps y gemelos). En estas claudicaciones no vasculares, el perímetro de marcha es muy variable incluso a lo largo del día. Por otro lado, el dolor no cede simplemente al detener la marcha, sino que el paciente precisa sentarse, acostarse o adoptar posturas especiales, y la sintomatología desaparece habitualmente tras un período de reposo mucho más largo que en la claudicación vascular.
El grupo muscular afectado durante la marcha tiene utilidad para conocer la localización de la lesión oclusiva. Aunque la mayoría de los pacientes referirá claudicación gemelar, la presencia de claudicación en las masas musculares glúteas o del muslo puede indicar la presencia de una enfermedad en el eje iliaco. La claudicación por enfermedad femoropoplítea se localiza de manera característica en las masas gemelares, y las oclusiones infrapoplíteas pueden manifestarse únicamente como claudicación en la planta del pie (tabla 2).
El estadio III constituye una fase de isquemia más avanzada y se caracteriza por presentar sintomatología en reposo. El síntoma predominante suele ser el dolor, aunque es frecuente que el paciente refiera parestesias e hipoestesia, habitualmente en el antepié y en los dedos del pie. Las parestesias en reposo pueden ser indistinguibles de las debidas a neuropatía diabética, si bien en este último caso suelen ser bilaterales, simétricas y con distribución «en calcetín». Una característica de este dolor es que mejora en reposo cuando el paciente coloca la extremidad en declive, por lo que muchos sacan la pierna de la cama o duermen en un sillón. Ésta es la causa de la aparición de edema distal en la extremidad debido al declive continuado. En el estadio III el paciente suele tener la extremidad fría y con un grado variable de palidez. Sin embargo, algunos pacientes con isquemia más intensa presentan una eritrosis del pie con el declive debido a vasodilatación cutánea extrema que se ha denominado lobster foot.
El estadio IV se caracteriza por la presencia de lesiones tróficas y es debido a la reducción crítica de la presión de perfusión distal, inadecuada para mantener el trofismo de los tejidos. Estas lesiones se localizan en las zonas más distales de la extremidad, habitualmente los dedos, aunque en ocasiones pueden presentarse en el maléolo o el talón. Suelen ser muy dolorosas, salvo en los pacientes diabéticos si hay una neuropatía asociada, y muy susceptibles a la infección.
La exploración básica del sistema arterial se basa en la valoración de la presencia de pulsos, que en la extremidad inferior incluirá la búsqueda en las arterias femoral, poplítea, pedia y tibial posterior. En caso de enfermedad oclusiva aortoiliaca, será evidente una disminución de todos los pulsos en la extremidad o una ausencia completa de éstos. En el caso de una enfermedad femoropoplítea, el pulso femoral estará presente, pero estará ausente en las arterias poplíteas y distales. La auscultación del abdomen identificará la presencia de soplos, que serán indicativos de enfermedad en la aorta o las arterias iliacas. La auscultación de la región inguinal puede poner de manifiesto la existencia de lesiones en la iliaca externa o la bifurcación femoral. También es importante la evaluación de la temperatura, la coloración y el trofismo del pie. En los pacientes con claudicación no suele apreciarse una disminución en la temperatura o el relleno capilar. Sin embargo, la disminución de la temperatura y la palidez, con o sin cianosis o eritrosis de declive, son habituales en los pacientes con isquemia crítica. Por último, no debe olvidarse la exploración clínica de los miembros superiores y la auscultación cervical por la gran prevalencia de lesiones carotídeas o de troncos supraaórticos, que en la mayoría de las ocasiones serán subclínicas.
Actitud diagnóstica ante el paciente con enfermedad arterial periférica
Tras la evaluación inicial clínica y exploratoria, los pacientes con sospecha de presentar una enfermedad arterial oclusiva deben ser estudiados en un laboratorio de exploración vascular no invasiva. Esta evaluación permitirá cuantificar el grado de afectación funcional y la localización topográfica de las lesiones oclusivas. El estudio básico consiste en el registro de presiones segmentarias en la extremidad (muslo alto, muslo bajo, pantorrilla y tobillo) mediante un equipo Doppler que permite detectar flujos en las arterias maleolares (tibial anterior, tibial posterior y peronea). La comparación entre la presión sistólica obtenida en la arteria braquial con la obtenida en los diferentes segmentos de la extremidad inferior permite determinar la localización de la lesión y ofrece información sobre la intensidad de la afectación hemodinámica.
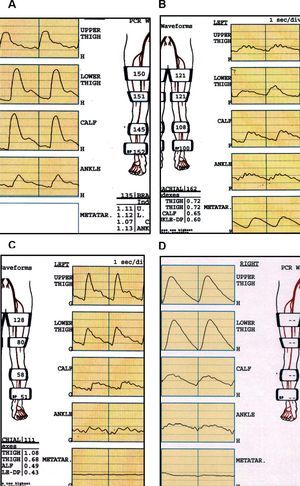
El registro de las ondas de volumen del pulso a lo largo de la extremidad mediante pletismografía es especialmente útil en pacientes en los que la calcificación arterial impide un registro fiable de las presiones sistólicas. El registro transmetatarsiano o digital aporta una importante información sobre el estado de la vascularización en esta zona, que difícilmente puede conseguirse con otros métodos (fig. 1).
Fig. 1. Estudio de presiones segmentarias y onda de volumen según el sector afectado. A: estudio normal: ondas volumen de pulso (PVR) con onda dícrota. Índices segmentarios > 1 en todas las localizaciones. B: oclusión iliaca: aplanamiento de PVR e índices < 1 desde muslo proximal. C: oclusión femoropoplítea: PVR e índices en muslo proximal normales. Aplanamiento distal de PVR con índice < 1 en tobillo. D: calcificación intensa: no se colapsan los vasos pese a que las presiones en el manguito son muy altas (índice tobillo-brazo falsamente elevado). PVR muy patológicos, planos en los transmetatarsianos.
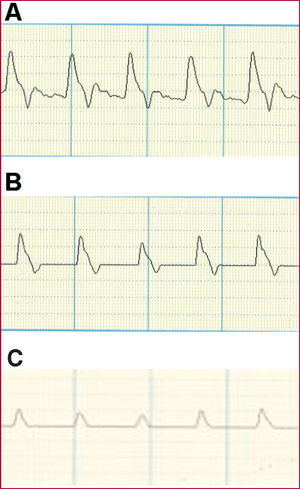
Por último, el registro de la onda velocimétrica obtenida mediante Doppler también puede ofrecer información muy útil mediante la valoración de las modificaciones en los diferentes componentes de la onda velocimétrica arterial (fig. 2).
Fig. 2. Onda velocimétrica Doppler. A: estudio normal. Onda sistólica prominente con dicrotismo en la onda de descenso. B: estudio levemente patológico. Ausencia o disminución del dicrotismo en la onda de descenso. C: estudio muy patológico. Aplanamiento de la onda sistólica.
Algunos pacientes pueden presentar un cuadro de claudicación típica a media-larga distancia, con una exploración y un ITB dentro de la normalidad. En estos casos es conveniente realizar una claudicometría, que consiste en la determinación del ITB tras caminar en una cinta sin fin. La respuesta fisiológica normal consiste en la elevación de la presión en el tobillo en respuesta al ejercicio. Cuando hay una lesión oclusiva que no es significativa en reposo, ésta se pone de manifiesto con una disminución del ITB con el ejercicio. De esta forma puede reproducirse de forma objetiva la sintomatología del paciente y cuantificarse la distancia de claudicación. En el caso de claudicación de origen no vascular, no se producirá la disminución en el ITB y, por tanto, podrán orientarse adecuadamente las exploraciones que se deben realizar.
Las técnicas de imagen están indicadas si se contempla una reparación quirúrgica o endovascular en el caso de identificarse una lesión apropiada. La situación clínica (claudicación corta o progresiva, dolor en reposo o lesiones tróficas) será el principal factor que se debe valorar para indicar una posible intervención. La angiografía sigue siendo la exploración de referencia, pero conlleva algunos riesgos, como las reacciones intensas al contraste yodado, la posibilidad de deterioro de la función renal y otras complicaciones locales, como disección, ateroembolia o problemas relacionados con el lugar de acceso (hemorragia, seudoaneurisma o fístula arteriovenosa).
La eco-Doppler es una técnica menos costosa y más segura que, en manos expertas, puede ofrecer con buena fiabilidad las características anatómicas principales para realizar una revascularización. Sus principales limitaciones radican en que es excesivamente dependiente del explorador, en una baja fiabilidad en la valoración de los vasos infrapoplíteos y en el tiempo necesario para realizar una exploración completa.
Tanto la angiotomografía computarizada multicorte como la angiorresonancia se están utilizando cada vez con mayor frecuencia para el diagnóstico y el planteamiento quirúrgico. La angiorresonancia permite obtener de una forma segura imágenes tridimensionales de todo el abdomen, la pelvis y las extremidades inferiores en una única exploración. Su utilidad está limitada por la presencia de desfibriladores, implantes cocleares, endoprótesis intracerebrales, etc., así como en los pacientes con claustrofobia. La exploración no resulta afectada por la presencia de calcio parietal ni por las endoprótesis de nitinol, aunque las endoprótesis de acero inoxidable pueden provocar artefactos.
La tomografía computarizada multicorte puede también ofrecer excelentes imágenes tridimensionales e informar sobre las características de la placa, y todo ello con una exploración muy rápida. Sin embargo, se precisan dosis significativas de contraste yodado, puede afectarse por la presencia de calcio y el paciente es expuesto a radiación.
Tratamiento médico de la enfermedad arterial periférica
El tratamiento médico de los pacientes con arteriopatía periférica tiene un doble objetivo. Por un lado, mejorar la situación funcional de la extremidad, y por otro, prevenir los eventos secundarios a la distribución polifocal de la enfermedad. Es conocido que los pacientes con EAP sintomática tienen un pronóstico a largo plazo muy negativo, con un aumento de la mortalidad al cabo de 10 años 15 veces superior al de los pacientes sin EAP22. Por ello, deben eliminarse los factores de riesgo como primera indicación terapéutica. En los pacientes fumadores, la deshabituación probablemente sea un factor más eficaz que cualquier tratamiento farmacológico para reducir la morbilidad y la mortalidad cardiovascular tardía23,24. Además, se ha demostrado que la claudicación intermitente puede mejorar mediante la instauración de programas de ejercicio físico supervisado. Estos programas también tienen efecto en los índices de calidad de vida, los factores de riesgo, la función endotelial y los marcadores hemorreológicos25.
Los fármacos empleados en la EAP pueden dirigirse al tratamiento específico de la claudicación, en un intento de conseguir un aumento en el perímetro de marcha, o a la prevención secundaria de eventos cardiovasculares, consiguiendo así un mejor pronóstico vital de estos pacientes.
Prevención secundaria de eventos cardiovasculares
Ácido acetilsalicílico. En una revisión de la Antithrombotic Trialists Callaboration26 realizada a partir de 42 ensayos clínicos, el uso de un tratamiento antiagregante (fundamentalmente ácido acetilsalicílico) proporcionó una reducción del 23% en la variable final combinada muerte cardiovascular, IAM o ictus. En este estudio y otros similares27,28 se ha comprobado que la mejor dosis terapéutica con el menor perfil de riesgo digestivo es la de 75-100 mg/día. El ácido acetilsalicílico, por tanto, debería emplearse en todos los pacientes con EAP con el fin de reducir la mortalidad cardiovascular. Hay que destacar que el ácido acetilsalicílico no ha demostrado mejorar la distancia de claudicación o los síntomas de la EAP (tabla 3).
Fármacos tienopiridínicos. El clopidogrel es un fármaco antiagregante que ha demostrado ser más potente que la aspirina en la reducción de los eventos secundarios cardiovasculares. En el estudio CAPRIE29 se demostró que el grupo en el que más eficaz era el clopidogrel en la reducción de los eventos secundarios mayores (ictus, IAM, muerte) fue el grupo de los pacientes con EAP. Mientras que en el global de la serie la reducción global de eventos secundarios fue del 8,7%, en los pacientes con EAP fue 3 veces superior (23,8%). La combinación de clopidogrel con ácido acetilsalicílico podría ser superior a la monoterapia sola. Mientras que tal asociación ha sido contrastada en pacientes con enfermedad coronaria, no ha sido así en pacientes con EAP. Como ocurre con el ácido acetilsalicílico, no hay pruebas científicas de que el clopidogrel mejore los síntomas de la claudicación intermitente.
Estatinas. En el ensayo Heart Protection Study30 se comparó el placebo con la simvastatina y se comprobó que en el grupo de pacientes que recibieron placebo el mayor número de eventos secundarios mayores se produjo en el grupo de EAP. Asimismo, estos pacientes fueron los que más se beneficiaron del tratamiento con simvastatina (reducción relativa del riesgo del 24%). Además, se observó que el beneficio fue el mismo en los pacientes que basalmente presentaron un cLDL < 100 mg/dl que en los que tenían unas cifras mayores. La mayor evidencia del efecto beneficioso de las estatinas en la EAP se obtiene con los fármacos más potentes (simvastatina y atorvastatina). La dosis debe ser la suficiente para conseguir unos valores de cLDL < 100 mg/dl o en los pacientes de más alto riesgo (diabetes, tabaquismo activo, síndrome coronario agudo), < 70 mg/dl. El control de la toxicidad por estatinas debe incluir la determinación de creatincinasa y las transaminasas.
Inhibidores de la enzima de conversión de la angiotensina. En el ensayo clínico HOPE31 se observó que los pacientes con EAP que fueron asignados de forma aleatoria a recibir ramipril presentaron una reducción del 25% en el número de eventos cardiovasculares mayores. Además, los pacientes con EAP incluidos en este estudio presentaban unas cifras medias de presión arterial de 143/79 mmHg, lo que significa que los inhibidores de la enzima de conversión de la angiotensina (IECA) podrían ser beneficiosos incluso en pacientes normotensos.
Tratamiento específico de la claudicación intermitente
Pentoxifilina. Fue el primer fármaco aprobado de manera específica para la claudicación intermitente. El mecanismo de acción se basa fundamentalmente en aumentar la deformidad de los hematíes, aunque también reduce la viscosidad sanguínea, inhibe la agregación plaquetaria y reduce los valores de fibrinógeno. Sin embargo, el beneficio real de este fármaco es controvertido y ha sido cuestionado en diferentes estudios32-33. Algunos autores han descrito34 un beneficio tan sólo en la fase inicial del tratamiento, no modificándose la distancia de claudicación transcurridas 12 semanas de tratamiento. En 2 metaanálisis se ha confirmado la discordancia de resultados y se ha concluido que el beneficio de la pentoxifilina en la claudicación intermitente es realmente pequeño35,36.
Cilostazol (no comercializado en España). Se trata de un inhibidor de la fosfodiesterasa que aumenta las concentraciones de AMPc en el interior de plaquetas y células sanguíneas, inhibiendo la agregación plaquetaria. También se ha descrito un aumento del cHDL y un descenso de los triglicéridos. En numerosos ensayos clínicos se ha demostrado el beneficio de este fármaco37,38, ya que aumenta la distancia de claudicación hasta un 100%. En estos estudios, los pacientes que tomaron cilostazol mostraron un incremento de la distancia de claudicación de 140 m frente a los pacientes tratados con placebo. Pentoxifilina y cilostazol son actualmente los únicos 2 fármacos autorizados por la Food and Drug Administration específicamente para la claudicación intermitente.
Estatinas. Algunos ensayos aleatorizados han mostrado que los pacientes que están recibiendo estatinas presentan una mejoría en la distancia de claudicación39,40.
Tratamiento específico de la isquemia crítica
Prostanoides. Los prostanoides PGE1 y PGI2 se emplean por vía parenteral. Su mecanismo de acción se basa en la inhibición de la agregación plaquetaria y de la activación leucocitaria, con un efecto vasodilatador importante. En un metaanálisis4 reciente se ha demostrado que los pacientes que recibían el tratamiento presentaban una mayor supervivencia y una tasa más elevada de salvación de extremidad. Sin embargo, otros estudios recientes no han demostrado que estos fármacos reduzcan el riesgo de amputación4.
Otros. El uso de anticoagulantes, oxígeno hiperbárico, estimulación espinal, etc., han sido otras alternativas empleadas en la isquemia crítica. Sin embargo, el beneficio de estas medidas ha sido marginal4.
Tratamiento quirúrgico de la enfermedad arterial periférica
Indicaciones de cirugía
La indicación de tratamiento quirúrgico (convencional o endovascular) de la EAP dependerá sobre todo de la valoración conjunta de dos aspectos fundamentales, como la situación clínica del paciente y el territorio vascular que precisa reconstrucción (tabla 4).
La indicación más clara de revascularización la constituye el paciente con estadios avanzados de isquemia (III y IV), debido al elevado riesgo de pérdida de extremidad que conllevan estas situaciones. En estos casos, independientemente del territorio afectado, se debe realizar algún tipo de reparación quirúrgica. Debe recordarse que en los pacientes con lesiones tróficas, la afectación multisegmentaria suele ser la norma. No es infrecuente que estos pacientes muestren enfermedad oclusiva combinada del sector aortoiliaco y femoropoplíteo, o bien enfermedad femoropoplítea e infrapoplítea simultáneamente. En esta situación, en la que se pretende obtener la cicatrización de las lesiones, la reparación debe ir encaminada a obtener la mayor cantidad de flujo directo al pie, lo cual en algunas ocasiones requiere más de una intervención.
Sin embargo, en pacientes con claudicación intermitente, la actitud dependerá en gran parte del territorio que precise reconstrucción. Esto es debido a que los resultados de las intervenciones en términos de permeabilidad son diferentes según el sector reconstruido. Por ejemplo, en un paciente con claudicación intermitente por enfermedad oclusiva aortoiliaca puede contemplarse la reconstrucción de este sector de forma abierta o endovascular, con unas tasas de permeabilidad elevadas al cabo de 5 años. En el extremo opuesto del escenario estaría el paciente con enfermedad infrapoplítea en el que los resultados tardíos no hacen aconsejable una actitud intervencionista.
En la indicación de la intervención también se debe valorar la técnica quirúrgica que precise el paciente. Es conocido que las cirugías de derivación femoropoplíteas e infrapoplíteas muestran mejores permeabilidades cuando se utiliza la vena safena del paciente que cuando es preciso implantar un conducto protésico. Por ello es poco recomendable implantar una prótesis en el sector femoropoplíteo para tratar una claudicación intermitente.
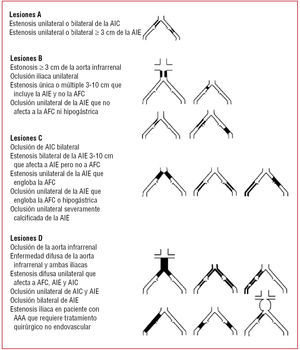
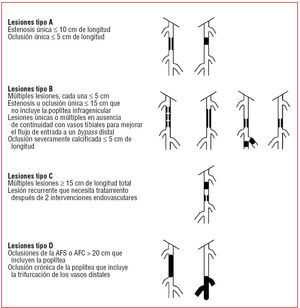
Con el desarrollo de las técnicas endovasculares, asistimos a una época en la que se debate su papel en la enfermedad arterial oclusiva. Un grupo de expertos ha elaborado un documento de recomendaciones de tratamiento conocido como TASC (Inter-Society Consensus for the Management of Peripheral Arterial Disease) cuya primera edición se publicó en el año 2000 y de la cual se ha anunciado una revisión en 20074. En este documento se hacen múltiples recomendaciones sobre el tratamiento de los pacientes con enfermedad arterial periférica y se establecen 4 categorías (A, B, C y D) según la morfología y la extensión de la enfermedad (figs. 3 y 4). Aunque un análisis detallado de las recomendaciones sobrepasa los objetivos de esta monografía, podemos resumir que para las lesiones más sencillas (categoría A) se recomienda la cirugía endovascular, y para las más avanzadas (categoría D), la cirugía abierta es el tratamiento de elección. La indicación en las otras categorías dependerá de la valoración de las comorbilidades del paciente, las preferencias de éste una vez informado exhaustivamente, y de los resultados del equipo quirúrgico.
Fig. 3. Clasificación de lesiones iliacas (TASC II). AAA: aneurisma de aorta abdominal; AFC: arteria femoral común; AIC: arteria iliaca común; AIE: arteria iliaca externa.
Fig. 4. Clasificación de lesiones femoropoplíteas (TASC II). AFC: arteria femoral común; AFS: arteria femoral superficial.
Revascularización aortoiliaca (suprainguinal)
La enfermedad oclusiva suprainguinal tiene una distribución muy variable, desde la afectación por una estenosis segmentaria de un eje iliaco hasta la obstrucción completa de la aorta abdominal y de ambas iliacas. La extensión de la lesión y sus características dictarán la mejor opción de tratamiento.
Cirugía de revascularización. La afectación difusa, extensa se trata de forma óptima habitualmente mediante el implante de una prótesis aórtica unifemoral o bifemoral (figs. 5 y 6). Se trata de una técnica de efectos conocidos, bien sistematizada y que ofrece unos resultados en términos de permeabilidad superiores al 85 y el 80% al cabo de 5 y 10 años, con cifras de mortalidad operatoria inferiores al 5%4. Sin embargo, es una cirugía arterial mayor y precisa cuantificar el riesgo quirúrgico para seleccionar a los candidatos más adecuados. En aquellos pacientes de alto riesgo o con un abdomen hostil (múltiples reintervenciones, radioterapia previa, infección activa, etc.) la intervención se realiza mediante las técnicas denominadas «extraanatómicas», que permiten la revascularización de las extremidades por trayectos no anatómicos, y con una menor agresión. Los más utilizados son la cirugía de derivación axilounifemoral o bifemoral, y la femoro-femoral. Ambos tipos de cirugías de derivación se tunelizan por vía subcutánea, la primera por la región lateral del tórax y el abdomen, y la segunda por la región suprapúbica. Pueden realizarse con anestesia locorregional. Las cifras de permeabilidad de las cirugías de derivación extraanatómicas son inferiores, con oscilaciones entre el 40 y el 70% a los 5 años, según la indicación clínica4. Por esta razón, raras veces se indican en ausencia de isquemia crítica.
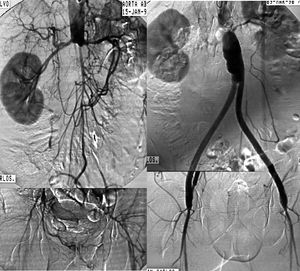
Fig. 5. Arteriografía que muestra una oclusión aortoiliaca extensa y el resultado tras la realización de una cirugía de derivación aortobifemoral.
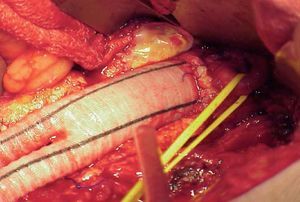
Fig. 6. Imagen de una prótesis de Dacron con anastomosis infrarrenal. Control de arteria renal izquierda con cinta elástica.
Angioplastia/endoprótesis. La angioplastia proporciona sus mejores resultados en lesiones cortas, preferentemente estenosis y no calcificadas en la arteria iliaca común. En estas situaciones, sus resultados a largo plazo son buenos, con cifras de permeabilidad del 70% a 5 años para los pacientes con claudicación41. Sin embargo, cuando se realizan en lesiones más largas, y en especial cuando se recanalizan oclusiones completas, la permeabilidad es claramente inferior. Las ventajas derivadas del implante de una endoprótesis primaria en las angioplastias iliacas han sido evaluadas en ensayos clínicos, con cifras de permeabilidad sólo ligeramente superiores para la endoprótesis sitemática frente a la angioplastia simple42-44. Es probable que la mejor actitud sea implantar una endoprótesis de forma selectiva en los pacientes en los que la angioplastia muestre un resultado inicial subóptimo (fig. 7).
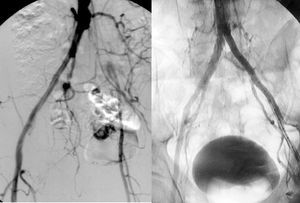
Fig. 7. Imagen arteriográfica de una oclusión de la arteria iliaca primitiva y estenosis de iliaca externa, solucionadas mediante la implantación de una endoprótesis recubierta.
Revascularización infrainguinal
Cuando analizamos las lesiones oclusivas de la femoral superficial se objetivan dos características determinantes para su reconstrucción. Por un lado, se trata de una enfermedad difusa, con oclusiones habitualmente largas, superiores a los 10-15 cm de longitud, en general calcificadas y en las que coexisten las zonas ocluidas con segmentos largos de arteria afectada por la enfermedad. Por otro lado, las lesiones más cortas ocasionan habitualmente una escasa afectación clínica, debido al importante papel de la femoral profunda como fuente de circulación colateral. Por ello no es frecuente que se presente una isquemia crítica ocasionada por una oclusión segmentaria de la femoral superficial si el resto de los vasos proximales o distales se mantienen libres de lesiones. Por último, la afectación aislada de alguno de los vasos infrapoplíteos (tibial anterior, posterior y peroneo) raras veces produce una clínica de insuficiencia arterial, y debe haber oclusiones o estenosis múltiples para amenazar la viabilidad de la extremidad.
Cirugía de revascularización. Es la técnica de elección en los pacientes con enfermedad extensa femoropoplítea y distal. Cuando la obstrucción de la femoral superficial se recanaliza en la poplítea y hay vasos distales permeables, se realizará una cirugía de derivación femoropoplítea y se efectuará la anastomosis distal en la zona supragenicular o infragenicular. De forma general puede resumirse que esta intervención puede realizarse con cifras de mortalidad postoperatoria inferiores al 5% y un éxito precoz superior al 90%. Las tasas de permeabilidad a los 5 años oscilan entre el 65 y el 80%, siempre que la derivación se realice con vena safena. Los resultados son al menos un 15-20% inferiores cuando se utiliza una prótesis. Otros factores que influyen en la tasa de permeabilidad son el estado del lecho distal, la zona de la anastomosis distal (supragenicular o infragenicular) y la indicación para la intervención (isquemia crítica frente a claudicación).
Cuando la obstrucción se extiende a la poplítea infragenicular y los vasos distales, la revascularización se realiza mediante una cirugía de derivación cuya anastomosis distal se efectúa en el vaso distal en mejor estado que asegure la perfusión directa al pie (fig. 8). En este caso nos referimos a una cirugía de revascularización femorodistal, politeodistal o tibiotibial, según la localización de la anastomosis proximal. En general, estas derivaciones ofrecen tasas de permeabilidad similares a las obtenidas con las derivaciones a poplítea, siempre que se utilice material autólogo, pero muy inferiores cuando se u tilizan prótesis. No obstante, las tasas de salvación de la extremidad superan el 70% a los 5 años.
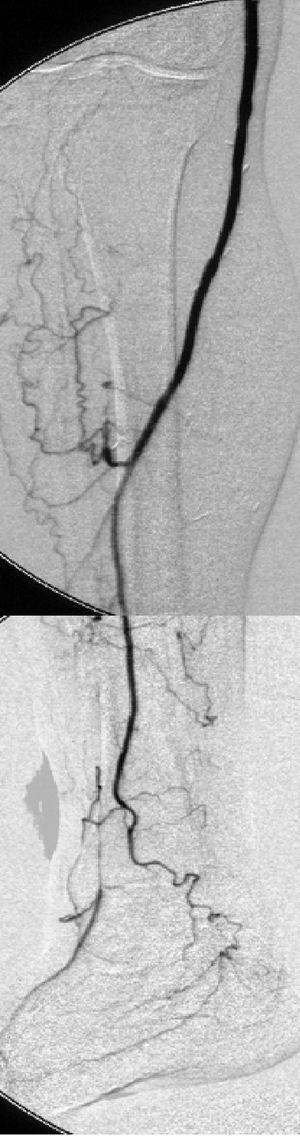
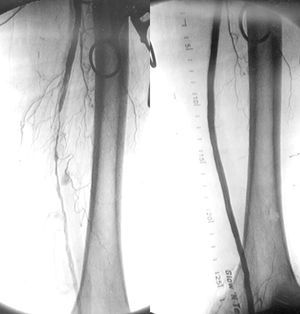
Fig. 8. Cirugía de derivación venosa femoroperoneal. Control arteriográfico.
Cirugía endovascular. Los métodos de cirugía endovascular han tenido mayor dificultad para implantarse en el sector femoropoplíteo y distal, precisamente por la afectación difusa de la enfermedad. Se han ensayado diferentes métodos, como la angioplastia simple, la angioplastia subintimal, la implantación de endoprótesis, la aterotomía, el láser, las prótesis cubiertas, etc., con resultados muy dispares.
En general podemos resumir que las lesiones cortas, inferiores a 10 cm, preferentemente con estenosis, son las más adecuadas para el tratamiento endovascular45-48, en especial la angioplastia, mientras que las endoprótesis han mostrado una tasa elevada de fracturas con consecuencias clínicas relevantes. En lesiones más largas, el uso de endoprótesis recubiertas de politetrafluoroetileno expandido parece ofrecer ventajas frente a los otros métodos, pero se precisan estudios aleatorizados y con un mayor seguimiento49 (fig. 9).
Fig. 9. Enfermedad difusa intensa de arteria femoral superficial solucionada mediante la implantación de una endoprótesis recubierta.
Tratamiento médico coadyuvante de la cirugía
Los pacientes en los que se realiza una intervención mediante cirugía abierta o endovascular deben mantener un programa de antiagregación indefinida, y éste debe iniciarse preoperatoriamente. La utilidad de los fármacos antiagregantes se ha mostrado superior en los pacientes con derivación venosa frente a la protésica, especialmente en la zona infrainguinal50. Una revisión Cochrane51,52 demostró que los pacientes que estaban siendo tratados con ácido acetilsalicílico tras un procedimiento de revascularización tenían un riesgo un 41% menor de oclusión del injerto después de 12 meses de seguimiento. Aunque en muchas ocasiones utilizamos doble antiagregación por extrapolación de los resultados obtenidos en la enfermedad coronaria, no hay información concluyente sobre su utilidad en la enfermedad arterial periférica.
Sección patrocinada por el Laboratorio Dr. Esteve
Correspondencia: Dr. F.J. Serrano-Hernando.
Servicio de Cirugía Vascular. Hospital Clínico San Carlos.
Martín Lagos, s/n. 28040 Madrid. España.
Correo electrónico: fserrano.hcsc@salud.madrid.org