En las nuevas «Guías para el manejo de las dislipemias» de la Sociedad Europea de Cardiología se destaca la importancia clínica de calcular el riesgo cardiovascular total individual como base de las decisiones de tratamiento preventivo ulteriores. El baremo aconsejado es el SCORE modificado con la inclusión del colesterol unido a lipoproteínas de alta densidad, con el que los sujetos asintomáticos se catalogan en riesgo muy alto (> 10%), alto (5-10%), moderado (1-5%) o bajo (< 1%) de fallecer por una causa cardiovascular en los siguientes 10 años. Algunos marcadores o factores de riesgo complementarios (otros parámetros lipídicos y analíticos, técnicas de imagen como la ecografía carotídea, el calcio coronario o el índice tobillo/ brazo) se consideran útiles para afinar la cuantificación del riesgo de los sujetos en la categoría intermedia.
Palabras clave
Recientemente se ha publicado el documento de consenso conjunto de la Sociedad Europea de Cardiología (ESC) y la European Atherosclerosis Society sobre el manejo de las dislipemias1 y las directrices de la ESC y otras sociedades europeas sobre prevención de la enfermedad cardiovascular (ECV) en la práctica2. En ambas se pone particular énfasis en la importancia de considerar el riesgo cardiovascular individual y el baremo SCORE como herramienta básica para ello, lo que luego es la base para sentar diferentes objetivos de control (de los lípidos, la presión arterial y otras variables biológicas) en función del riesgo.
¿Qué significa riesgo cardiovascular alto?El concepto de «riesgo cardiovascular» se refiere a la probabilidad de sufrir ECV en un plazo determinado. Por lo tanto, en el cálculo del riesgo cardiovascular se incluyen dos componentes distintos. Por un lado, qué manifestaciones de la ECV se incluyen: la mortalidad cardiovascular, el conjunto de las complicaciones cardiovasculares letales y no letales, las complicaciones cardioisquémicas (ya sean objetivas como el infarto agudo de miocardio o subjetivas como la angina de pecho), las cerebrovasculares u otras. Por otro, puede ser variable el lapso utilizado para el cómputo: 10 años (lo más habitual), 20 años o toda la vida.
En función de cuáles de las variables citadas se incluyan en el cálculo variará la conceptuación del riesgo, que puede hacerse de forma cualitativa (alto, intermedio o bajo) o cuantitativa (probabilidad numérica de sufrir la complicación considerada en el periodo establecido).
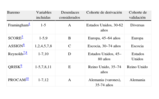
¿Qué herramientas tenemos para cuantificar el riesgo cardiovascular?Se han desarrollado diversos baremos para cuantificar el riesgo cardiovascular. Sus diferencias radican no solo en las dos variables citadas en el epígrafe anterior (qué ECV se considera y en qué intervalo se computa), sino también en los parámetros concretos utilizados para el cálculo. Estos parámetros se conocen clásicamente como «factores de riesgo». Su relación con la incidencia posterior de ECV se ha establecido en diferentes «cohortes de derivación» (poblaciones de las que se extraen los datos sobre los factores de riesgo y la incidencia de ECV y luego se ponen en relación temporal). Los algoritmos o las fórmulas obtenidos se comprueban después en otras poblaciones (idealmente) o las mismas, que se catalogan de «cohortes de validación ». En la tabla 1se resumen las características de algunos de los algoritmos de estratificación del riesgo más utilizados3,4-10.
Comparación entre los algoritmos de estratificación del riesgo más utilizados.
| Baremo | Variables incluidas | Desenlaces considerados | Cohorte de derivación | Cohorte de validación |
| Framingham4 | 1-5 | A | Estados Unidos, 30-62 años | Diversas |
| SCORE5 | 1-5,9 | B | Europa, 45–64 años | Europa |
| ASSIGN6 | 1,2,4,5,7,8 | C | Escocia, 30–74 años | Escocia |
| Reynolds7,8 | 1-7,10 | D | Estados Unidos, 45–80 años | Estados Unidos |
| QRISK9 | 1-5,7,8,11 | E | Reino Unido, 35–74 años | Reino Unido |
| PROCAM10 | 1-7,12 | A | Alemania (varones), 35-74 años | Alemania |
AIT: accidente isquémico transitorio; cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; ECV: enfermedad cardiovascular.
Factores de riesgo incluidos: 1, edad y sexo; 2, presión arterial sistólica; 3, tabaquismo; 4, colesterol total (cLDL en PROCAM); 5, cHDL; 6, diabetes mellitus (glucohemoglobina en el baremo Reynolds); 7, antecedentes familiares de ECV precoz; 8, precariedad social; 9, prevalencia de la ECV en la población; 10, proteína C reactiva; 11, índice de masa corporal; 12, triglicéridos.
Desenlaces considerados: A, morbimortalidad coronaria (angina, infarto de miocardio, muerte súbita); B, mortalidad por ECV (coronaria y cerebrovascular); C, mortalidad por ECV y morbilidad coronaria (ingreso o revascularización); D, morbimortalidad cardiovascular (mortalidad cardiovascular, infarto, revascularización o ictus/AIT); E, morbimortalidad por ECV (coronaria y cerebrovascular).
Como es lógico, en las nuevas directrices europeas sobre dislipemias se pone énfasis muy particularmente en las anormalidades del metabolismo de los lípidos, del mismo modo que en directrices similares del otro lado del Atlántico (directrices NCEP-ATPIII)11,12. Al tratarse de guías europeas, es natural que para la cuantificación del riesgo individual se aconseje el sistema de puntuación SCORE (Systemic Coronary Risk Estimation), que se ha diseñado y validado en cohortes europeas representativas5. En concreto, se recomienda usar las nuevas tablas con inclusión del colesterol unido a lipoproteínas de alta densidad (cHDL), cuya utilidad pronóstica añadida a la de las tablas previas ha quedado igualmente validada13.
El baremo SCORE permite estimar el riesgo a 10 años de la primera complicación aterosclerótica letal (infarto agudo de miocardio, accidente cerebrovascular, cualquier complicación arterial periférica o muerte súbita) en función de los siguientes factores de riesgo: edad, sexo, tabaquismo, presión arterial sistólica y colesterol total. Se dispone de tablas diferentes para las regiones europeas de alto y de bajo riesgo, así como evidentemente para ambos sexos; hay también adaptaciones para diferentes países, entre ellos España14.
En función de los antecedentes y los factores/marcadores que exhiba un sujeto determinado, la clasificación de riesgo aconsejada en las directrices europeas se resume en la tabla 2. Quedan clasificadas de forma automática como de riesgo cardiovascular muy alto –y por ello necesitan tratamiento intensivo de todos los factores de riesgo presentes– las personas con antecedentes de ECV documentada, diabetes mellitus tipo 2 o tipo 1 con lesión orgánica (p. ej., albuminuria), insuficiencia renal crónica moderada o avanzada o riesgo calculado según el baremo SCORE > 10%; en los demás casos se recomienda aplicar el baremo SCORE para estimar el riesgo cardiovascular total (alto entre el 5 y el 10%, moderado entre el 1 y el 5% y bajo si menos del 1%). Esta clasificación del riesgo es bastante parecida a la utilizada en las directrices estadounidenses sobre prevención cardiovascular15.
Categorías de riesgo cardiovascular en las directrices europeas sobre dislipemia1
| Riesgo muy alto | Enfermedad cardiovascular documentada (clínica o imagen)a |
| Diabetes mellitus tipo 2a | |
| Diabetes mellitus tipo 1 con lesión orgánicaa | |
| Disfunción renal (FGe < 60ml/min/1,73 m2)a | |
| Riesgo calculado SCORE > 10% | |
| Riesgo alto | Un factor de riesgo francamente patológico (como dislipemia familiar o hipertensión arterial grave)b |
| Riesgo calculadoSCORE 5–10% | |
| Riesgo moderado | Riesgo calculado SCORE 1–5%b |
| Riesgo bajo | Riesgo calculado SCORE < 1% |
FGe: filtrado glomerular estimado.
Como en esta categoría entran muchos sujetos, se debe refinar la predicción con otras características de riesgo personales como: antecedentes familiares, obesidad abdominal, sedentarismo o precariedad social y otros parámetros bioquímicos como cHDL, triglicéridos, lipoproteína(a), homocisteína, proteína C reactiva, fibrinógeno o apolipoproteína B.
Conocer el riesgo de ECV de forma precisa puede ser útil tanto para el paciente como para el médico.
Se ha defendido que esta información podría animar a los individuos a adoptar las medidas de estilo de vida recomendadas o a perseverar en ellas y cumplimentar mejor los eventuales tratamientos farmacológicos prescritos. Pero se trata de un arma de dos filos. En sujetos jóvenes, las tablas de riesgo a 10 años suelen arrojar probabilidades bajas (la edad es un factor de gran peso en las ecuaciones de cálculo del riesgo), que pueden darles una falsa impresión de invulnerabilidad permisiva. En el caso de los ancianos, la contingencia es la contraria: si solamente por la edad el riesgo calculado parece numéricamente alto, puede que contribuya al desánimo y el abandono de estilos de vida o incluso fármacos aún útiles («ya para qué…»).
Este inconveniente, en el caso de los jóvenes, se ha pretendido soslayarlo calculando el riesgo para periodos más largos. Hay varias iniciativas a este respecto. Una de ellas es el cálculo del riesgo a largo plazo de las directrices europeas (basado en tablas que dan idea del riesgo relativo de un sujeto respecto de la población de su misma edad desprovista de sus rasgos patológicos)1. Otra es la determinación del riesgo a lo largo de la vida por extrapolación del actual16. Un concepto de interés que posiblemente sí contribuya a fomentar la prevención individual es la llamada «edad vascular», que se basa en comparar los desenlaces de diversas cohortes en función de sus factores de riesgo históricos; este concepto se ha desarrollado tanto en población estadounidense17 como europea18.
Otro tanto sucede con las personas mayores. Justamente la edad es el factor que más influencia cuantitativa tiene en los baremos de riesgo, de modo muy singular en el SCORE. De ahí que en las guías se considere la edad más bien como «tiempo de exposición» a los factores de riesgo. En consecuencia, se aconseja considerar el conjunto de los factores de riesgo y su intensidad (presión arterial, diabetes mellitus y tabaquismo) además de las cifras de lípidos, cuyo tratamiento específico conviene decidir de manera individualizada.
En el caso de los médicos, la información aportada por los algoritmos y las tablas de estratificación del riesgo tiene diferentes utilidades. Idealmente no debería influir en la prescripción de las medidas preventivas relacionadas con el estilo de vida, que hay que recomendar a todos los individuos con independencia de su riesgo a corto o largo plazo. Sí contribuye, como se comenta en otros artículos, a decidir la pertinencia y la intensidad del tratamiento farmacológico y las cifras objetivo en el caso de variables mensurables como la presión arterial o los lípidos plasmáticos.
¿Bastan los baremos disponibles para cuantificar adecuadamente el riesgo cardiovascular?Los baremos de riesgo más utilizados basan el cálculo del riesgo en unos pocos parámetros de fácil obtención (tabla 1). Pero hay quienes argumentan que la búsqueda de esta sencillez se logra en desmedro de la inclusión en los baremos de otros parámetros de riesgo más modernos que teóricamente perfeccionarían el cálculo del riesgo. Esto es especialmente válido para el amplio grupo de personas catalogadas de «riesgo intermedio», en que las propias directrices europeas señalan la conveniencia de refinar la cuantificación del riesgo mediante otros parámetros (tabla 2).
Este no es el lugar para revisar a fondo la contribución de las innúmeras variables que pretenden aportar valor añadido a la predicción del riesgo respecto de las «clásicas»19. Simplemente se mencionan algunas de las más estudiadas. En la tabla 3 se resumen los grados de indicación asignados a cada una de ellas en las directrices de prevención europeas y estadounidenses2,15, bastante concordantes en la mayoría de los casos. Estas indicaciones se refieren, como es lógico, a las personas asintomáticas (las sintomáticas ya están por ello clasificadas en el grupo de riesgo muy alto) y en su mayoría a las etiquetadas con los baremos tradicionales en el grupo de riesgo intermedio (en el que la aplicación de estos parámetros alternativos más puede contribuir a mover a los sujetos a una categoría de riesgo superior o inferior).
Grados de indicación de los parámetros alternativos utilizados para la estratificación del riesgo (referidos solamente a sujetos asintomáticos)2
| Parámetros | Grado de indicación | |
| Directrices ACC/AHA15 | Directrices europeas2 | |
| Clínicos | ||
| Historia familiar | I, B | — |
| Factores psicosociales | — | IIa, B |
| Análisis | ||
| Genética | III, B | III, B |
| Otras fracciones lipídicas | III, C | IIa, B (no-HDL, apoB) |
| III, C (cHDL, cocientes) | ||
| Proteína C reactiva | IIa, B (casos)IIb, Ba; III, Bb | IIb, Ba; III, Bb |
| Fibrinógeno | — | IIb, Ba; III, Bb |
| Homocisteína | — | IIb, Ba; III, Bc |
| Glucohemoglobina | IIb, B | — |
| Péptidos natriuréticos | III, B | — |
| Oligoalbuminuria | IIa, B (DM o HTA), IIb, Ba | — |
| Imagen | ||
| ECG reposo | IIa, C (DM o HTA); IIb, C | |
| Ecocardiograma basal | IIb, B (HTA); III, C | |
| Ecografía de carótida | IIa, Ba | IIa, Ba |
| Índice tobillo/brazo | IIa, Ba | IIa, Ba |
| Calcio coronario | IIa, Ba; IIb, B o III, Bb | IIa, Ba |
| Prueba de esfuerzo | ECG IIb, Ba | IIb, Ba |
Es unánime la opinión de que la elevación del colesterol total y el cLDL es la dislipemia más importante a efectos pronósticos y de la que más datos epidemiológicos, patológicos y terapéuticos disponemos. Entre las variables lipídicas subsidiarias o secundarias se mencionan otros tipos de dislipemias que predisponen a la enfermedad coronaria prematura. La conocida como tríada lipídica aterógena, en la que están elevados los remanentes de lipoproteínas de densidad muy baja, se expresa por elevación moderada de la concentración plasmática de triglicéridos y de las partículas LDL y disminución de los del cHDL, englobados todos ellos en la cifra de «no-cHDL» o en diversos cocientes20. El objetivo señalado corresponde a 30mg/dl por encima del correspondiente del cLDL. Los propios valores plasmáticos de triglicéridos (basales o posprandiales) han sido objeto de amplia discusión, pero en las guías europeas no se detallan objetivos terapéuticos, ninguno de los cuales se considera validado. El cHDL se ha incluido en las tablas SCORE de cálculo de riesgo como factor modificador13. Las apolipoproteínas B medidas directamente se consideran parámetro equivalente al cLDL (para algunos, más preciso); la recomendación de considerar secundario este parámetro sin duda obedece a aspectos relacionados con su escasa disponibilidad en muchos países de economías sanitarias endebles. Los objetivos para los pacientes con riesgo cardiovascular muy alto o alto son cifras < 80mg/dl y < 100mg/dl respectivamente. La lipoproteína (a) se menciona como nuevo parámetro lipídico a analizar en personas con vasculopatía prematura, pero las posibilidades de tratamiento son escasas21. Otras variables analíticas consideradas son la proteína C reactiva, cuya contribución solo se juzga relevante en ciertos subgrupos, la glucohemoglobina y la albuminuria.
En cuanto a las técnicas de imagen, los expertos cuestionan su utilidad añadida y advierten del riesgo de que algunos clínicos poco avezados queden deslumbrados por sus posibilidades técnicas y defiendan su aplicación indiscriminada, cuando en realidad debería estar restringida a subgrupos concretos o contextos de investigación.
ConclusionesEn las nuevas «Guías para el manejo de las dislipemias» de la ESC recientemente publicadas1, se resaltan varios aspectos relevantes para la práctica clínica. Uno de ellos es la consideración del riesgo cardiovascular total individual, que se basa en el baremo SCORE modificado con la inclusión del cHDL. Dicho baremo permite clasificar a los sujetos asintomáticos en grupos de riesgo muy alto, alto, moderado y bajo. Los marcadores o factores de riesgo complementarios (analíticos y de imagen) se consideran útiles para perfeccionar la estratificación del riesgo, sobre todo en los sujetos de la categoría intermedia.
Conflicto de interesesNinguno