Palabras clave
INTRODUCCIÓN
Los pacientes atendidos por síndrome coronario agudo sin elevación del segmento ST (SCASEST) constituyen una población de amplio espectro clínico. Por razones de eficacia y eficiencia, sería deseable que la estratificación pronóstica de estos enfermos se llevara a cabo de forma rápida (idealmente al ingreso) y sencilla, al objeto de identificar fácilmente a quienes, por su mayor riesgo, puedan beneficiarse de terapias médicas e intervencionistas más costosas y agresivas. En este sentido, se han descrito varias escalas de riesgo (ER) en el seno del SCASEST1,2. Éstas, en general, adolecen de un problema: algunas de las variables en las que están basadas no son de obtención inmediata, «a la cabecera del paciente», por tratarse de variables analíticas o por estar basadas en datos no siempre evidentes en la anamnesis.
Por otro lado, el electrocardiograma, por su disponibilidad universal, su bajo coste y su simplicidad, es una herramienta imprescindible para el diagnóstico y la estratificación pronóstica del SCASEST. Así, en este contexto clínico, se ha estudiado algunas variables electrocardiográficas, como la depresión del segmento ST3, la duración del complejo QRS4 o la duración del intervalo QT corregido (QTc)5-7.
El objetivo del presente trabajo es describir prospectivamente, en una población no seleccionada de pacientes en ritmo sinusal atendidos por SCASEST, una nueva ER basada exclusivamente en variables electrocardiográficas obtenidas al ingreso.
MÉTODOS
Población en estudio
Se incluyó a todos los pacientes con diagnóstico definitivo de SCASEST (dolor torácico típico, cambios dinámicos del ST y/o elevación de los marcadores de daño miocárdico) con el último episodio de dolor torácico en las 24 h precedentes. Se consideraron elevados los marcadores de daño miocárdico cuando el valor sérico máximo excedió el límite superior de normalidad de nuestro laboratorio (troponina I, ≥ 0,1 μg/l; fracción MB de la creatincinasa [CK-MB] masa, ≥ 5 μg/l). Se excluyó a los pacientes con fibrilación auricular en tratamiento con fármacos antiarrítmicos de los grupos Ia o III o con hipopotasemia, ya que impide o interfiere la medición del intervalo QTc. El diagnóstico y el tratamiento se realizaron con arreglo a las Guías de Práctica Clínica de la Sociedad Europea de Cardiología.
Análisis electrocardiográfico
Se analizó el primer electrocardiograma realizado tras la llegada del paciente a nuestro centro. Se analizaron las siguientes variables: frecuencia cardiaca ≥ 85 lat/min, crecimiento auricular izquierdo (CAI)8, definido por una deflexión terminal negativa en V1 de la onda P ≥ 1 m, dos o más ondas Q patológicas en derivaciones concordantes, duración del complejo QRS ≥ 100 ms4, crecimiento ventricular izquierdo (índice de Sokolov > 35 mm), intervalo QTc según la fórmula de Bazett ≥ 450 ms5, depresión del ST3 > 0,5 mm y presencia de dos o más derivaciones concordantes con onda T negativa ≥ 2 mm.
Objetivo
Construir una ER basada exclusivamente en variables electrocardiográficas (ER-ECG) con poder predictivo para el suceso muerte o isquemia recurrente (M-IsqR) durante el ingreso. Se definió isquemia recurrente como la reaparición del dolor torácico anginoso junto con cualquiera de los siguientes: ascenso del segmento ST en al menos dos derivaciones concordantes, descenso del ST > 0,5 mm e incremento de al menos el 20% de la concentración sérica de troponina I.
Análisis estadístico
El análisis se realizó utilizando el programa SPSS 11.5 para Windows (SPSS Inc., Chicago, Illinois Estados Unidos). Las variables continuas de distribución normal se describen por la media y la desviación estándar, mientras que las variables categóricas se expresan por el número absoluto y el porcentaje. La comparación de variables categóricas se realizó por el test de la χ2. El análisis multivariable se realizó por el método de regresión logística. Un valor de p < 0,05 se consideró estadísticamente significativo.
RESULTADOS
Desde enero de 2002 a diciembre de 2004, 523 pacientes fueron atendidos por SCASEST consecutivamente en nuestra institución. Se excluyó a los pacientes con fibrilación auricular (n = 69), en tratamiento con fármacos antiarrítmicos de los grupos Ia o III (n = 16) o hipopotasemia al ingreso (n = 11). Por lo tanto, este estudio se centra en los 427 restantes, cuyas características demográficas se muestran en la tabla 1.
La incidencia M-IsqR fue de 155 pacientes (36%), de los que 25 (5,9%) fallecieron. La IsqR fue angina recurrente en 88 (59%) y reinfarto en 60 (41%).
Variables electrocardiográficas con valor pronóstico independiente
Realizamos un análisis de regresión logística para la M-IsqR durante la hospitalización. Éste incluyó las variables electrocardiográficas en estudio, las de la ER TIMI1, el sexo y la clase Killip. Tal y como se muestra en la tabla 2, sólo tres variables electrocardiográficas mostraron poder pronóstico independiente: descenso del ST > 0,5 mm, QTc ≥ 450 ms y CAI. Estas variables conformaron la ER-ECG, de manera que en función de la odds ratio (OR) se asignaron 3 puntos a QTc ≥ 450 ms, 2 a ST > 0,5 mm y 1 a la presencia de CAI.
Valor pronóstico de la escala de riesgo basada exclusivamente en variables electrocardiográficas
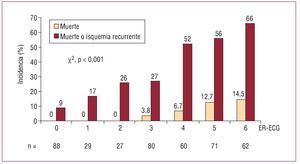
La incidencia de M-IsqR se incrementó linealmente respecto a la puntuación de la ER-ECG (fig. 1). La bondad de nuestro modelo quedó refrendada por el test de Hosmer-Lemeshow (estadístico c = 2,9; p = 0,3). El área bajo la curva ROC fue de 0,75 (0,70-0,78), lo que permite estimar que la ER-ECG discrimina a los pacientes adecuadamente en diferentes estratos de riesgo. El área bajo la curva ROC para muerte hospitalaria fue de 0,78 (0,71-0,84).
Fig. 1. Incidencia de muerte y muerte o isquemia recurrente según la puntuación de la escala de riesgo basada en variables electrocardiográficas. ER-ECG: ECG al ingreso.
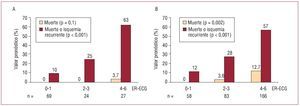
Clasificando a los pacientes en tres grupos según la puntuación de la ER-ECG (≤ 1, 2-3, ≥ 4), observamos una estratificación adecuada del riesgo de muerte (0 frente al 2,8 frente al 11,4%; p < 0,001) y de M-IsqR (el 11 frente al 27 frente al 58%; p < 0,001). Tal capacidad pronóstica se evidenció tanto en la angina inestable como en el infarto sin onda Q (fig. 2). Los índices de validez estadística para M-IsqR de los diferentes puntos de corte de ER-ECG se describen en la tabla 3.
Fig. 2. Valor pronóstico de la escala de riesgo basada en variables electrocardiográficas en la angina inestable (A) y el infarto sin onda Q (B). ER-ECG: ECG al ingreso.
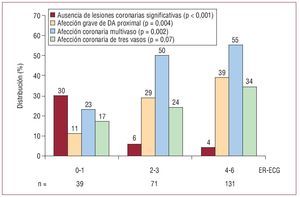
La figura 3 muestra la relación entre la ER-ECG y la anatomía coronaria, que fue más desfavorable en ER-ECG ≥ 4. La revascularización coronaria se asoció a una menor mortalidad en los pacientes con ER-ECG ≥ 4: el 3,5 frente al 18% (p no ajustada = 0,002), pero no con ER-ECG < 4: 0 frente al 1,8% (p no ajustada = 0,2).
Fig. 3. Relación entre la escala de riesgo basada en variables electrocardiográficas y la anatomía coronaria. ER-ECG: ECG al ingreso; DA: descendente anterior.
DISCUSIÓN
Nuestros datos indican que una ER derivada del electrocardiograma realizado a la llegada del paciente al centro hospitalario permite la creación de un sistema de clasificación que predice con precisión el riesgo de muerte y eventos isquémicos a corto plazo en el SCASEST. Esta nueva ER-ECG incluye únicamente variables electrocardiográficas que en estudios precedentes habían mostrado capacidad pronóstica, y que en nuestra serie mantienen su poder predictivo de forma independiente de las que conforman la ER TIMI. Elegimos la ER TIMI como referencia en el análisis multivariable por su amplia difusión, su sencillez y su capacidad pronóstica similar a la de otras9.
Esta nueva ER-ECG se obtiene de forma inmediata, sin la demora inherente a la obtención de analíticas, se aplica de forma sencilla, está basada en variables cuantificables (por lo tanto, objetivas) y es de disponibilidad universal. Por ello podría ser utilizada en la estratificación de riesgo rápida del dolor torácico con sospecha de origen coronario y en la toma de decisiones terapéuticas, más allá del simple análisis del segmento ST10.
No obstante y a pesar de que nuestros datos reflejan de manera fiel la práctica clínica diaria, dado que la población en la que se ha descrito nuestra ER-ECG no es muy amplia y que la frecuencia de revascularización fue baja (tales son, a nuestro juicio, las principales limitaciones de este trabajo), serán necesarios nuevos estudios basados en cohortes más amplias, particularmente en centros con un manejo invasivo más frecuente, para confirmar nuestros resultados y las implicaciones prácticas que se derivan de ellos.
Full English text available from: www.revespcardiol.org
Correspondencia: Dr. J. Jiménez-Candil.
Hospital Universitario de Salamanca.
P.o de San Vicente, 58-182. 37007 Salamanca. España.
Correo electrónico: jimenezcandil@secardiologia.es
Recibido el 7 de enero de 2009.
Aceptado para su publicación el 23 de julio de 2009.