La incorporación precoz del enfermo al que se ha realizado una angioplastia con stent a su vida habitual, por ausencia de impedimentos propios de la técnica, ha permitido incluir más pronto a estos pacientes en la fase II de la rehabilitación cardiaca. Aunque la rehabilitación del paciente coronario sigue para todos los pacientes unas pautas generales que pretenden abordar desde un punto de vista de prevención secundaria la aterosclerosis coronaria, las circunstancias de cada enfermo, entre las que se incluye la técnica con que ha sido revascularizado, determinan aspectos individuales de la rehabilitación del enfermo con cardiopatía isquémica. El ejercicio físico continuado (entrenamiento físico) produce, por sí mismo, grandes beneficios cardiovasculares para la prevención cardiovascular primaria y secundaria. En pacientes con infarto disminuye la mortalidad y mejora la capacidad funcional, la función ventricular y el remodelado ventricular, y hay esperanzas de que pueda mejorar la circulación colateral. También mejora la función endotelial y estimula la circulación de células madre. Se ha demostrado que el entrenamiento físico tras revascularización percutánea disminuye el número de eventos y que en pacientes con angina estable el entrenamiento físico produce menos eventos que la revascularización percutánea.
Palabras clave
Como en ediciones anteriores, la Sociedad Española de Cardiología asume y traduce las guías de práctica clínica de la Sociedad Europea de Cardiología y encarga a un grupo de profesionales de nuestro país, con especial dedicación y experiencia en el tema, revisar y resumir la guía desde una perspectiva más local, que se publica como comentario editorial en nuestra revista.
En este artículo se destacan las principales novedades y los aspectos de mayor repercusión para la práctica clínica de la guía ESC/ESH 2018 sobre hipertensión arterial (HTA)1. Somos conscientes de que no puede tratarse de una revisión exhaustiva, para lo que el lector interesado deberá dirigirse a la publicación original.
Se incluye al inicio del documento original una tabla que incorpora las novedades y los cambios respecto a la guía de 20132, utilizando los códigos de colores para las clases de recomendación, así como otras denominadas «Nuevas secciones/recomendaciones» y «Nuevos conceptos», que ofrecen una visión general de la guía.
Aspectos más relevantes y novedosos
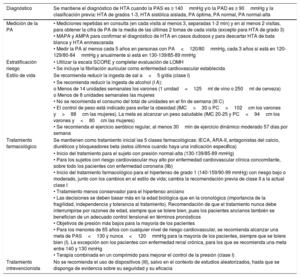
| Diagnóstico | Se mantiene el diagnóstico de HTA cuando la PAS es ≥ 140mmHg y/o la PAD es ≥ 90mmHg y la clasificación previa: HTA de grados 1-3, HTA sistólica aislada, PA óptima, PA normal, PA normal-alta |
|---|---|
| Medición de la PA | • Mediciones repetidas en consulta (en cada visita al menos 3, separadas 1-2 min) y en al menos 2 visitas, para obtener la cifra de PA de la media de las últimas 2 tomas de cada visita (excepto para HTA de grado 3) • MAPA y AMPA para confirmar el diagnóstico de HTA en casos dudosos y para descartar HTA de bata blanca y HTA enmascarada • Medir la PA al menos cada 5 años en personas con PA<120/80mmHg, cada 3 años si está en 120-129/80-84mmHg y anualmente si está en 130-139/85-89 mmHg |
| Estratificación riesgo | • Utilizar la escala SCORE y completar evaluación de LOMH • Se incluye la fibrilación auricular como enfermedad cardiovascular establecida |
| Estilo de vida | Se recomienda reducir la ingesta de sal a<5 g/día (clase I) |
| • Se recomienda reducir la ingesta de alcohol (I A): o Menos de 14 unidades semanales los varones (1 unidad=125ml de vino o 250ml de cerveza) o Menos de 8 unidades semanales las mujeres • No se recomienda el consumo del total de unidades en el fin de semana (III C) • El control de peso está indicado para evitar la obesidad (IMC>30 o PC>102cm los varones y>88cm las mujeres). La meta es alcanzar un peso saludable (IMC 20-25 y PC<94cm los varones y<80cm las mujeres) • Se recomienda el ejercicio aeróbico regular, al menos 30min de ejercicio dinámico moderado 57 días por semana | |
| Tratamiento farmacológico | Se mantienen como tratamiento inicial las 5 clases farmacológicas: IECA, ARA-II, antagonistas del calcio, diuréticos y bloqueadores beta (estos últimos cuando haya una indicación específica) |
| • Inicio del tratamiento para el sujeto con presión normal-alta (130-139/85-89 mmHg) • Para los sujetos con riesgo cardiovascular muy alto por enfermedad cardiovascular clínica concomitante, sobre todo los pacientes con enfermedad coronaria (IIb) • Inicio del tratamiento farmacológico para el hipertenso de grado 1 (140-159/90-99 mmHg) con riesgo bajo o moderado, junto con los cambios en el estilo de vida; cambia la recomendación previa de clase II a la actual clase I • Tratamiento menos conservador para el hipertenso anciano • Las decisiones se deben basar más en la edad biológica que en la cronológica (importancia de la fragilidad, independencia y tolerancia al tratamiento). Recomendación de que el tratamiento nunca debe interrumpirse por razones de edad, siempre que se tolere bien, pues los pacientes ancianos también se benefician de un adecuado control tensional en términos pronósticos • Objetivos de presión más bajos para la mayoría de los pacientes • Para los menores de 65 años con cualquier nivel de riesgo cardiovascular, se recomienda alcanzar una meta de PAS<130 y nunca<120mmHg para la mayoría de los pacientes, siempre que se tolere bien (I). La excepción son los pacientes con enfermedad renal crónica, para los que se recomienda una meta entre 140 y 130 mmHg • Terapia combinada en un comprimido para mejorar el control de la presión (clase I) | |
| Tratamiento intrevencionista | No se recomienda el uso de dispositivos (III), salvo en el contexto de estudios aleatorizados, hasta que se disponga de evidencia sobre su seguridad y su eficacia |
AMPA: automedición de la presión arterial; ARA-II: antagonistas del receptor de la angiotensina II; HTA: hipertensión arterial; IMC: índice de masa corporal; IECA: inhibidores de la enzima de conversión de la angiotensina; LOMH: lesión orgánica mediada por hipertensión arterial; MAPA: monitorización ambulatoria de la presión arterial; PA: presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica; PC: perímetro de cintura.
A continuación se exponen los datos que, a criterio de los revisores, son las novedades o cambios más relevantes en los diferentes apartados de la guía, que se resumen en la tabla.
DEFINICIÓN, CLASIFICACIÓN Y ASPECTOS EPIDEMIOLÓGICOS DE LA HIPERTENSIÓN ARTERIALLa definición de la HTA sigue manteniéndose sin cambios respecto a las guías europeas previas: se define como valores de presión arterial sistólica (PAS) ≥ 140mmHg o de presión arterial diastólica (PAD) ≥ 90mmHg, lo cual se desmarca claramente de los cambios presentados en la guía estadounidense3, que ya considera hipertensas a las personas con cifras>130/80mmHg, lo que ha generado un intenso debate en el último año4. Se usan los mismos valores para personas jóvenes, de mediana edad o mayores, mientras que para los niños y adolescentes se utilizan centiles de presión arterial porque no se dispone de datos de estudios aleatorizados de estos 2 grupos. Los umbrales para definir la presión óptima, normal y normal-alta y los diferentes grados de hipertensión no cambian.
Una novedad destacable en esta sección es la recomendación de usar la escala SCORE para valorar el riesgo cardiovascular (CV) de los pacientes sin enfermedad CV conocida5, que permite estimar el riesgo a 10 años de un primer evento ateroesclerótico mortal.
Además, en la estimación del riesgo CV se concede gran importancia a lo que en guías previas se denominaba lesión de órgano diana y ahora pasa a denominarse «lesión orgánica mediada por la hipertensión (LOMH)» (HMOD en inglés). No todos los órganos potencialmente dañados por la HTA (corazón, cerebro, retina, riñones y vasos sanguíneos) están incluidos en la escala SCORE. La LOMH es frecuente y muchas veces asintomática; tampoco es raro que haya múltiples LOMH en un mismo paciente. Por lo tanto, se debe descartar cuidadosamente la presencia de LOMH para poder clasificar a un paciente como en riesgo bajo por SCORE, o identificarla en los pacientes con riesgo alto o muy alto. Como novedad respecto al sistema SCORE, hay una versión adaptada para pacientes mayores de 65 años: SCORE OP (older persons, personas mayores) elaborada con datos de pacientes de varios países europeos, y también evaluada en nuestro país6,7.
Otra novedad que se propone es usar el término «edad de riesgo cardiovascular» como la manera de comunicar el riesgo y poder establecer decisiones terapéuticas: se ejemplifica con un paciente joven (40 años) con factores de riesgo (pero bajo riesgo CV absoluto) cuyo riesgo CV resulta equivalente al de una persona de 60 años sin factores de riesgo; la edad de riesgo cardiovascular de la persona de 40 años sería de 60 años.
MEDICIÓN DE LA PRESIÓN ARTERIALLa guía sigue dando un protagonismo especial a la forma de medir la presión arterial, le dedica un apartado específico y amplía su extensión. Se insiste en que la confirmación del diagnóstico de HTA se debe basar en determinaciones repetidas (en cada visita al menos 3 tomas separadas 1-2min) y al menos en 2 visitas, y la cifra de presión arterial se obtiene de la media de las últimas 2 tomas (la primera se desecha) de cada visita. La excepción son los pacientes con HTA grado 3, que no precisarían la repetición de determinaciones. También reconoce el valor de la monitorización ambulatoria de la presión arterial (MAPA) y la automedición de la presión arterial (AMPA) para confirmar el diagnóstico de HTA, y se mantienen las mismas cifras de corte que en la guía previa; destaca la mayor fiabilidad y el mayor valor pronóstico de estas determinaciones ambulatorias, pero algunos expertos creen que deberían haber dado un paso más, en la línea de las guías del NICE, que recomiendan que la confirmación del diagnóstico de HTA, sobre todo en los pacientes con cifras de HTA de grado 1, se base en MAPA8. Se enfatiza el papel de la AMPA, pues hay evidencia de su efecto beneficioso en la adherencia terapéutica y el control tensional, pero evitando un uso inapropiado que pueda generar problemas clínicos; se incluyen instrucciones precisas similares a las del documento de consenso publicado hace años en nuestro país9.
En relación con las técnicas para medir la PA, se incorpora la medición automática (no presenciada) de la presión arterial en la consulta, tal y como se hizo en el estudio SPRINT10. Como recuerdan los autores, aporta cifras sistólicas 5-15mmHg más bajas que el modo convencional de medición. De todas formas, no en todos los centros participantes en el estudio SPRINT se utilizó esta técnica, y recientemente se han publicado datos que confirman los resultados independientemente del tipo de medición de la presión arterial11. Respecto a la metodología para medir la presión arterial, se echa de menos, al igual que en la guía previa, una lista de los dispositivos de medición validados en Europa.
Por último, en esta guía se resalta la importancia de la detección precoz de la HTA, y se recomienda medir al menos cada 5 años la presión arterial de las personas con cifras<120/80mmHg, cada 3 años si están entre 120-129/80-84mmHg y anualmente si están en 130-139/85-89mmHg.
EVALUACIÓN CLÍNICA Y VALORACIÓN DEL DAÑO ORGÁNICO MEDIADO POR LA HIPERTENSIÓNEste apartado ofrece pocas novedades, aunque una de ellas sí es muy reseñable: se incluye por primera vez la fibrilación auricular (FA) como enfermedad CV. Aunque en la práctica clínica esta consideración es habitual, es la primera vez que la guía de HTA incluyen explícitamente la FA como una afección cardiaca que debemos tener siempre en cuenta. La HTA es el factor de riesgo más prevalente entre los pacientes con FA, y se ha relacionado directamente con el inicio y el mantenimiento de esta arritmia, por lo que es muy acertado que la guía de HTA la haya considerado en la estratificación del riesgo12.
Al igual que en las versiones anteriores, se recomienda realizar un ECG de 12 derivaciones a todos los pacientes, con el objetivo de detectar hipertrofia ventricular izquierda (añadiendo los criterios de voltaje de Cornell) u otras cardiopatías. Se incluye además una tabla donde se detallan las definiciones ecocardiográficas de hipertrofia ventricular izquierda y crecimiento auricular izquierdo, aspectos que se mencionaban en guías previas pero que no se recogían tan detalladamente. Asimismo, en la versión de 2018 se especifica la necesidad de documentar el ritmo y diagnosticar los casos de FA asintomáticos.
Por último, se debe destacar en este apartado la inclusión de unas recomendaciones sobre cuándo remitir a los pacientes para un seguimiento más específico en un entorno hospitalario, que son:
- •
Pacientes con alta sospecha de HTA secundaria.
- •
Pacientes jóvenes (< 40 años) con HTA de grado ≥ 2 en los que se debe descartar secundarismos.
- •
Pacientes con HTA resistente al tratamiento convencional.
- •
Pacientes en los que la detección de lesión orgánica mediada por la hipertensión modificaría sustancialmente el tratamiento.
- •
Inicio brusco de la HTA cuando la presión arterial previa era conocida y normal.
- •
Pacientes que necesitan un diagnóstico o seguimiento específico por una especialidad en concreto.
Se comenta brevemente el papel de la genética en la HTA. La HTA tiene un alto componente hereditario y el 35-50% de los pacientes tienen algún familiar de primer grado también hipertenso. Sin embargo, el desarrollo de HTA es multifactorial y los distintos estudios genéticos se han demostrado capaces de explicar apenas el 3,5% de los casos de HTA. Por lo tanto, no se recomienda el estudio genético sistemático (recomendación de clase III, nivel C), pero en casos muy específicos, con alta sospecha de enfermedades monogénicas que causan HTA secundaria, tiene una recomendación IIa (nivel de evidencia B).
TRATAMIENTO DE LA HIPERTENSIÓN ARTERIALEn esta sección se hace referencia a todos los aspectos del tratamiento de la HTA: su fundamento, cuándo iniciarlo, los objetivos y cifras de presión que alcanzar, los cambios del estilo de vida, las estrategias de tratamiento farmacológico y el papel actual de la terapia intervencionista en el paciente hipertenso.
Se debe destacar 2 aspectos fundamentales. El primero y principal es el objetivo del tratamiento. La «cifra de presión arterial» que se debe alcanzar ha cambiado de nuevo con respecto a la más uniforme y simplificada de la guía previa y se ha establecido en 130/80mmHg o incluso menor para la mayoría de los pacientes. Se especifica que en los menores de 65 años la PAS debe bajarse al intervalo de 120-129mmHg. Además, para los pacientes mayores de 65 pero menores de 80 años con HTA de grado 1, se establece la recomendación de iniciar tratamiento, a diferencia de la guía anterior, en la que se indicaba solo «considerar» el tratamiento. Por último, la guía actual, a diferencia de la anterior, incluye que se considere tratar a los pacientes con cifras de presión arterial normal-alta en el intervalo de 130-139/85-89 cuando se asocie con muy alto riesgo CV, sobre todo a los pacientes con enfermedad coronaria. Estos cambios obedecen a los resultados de los metanálisis de estudios clínicos aleatorizados y controlados que se han ido publicando en los últimos años13.
En segundo lugar, en cuanto a la estrategia terapéutica, se siguen manteniendo, en buena lógica, los 2 subapartados clásicos: cambios en el estilo de vida y tratamiento farmacológico.
Hay una tendencia en la nueva guía a implementar simultáneamente cambios en el estilo de vida y el tratamiento farmacológico para la mayoría de los pacientes.
Las recomendaciones sobre estilo de vida basadas en publicaciones recientes se han hecho más estrictas, tanto en la reducción de la ingesta de sal y alcohol como en el objetivo de perímetro de cintura que se debe alcanzar con la reducción del peso corporal o el ejercicio físico. También se resumen las novedades más importantes en el tratamiento farmacológico según los últimos ensayos clínicos y metanálisis de prevención de morbilidad y mortalidad, en sujetos con presión normal-alta, HTA de grado 1 y bajo riesgo, hipertensos ancianos e hipertensos diabéticos. Los datos actuales, sin ser evidencia científica de extraordinaria consistencia, indican una reducción de los umbrales de inicio de tratamiento farmacológico, así como unos objetivos de presión más bajos, en intervalos tanto de PAS (130-120mmHg) como de PAD (80-70mmHg) para la mayoría de los pacientes que toleren el tratamiento. Las excepciones a estos objetivos tan estrictos son los hipertensos de más de 65 años o con insuficiencia renal crónica; en estos últimos se ha demostrado mayor beneficio con cifras de PAS 130-139mmHg que con niveles más bajos.
En cualquier caso, el cambio más importante es la nueva recomendación de tratamiento combinado desde el inicio, cuyo propósito es alcanzar antes los objetivos y mejorar el control, lo que es aplicable a la mayoría de los pacientes, salvo los ancianos hipertensos de grado 1 o jóvenes con HTA de grado 1, PAS<150mmHg y bajo riesgo, para quienes tal vez sea suficiente la monoterapia para alcanzar una PAS<130mmHg. En este mismo sentido, y con el propósito de mejorar la adherencia terapéutica, se recomienda el uso de combinaciones de los fármacos recomendados en un único comprimido, ya sean 2 o 3 antihipertensivos. Puede que este sea el cambio más difícil de implementar en la práctica diaria, particularmente en un país como el nuestro, donde el uso de combinaciones fijas no está suficientemente promocionado por las autoridades sanitarias14. Este puede ser uno de los mayores retos a los que nos enfrentaremos en los próximos años.
Hipertensión arterial en circunstancias específicasEn esta nueva edición se incluyen algunos escenarios clínicos no considerados en la guía previa, como son las diferencias étnicas, la coexistencia de valvulopatías y enfermedades de la aorta y la hipertensión en relación con tratamientos antitumorales. Desaparecen, en cambio, los subapartados específicos de síndrome metabólico, apnea obstructiva del sueño, enfermedad renovascular e hiperaldosteronismo primario.
En cuanto a la hipertensión resistente, enfoca la estrategia terapéutica farmacológica según los resultados del estudio PATHWAY-215; no recomienda estrategias invasivas, como la denervación renal, cuyos resultados se cuestionan por la evidencia disponible. Resalta la importancia de la sobrecarga de volumen como causa de resistencia, y la restricción salina e intensificación del tratamiento diurético como medidas correctoras. Los antagonistas de los receptores de mineralocorticoides, cuarto fármaco que agregar, salvo contraindicación, controlarán muchas HTA resistentes.
Se tratan aspectos específicos de la HTA en la práctica clínica diaria, como la HTA de bata blanca, y se aconseja evaluar el daño orgánico mediado por la HTA y el riesgo CV individual y tratar con fármacos, además de recomendaciones sobre el estilo de vida si hay daño orgánico o alto riesgo. La HTA enmascarada mal controlada es muy frecuente; se refuerza la necesidad de medir la presión arterial fuera de la consulta, aunque como es la presión arterial nocturna el motivo del mal control en la mayoría de los casos, solo la MAPA puede detectarla. Recientemente, después de la redacción de esta guía, se han publicado los resultados del registro español CARDIORISC16, que confirma que la HTA de bata blanca no es un proceso benigno y que la HTA enmascarada se asocia con mayor riesgo de muerte que la HTA persistente.
Se diferencia la HTA según la edad del paciente. En jóvenes (< 50 años), a pesar de la falta de evidencia, se recomienda el tratamiento farmacológico en la HTA de grado 1, dada la relación lineal entre la presión arterial y la enfermedad CV. En el caso de jóvenes con HTA sistólica aislada, muy asociada con el tabaquismo, no se aconseja la valoración generalizada de la presión arterial central, normal en estos casos, ya que habitualmente esta medición no está disponible.
Con respecto a la HTA en pacientes mayores (≥ 65 y<80 años), tras las recomendaciones excesivamente conservadoras de las guías previas, se vuelve a un abordaje similar al del adulto (< 65 años), ante la reciente evidencia que refuerza tratar la HTA del anciano, incluido el frágil17. La guía actual introduce, acertadamente, el concepto de fragilidad, determinante mayor que la edad para la toma de decisiones, y aconseja realizar una valoración funcional y cognitiva individualizada y periódica, recomendación tanto mayor cuanto mayor sea la edad del paciente (aspecto que el texto no recoge claramente). A diferencia de la guía previa, se recomienda el tratamiento farmacológico para la HTA de grado 1 de los mayores de 65 pero menores de 80 años con buena tolerancia, con objetivo de PAS en 130-139mmHg, incluso para los mayores de 80 años si toleran bien el tratamiento.
Destaca una extensa revisión de HTA en la embarazada. Como novedades significativas, hay que resaltar la determinación de ácido úrico, la realización de ecoDoppler de arterias uterinas para identificar a las mujeres con riesgo de complicaciones y la determinación de marcadores angiogénicos para la predicción de la preeclampsia. Según un ensayo clínico publicado en 2017, se establece indicación de ácido acetilsalicílico (100-150mg/día) de la semana 12 a la 36 para las mujeres con riesgo alto o moderado de preeclampsia18. El nivel de evidencia sobre cuándo iniciar tratamiento farmacológico y sobre las cifras objetivo sigue siendo bajo. A diferencia del efecto de los estrógenos de los anticonceptivos orales en la presión arterial, la terapia de sustitución hormonal no la incrementa en mujeres posmenopáusicas que la tengan indicada.
Hay aspectos reseñables, como los relacionados con la etnia y comorbilidades como la diabetes mellitus, la enfermedad renal crónica, la enfermedad pulmonar obstructiva crónica y el tratamiento del cáncer con fármacos que pueden aumentar la presión arterial, como los inhibidores del proteosoma o los inhibidores de la angiogénesis. No hay grandes novedades en el tratamiento de la HTA para pacientes con cardiopatía.
En cuanto al abordaje de los pacientes con HTA y enfermedad cerebrovascular, se desestiman las recomendaciones previas de reducir la presión arterial precozmente y con intensidad de todo paciente con hemorragia cerebral aguda y cifras de presión arterial altas (aspecto ya conocido en el caso del ictus isquémico) y se aconseja una actitud más conservadora, salvo si la presión arterial es ≥ 220mmHg, en cuyo caso bajarla hasta<180mmHg podría aportar beneficio. Solamente en el ictus isquémico candidato a trombolisis estaría claramente indicado reducir la presión arterial (< 180/105mmHg), al menos hasta 24h tras la trombolisis. Para los hipertensos, se recomienda reducir la presión arterial unos días tras el ictus (o inmediatamente en el caso de un accidente isquémico transitorio) hasta una PAS<130mmHg, indicación avalada por los resultados del Secondary Prevention of Small Subcortical Strokes Trial19. Como novedad, hay una serie de recomendaciones para los pacientes anticoagulados, como son el objetivo de presión arterial<130/80mmHg y extremar la cautela cuando sea ≥ 180/100mmHg, recomendaciones ambas con un nivel de evidencia pobre (la segunda de ellas se extrapola de los criterios de exclusión de los ensayos clínicos de morbimortalidad con fármacos anticoagulantes).
La guía dedica varios apartados al paciente con enfermedad vascular. Identifica como importante laguna en el conocimiento el tratamiento de la HTA en pacientes con estenosis carotídea significativa, particularmente si es bilateral, y recomienda prudencia en la velocidad y el grado de reducción de la presión arterial. Esta recomendación también es aplicable a la enfermedad arterial periférica de las extremidades inferiores con isquemia crítica. Con respecto a la rigidez arterial, aunque hay datos indirectos sobre el mayor efecto del bloqueo del sistema renina-angiotensina (SRA), no hay evidencia sobre un mayor beneficio; esto y la falta de disponibilidad habitual de este parámetro justifican que no se tomen decisiones basadas en esta medida. Las recomendaciones en el caso de enfermedad aórtica se toman de la guía de la Sociedad Europea de Cardiología20, y se recomienda reducir la presión arterial a<130/80mmHg en caso de dilatación aórtica o enfermedad valvular aórtica bicúspide, con evidencia muy pobre para estas recomendaciones. En este último caso, cuestiona la falsa creencia del efecto pernicioso de reducir la PA en la estenosis aórtica, al igual que ocurre con el uso de bloqueadores beta en la enfermedad pulmonar obstructiva crónica o la arteriopatía periférica sintomática, escenarios ambos en los que pueden utilizarse para la mayoría de los pacientes.
Se aborda de nuevo y se amplía el tema de la disfunción sexual; se señala el carácter pronóstico de la disfunción eréctil, su implicación en la mala adherencia, etc., y se revisa el efecto de los diferentes fármacos. En este sentido, los datos aportados son clásicos y poco concordantes; en la literatura hay datos a favor y en contra y no se identifica el mero descenso de la presión arterial como un posible factor fundamental determinante de dicha disfunción eréctil.
Finalmente se actualiza el abordaje perioperatorio de la HTA con recomendaciones no siempre claras y con un nivel de evidencia bajo. El uso preoperatorio de bloqueadores beta se asocia con más complicaciones según datos recientes; sin embargo, no se recomienda ni la retirada abrupta ni la programada y paulatina. Sí se recomienda una transitoria retirada perioperatoria del bloqueo del SRA, que parece asociarse con una mayor incidencia de complicaciones.
TRATAMIENTO CONCOMITANTE DEL RIESGO CARDIOVASCULARLas recomendaciones para la prescripción de estatinas se ajustan a las de las últimas guías en este campo21. A modo de resumen, los objetivos serían: para pacientes con muy alto riesgo, colesterol unido a lipoproteínas de baja densidad (cLDL)<70mg/dl o reducirlo al menos a un 50% si está en 70-135mg/dl; con alto riesgo, cLDL<100mg/dl o una reducción ≥ 50% si está en 100-200mg/dl; con riesgo intermedio o bajo, cLDL<115mg/dl. El posicionamiento de la guía con respecto a la antiagregación para el hipertenso es que solamente estaría indicada en prevención secundaria, con ácido acetilsalicílico a dosis bajas, y no se identifica ningún subgrupo de pacientes con indicación en prevención primaria (aspecto controvertido en la literatura previamente).
SEGUIMIENTO DE LOS PACIENTESUn aspecto destacado en cuanto al seguimiento de los pacientes es el interés por la valoración e interacción con la adherencia terapéutica. Aparece un nuevo concepto: el papel clave que tienen las enfermeras y los farmacéuticos en el tratamiento a largo plazo de la hipertensión. Destaca el papel de estos en la instrucción, el apoyo y el seguimiento como parte de la estrategia general para mejorar el control de la presión arterial y lograr una mayor adherencia terapéutica.
De hecho, se incluye una tabla que detalla las principales intervenciones que se pueden llevar a cabo, no solo por los profesionales y los sistemas sanitarios, sino también por los pacientes y su entorno. Se incorporan estrategias que facilitan la adopción de estilos de vida saludables, que promueven el empoderamiento del paciente, las sesiones grupales y la accesibilidad del tratamiento. La falta de adherencia se considera en esta guía una de las causas más frecuentes que imposibilita el control adecuado de la presión arterial.
APARTADOS FINALESComo en las demás guías de la ESC, finaliza el documento con los apartados «Lagunas en la evidencia» que incluye 26 cuestiones (frente a la mitad en la guía previa), «Mensajes clave» y una tabla sobre «Qué hacer y qué no hacer», con los correspondientes clase de recomendación y nivel de evidencia.
CONCLUSIONESEn este resumen de la guía de la ESC/ESH, se ha intentado resaltar los aspectos más relevantes del documento, aún más extenso que la edición de 2013. En su aplicación clínica destaca que se mantiene el punto de corte para el diagnóstico de HTA (dato que se esperaba con gran interés tras el debate generado por las guías norteamericanas), aunque se rebajan los objetivos de control de la presión arterial para la mayoría de los pacientes, basándose sobre todo en resultados de metanálisis, pues apenas ha habido nuevos ensayos clínicos en los últimos años. Aunque podría parecer paradójico mantener la cifra de 140/90mmHg para el diagnóstico pero plantear objetivos<130/80mmHg para el control, la razón es que estos valores más bajos son los que han demostrado mayor beneficio pronóstico.
En cuanto al tratamiento, se refuerzan las medidas del estilo de vida y, sin nuevos fármacos antihipertensivos en el arsenal terapéutico, se aconseja el tratamiento combinado desde el inicio, apostando por las combinaciones de varios fármacos en un único comprimido para mejorar la adherencia y, por lo tanto, el control, que sigue siendo una asignatura pendiente. Además de otras recomendaciones terapéuticas para situaciones específicas, se proponen normas para el seguimiento de los pacientes e intervenciones para mejorar la adherencia.
CONFLICTO DE INTERESESNo se declara ninguno.
Grupo de Trabajo de la SEC para la guía ESC/ESH 2018 sobre la hipertensión arterial: Pilar Mazón (coordinadora), Francisco Marín (coordinador), Juan Cosín-Sales, Alberto Cordero, Inmaculada Roldán, Xavier García-Moll, Carmen Suárez y Antonio Coca.
Revisores expertos para la guía ESC/ESH 2018 sobre la hipertensión arterial: Carlos Escobar, Vivencio Barrios, Rafael Vidal, Pablo Díez-Villanueva, Clara Bonanad, Alberto Esteban, Pilar Zuazola, Vicente Bertomeu, Manuel Abeytua y Pilar Zuazola.
Comité de Guías de la SEC: Fernando Alfonso, Borja Ibáñez, Fernando Arribas, Gemma Berga Congost, Héctor Bueno, Arturo Evangelista, Ignacio Ferreira-González, Manuel Jiménez Navarro, Francisco Marín, Leopoldo Pérez de Isla, Antonia Sambola, Rafael Vázquez y Ana Viana-Tejedor.