Estimar la proporción de pacientes con insuficiencia cardiaca atendidos en España que reciben los tratamientos recomendados por la Sociedad Europea de Cardiología y razones de que no los reciban, en su caso.
MétodosSe incluyó a 2.834 pacientes ambulatorios consecutivos con insuficiencia cardiaca de 27 hospitales españoles. Se recogió información general, tratamiento indicado y causas de que no lo recibiera, en su caso. De los pacientes que cumplen criterios para recibir tratamiento, infratratamiento real es la proporción que, sin justificación, no lo recibe.
ResultadosEl 92,6% de los pacientes ambulatorios con fracción de eyección reducida recibieron inhibidores de la enzima de conversión de la angiotensina o antagonistas del receptor de la angiotensina II; el 93,3%, bloqueadores beta y el 74,5%, antagonistas del receptor mineralocorticoideo. El infratratamiento real es del 3,4, el 1,8 y el 19,0% respectivamente. Alcanzan dosis objetivo de inhibidores de la enzima de conversión de la angiotensina el 16,2% de los pacientes; de antagonistas de los receptores de la angiotensina II, el 23,3%; de bloqueadores beta, el 13,2% y de antagonistas del receptor mineralocorticoideo, el 23,5%. El 29,1% de los pacientes que podrían beneficiarse de ivabradina la reciben; el 36% cumple criterios para implantar desfibrilador; de ellos, el 90% lo tienen ya implantado o programado; las cifras correspondientes en resincronización son el 19,6 y el 88,0%; el porcentaje restante no se debe a causas económicas.
ConclusionesConsiderando razones justificadas para no administrar fármacos a estos pacientes, el cumplimiento de las guías es excelente. Utilizar solo la proporción de pacientes tratados es un mal indicador de calidad de la asistencia en insuficiencia cardiaca. Es necesario introducir medidas que mejoren el logro de la dosis óptima para cada paciente.
Palabras clave
La insuficiencia cardiaca (IC) continúa siendo un problema creciente de salud y supone una carga importante para el sistema sanitario y la sociedad en general, carga que es previsible que aumente en el futuro próximo1.
Determinados tratamientos, algunos de incorporación reciente2,3, han demostrado su eficacia en la reducción de eventos, en especial reingresos. Sin embargo, la incorporación de estos avances a la práctica clínica cotidiana suele ser lenta y, como resultado, se ha documentado repetidamente en el pasado una separación entre lo aceptado y recogido en las guías de práctica clínica y la práctica clínica habitual, tanto en el caso de la IC4,5 como en otras condiciones6,7. Recientemente, en el caso de la IC, se ha informado que, en Europa, la distancia entre las recomendaciones y lo que se hace es mucho menor de lo que se había informado previamente cuando se tiene en consideración de manera apropiada las razones justificadas para no administrar la terapia en cuestión8.
El registro de IC a largo plazo de la Sociedad Europea de Cardiología (ESC) ESC Heart Failure Long-Term Registry8, en el que España tiene una participación destacada aportando el 28,4% de todos los pacientes incluidos en Europa (3.536 de 12.440), ofrece una buena oportunidad para evaluar la adecuación a las recomendaciones europeas3,9 del tratamiento que reciben los pacientes con IC en la práctica clínica habitual en España, tanto los ingresados como los ambulatorios.
Así, el objetivo principal de este trabajo es estimar la proporción de pacientes con IC atendidos en España que reciben los tratamientos recomendados por la guía de la ESC de 2012, así como las razones de que no los reciban, en su caso.
MÉTODOSDiseño del estudio y centrosEl ESC Heart Failure Long-Term Registry es un estudio observacional prospectivo y multicéntrico de pacientes con IC que acuden a 211 centros de cardiología de 21 países europeos y mediterráneos que son miembros de la ESC, uno de ellos España.
El objetivo principal del ESC Heart Failure Long-Term Registry es describir la epidemiología clínica de pacientes ambulatorios y hospitalizados con IC y los procesos diagnósticos y terapéuticos (incluyendo la organización de programas de manejo de la IC) aplicados a estos pacientes en toda Europa y los países mediterráneos.
El diseño y coordinación se realizan por el departamento EUR Observational Research Program (EORP) en la European Heart House de la ESC, que proporciona soporte a los comités, coordinadores nacionales y centros participantes10. La inclusión de datos se realiza en una base de datos común telemática que limita inconsistencias y errores en la entrada de datos, dispone de ayudas online para variables clave y cada centro tiene acceso a sus datos y el coordinador nacional a todos los de su país.
El número de centros participantes en cada país se determinó en función de la población de ese país y, en la medida de lo posible, con una representación geográfica equilibrada y teniendo en cuenta el diferente grado de complejidad del servicio de cardiología. La elección de los centros (anexo) se realizó a través de la sociedad nacional de cardiología y la sección de IC, según lo establecido por los registros/encuestas del EORP11.
PacientesDurante el periodo de inclusión (abril de 2012-abril de 2013) se incluyó (1 día a la semana durante 12 meses consecutivos) a todos los pacientes mayores de 18 años ambulatorios con IC atendidos en la consulta externa, así como los hospitalizados ese mismo día por IC aguda (bien IC de novo o descompensación aguda de IC previa) por requerir terapia intravenosa (inotrópicos, vasodilatadores o diuréticos). El investigador principal a nivel de cada centro (local) organizó la recogida de información según su criterio, realizada habitualmente por personal sin actividad clínica asignado al proyecto.
Se realizó también una visita de seguimiento al año, presencial o telefónica (datos no presentados en este artículo). En este análisis se incluye solo a los pacientes ambulatorios (IC crónica). De los pacientes para los que las recomendaciones de la guía son más sólidas (IC con fracción de eyección [FE] reducida), se analizó la adherencia a la guía de la ESC sobre IC de 2012, recogiendo si recibían el tratamiento recomendado en dicha guía sobre inhibidores de la enzima de conversión de la angiotensina (IECA)/antagonistas del receptor de la angiotensina II (ARA-II), antagonistas del receptor mineralocorticoideo (ARM) e ivabradina; las dosis de cada fármaco y si eran las dosis objetivo de los ensayos clínicos. Se analizó también la razón de que no recibieran dichos fármacos o de que no se alcanzaran las dosis objetivo de los ensayos clínicos, en su caso.
El ESC Heart Failure Long-Term Registry tiene un programa de calidad que incluye la realización de auditorías a alrededor del 10% de los centros participantes, seleccionados al azar. Dos centros fueron auditados en 2013 en España.
El estudio fue aprobado por el comité de ética de cada centro y todos los pacientes aportaron su consentimiento informado antes de su inclusión.
Análisis estadísticoLas variables continuas se presentan como mediana [primer y tercer cuartil] y las categóricas, como porcentajes. Los análisis se realizaron centralizadamente con el software del sistema SAS (SAS Institute, Inc.; Cary, North Carolina, Estados Unidos) por personal de apoyo del departamento EORP de la European Heart House.
RESULTADOSSe presentan los resultados correspondientes a 2.834 pacientes ambulatorios (grupo de IC crónica) incluidos en los centros españoles. No se presentan resultados del grupo de pacientes ingresados (n = 702 en España) porque la guía ofrece recomendaciones de bajo nivel de evidencia para ellos. Los 27 hospitales participantes en España incluyen centros con diferente grado de complejidad organizativa: 19 centros con toda la oferta de servicios cardiológicos, incluidos intervencionismo cardiaco (hemodinámica, realización de resincronización cardiaca o implante de desfibriladores) y cirugía cardiaca (en el caso de España, la mayor parte de ellos realizan también trasplante cardiaco); 4 centros con intervencionismo cardiaco, pero sin cirugía cardiaca, y 4 centros con servicios o unidades de cardiología, pero sin intervencionismo cardiaco ni cirugía cardiaca.
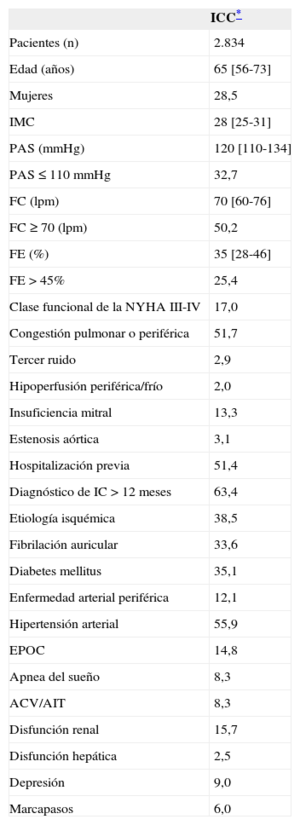
Características generalesEn la tabla 1 se recogen las características de los pacientes. Destaca que es una población relativamente joven (la mitad es menor de 65 años), mayoritariamente masculina y en la que solo 1 de cada 4 tiene FE conservada (> 45%).
Características basales de los pacientes
| ICC* | |
|---|---|
| Pacientes (n) | 2.834 |
| Edad (años) | 65 [56-73] |
| Mujeres | 28,5 |
| IMC | 28 [25-31] |
| PAS (mmHg) | 120 [110-134] |
| PAS ≤ 110 mmHg | 32,7 |
| FC (lpm) | 70 [60-76] |
| FC ≥ 70 (lpm) | 50,2 |
| FE (%) | 35 [28-46] |
| FE > 45% | 25,4 |
| Clase funcional de la NYHA III-IV | 17,0 |
| Congestión pulmonar o periférica | 51,7 |
| Tercer ruido | 2,9 |
| Hipoperfusión periférica/frío | 2,0 |
| Insuficiencia mitral | 13,3 |
| Estenosis aórtica | 3,1 |
| Hospitalización previa | 51,4 |
| Diagnóstico de IC > 12 meses | 63,4 |
| Etiología isquémica | 38,5 |
| Fibrilación auricular | 33,6 |
| Diabetes mellitus | 35,1 |
| Enfermedad arterial periférica | 12,1 |
| Hipertensión arterial | 55,9 |
| EPOC | 14,8 |
| Apnea del sueño | 8,3 |
| ACV/AIT | 8,3 |
| Disfunción renal | 15,7 |
| Disfunción hepática | 2,5 |
| Depresión | 9,0 |
| Marcapasos | 6,0 |
AIT: accidente isquémico transitorio; ACV: accidente cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica; FC: frecuencia cardiaca; FE: fracción de eyección; IC: insuficiencia cardiaca; ICC: insuficiencia cardiaca crónica; IMC: índice de masa corporal; NYHA: clase funcional de la New York Heart Association; PAS: presión arterial sistólica.
Salvo otra indicación, los valores expresan porcentaje o mediana [primer y tercer cuartil].
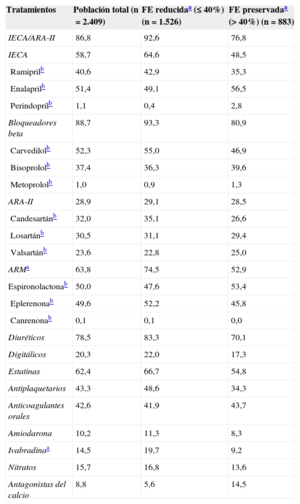
Se prescribió un IECA/ARA-II al 86,8% de los pacientes ambulatorios, mientras que las cifras para bloqueadores beta (BB) y ARM fueron el 88,7 y el 63,8% respectivamente (tabla 2). Entre los pacientes con FE reducida (FE ≤ 40% o ≤ 35% en el caso de ARM), perfil de pacientes recogidos en la guía de la ESC de 2012 para recibir estos tratamientos, se indicaron IECA/ARA-II, BB y ARM al 92,6, el 93,3 y el 74,5% respectivamente. Más aún, al 65,4% (795/1.216) del grupo de pacientes con FE ≤ 35%, se le indicaron los tres fármacos (IECA y/o ARA-II, BB y ARM).
Tratamiento farmacológico en pacientes ambulatorios con insuficiencia cardiaca
| Tratamientos | Población total (n=2.409) | FE reducidaa (≤ 40%) (n=1.526) | FE preservadaa (> 40%) (n=883) |
|---|---|---|---|
| IECA/ARA-II | 86,8 | 92,6 | 76,8 |
| IECA | 58,7 | 64,6 | 48,5 |
| Ramiprilb | 40,6 | 42,9 | 35,3 |
| Enalaprilb | 51,4 | 49,1 | 56,5 |
| Perindoprilb | 1,1 | 0,4 | 2,8 |
| Bloqueadores beta | 88,7 | 93,3 | 80,9 |
| Carvedilolb | 52,3 | 55,0 | 46,9 |
| Bisoprololb | 37,4 | 36,3 | 39,6 |
| Metoprololb | 1,0 | 0,9 | 1,3 |
| ARA-II | 28,9 | 29,1 | 28,5 |
| Candesartánb | 32,0 | 35,1 | 26,6 |
| Losartánb | 30,5 | 31,1 | 29,4 |
| Valsartánb | 23,6 | 22,8 | 25,0 |
| ARMa | 63,8 | 74,5 | 52,9 |
| Espironolactonab | 50,0 | 47,6 | 53,4 |
| Eplerenonab | 49,6 | 52,2 | 45,8 |
| Canrenonab | 0,1 | 0,1 | 0,0 |
| Diuréticos | 78,5 | 83,3 | 70,1 |
| Digitálicos | 20,3 | 22,0 | 17,3 |
| Estatinas | 62,4 | 66,7 | 54,8 |
| Antiplaquetarios | 43,3 | 48,6 | 34,3 |
| Anticoagulantes orales | 42,6 | 41,9 | 43,7 |
| Amiodarona | 10,2 | 11,3 | 8,3 |
| Ivabradinaa | 14,5 | 19,7 | 9,2 |
| Nitratos | 15,7 | 16,8 | 13,6 |
| Antagonistas del calcio | 8,8 | 5,6 | 14,5 |
ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor mineralocorticoideo; FE: fracción de eyección; IECA: inhibidores de la enzima de conversión de la angiotensina.
Los datos expresan porcentaje.
Si se considera también la ivabradina, entre los pacientes ambulatorios con ritmo sinusal, FE ≤ 35% y frecuencia cardiaca ≥ 70 lpm, el 70,9% de los pacientes (249/351) no se tratan con ivabradina. De igual manera, en este mismo subgrupo particular, solo al 21,6% de los pacientes (76/351) se les indicó un fármaco de los cuatro grupos (IECA y/o ARA-II, BB, ARM e ivabradina).
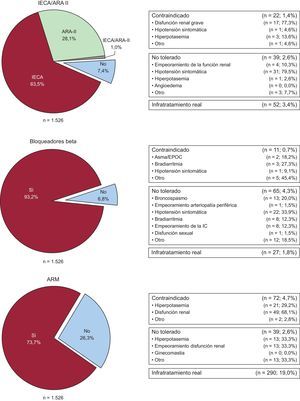
En una parte importante de los pacientes a los que no se indican tratamientos recogidos en la guía (IECA y/o ARA-II, BB y ARM) hay una justificación para hacerlo así. En la figura 1 se presenta la distribución de los pacientes ambulatorios con baja FE (≤ 40%), en función de si reciben o no cada uno de los tres grupos principales de fármacos ya mencionados y las causas de que no los recibieran, en su caso. Se observa que, respecto a las cifras presentadas de pacientes que no reciben cada tratamiento, el infratratamiento real (pacientes a los que no se prescribe el tratamiento en cuestión ni se recoge razón alguna para no prescribirlo) es del 3,4, el 1,8 y el 19,0% para IECA y/o ARA-II, BB y ARM respectivamente.
Motivo de que no se utilicen los tratamientos recomendados para pacientes (n=1.526) con fracción de eyección reducida (≤ 40%). ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor mineralocorticoideo; EPOC: enfermedad pulmonar obstructiva crónica; IC: insuficiencia cardiaca; IECA: inhibidores de la enzima de conversión de la angiotensina.
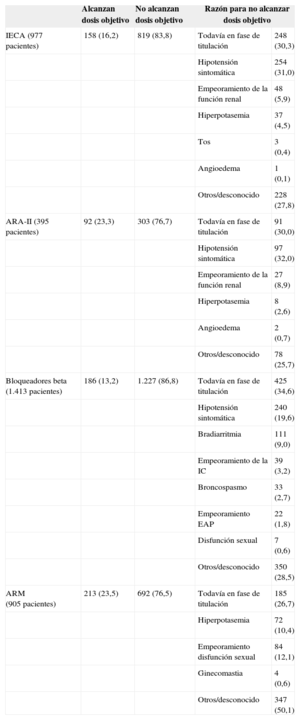
En la tabla 3 se muestra que solo una pequeña proporción de los pacientes ambulatorios con baja FE alcanzan las dosis objetivo de los ensayos clínicos con los fármacos considerados (el 16,2% con IECA, el 23,3% con ARA-II, el 13,2% con BB y el 23,5% con ARM). En muchos casos existe justificación clínica, lo que indica que la dosis recibida es la óptima para dicho paciente, pero en al menos 1 de cada 4 pacientes (o 1 de cada 2 en el caso de ARM) no se recoge justificación alguna.
Logro de la dosis objetivo en los tratamientos farmacológicos recomendados en pacientes ambulatorios con fracción de eyección reducida
| Alcanzan dosis objetivo | No alcanzan dosis objetivo | Razón para no alcanzar dosis objetivo | ||
|---|---|---|---|---|
| IECA (977 pacientes) | 158 (16,2) | 819 (83,8) | Todavía en fase de titulación | 248 (30,3) |
| Hipotensión sintomática | 254 (31,0) | |||
| Empeoramiento de la función renal | 48 (5,9) | |||
| Hiperpotasemia | 37 (4,5) | |||
| Tos | 3 (0,4) | |||
| Angioedema | 1 (0,1) | |||
| Otros/desconocido | 228 (27,8) | |||
| ARA-II (395 pacientes) | 92 (23,3) | 303 (76,7) | Todavía en fase de titulación | 91 (30,0) |
| Hipotensión sintomática | 97 (32,0) | |||
| Empeoramiento de la función renal | 27 (8,9) | |||
| Hiperpotasemia | 8 (2,6) | |||
| Angioedema | 2 (0,7) | |||
| Otros/desconocido | 78 (25,7) | |||
| Bloqueadores beta (1.413 pacientes) | 186 (13,2) | 1.227 (86,8) | Todavía en fase de titulación | 425 (34,6) |
| Hipotensión sintomática | 240 (19,6) | |||
| Bradiarritmia | 111 (9,0) | |||
| Empeoramiento de la IC | 39 (3,2) | |||
| Broncospasmo | 33 (2,7) | |||
| Empeoramiento EAP | 22 (1,8) | |||
| Disfunción sexual | 7 (0,6) | |||
| Otros/desconocido | 350 (28,5) | |||
| ARM (905 pacientes) | 213 (23,5) | 692 (76,5) | Todavía en fase de titulación | 185 (26,7) |
| Hiperpotasemia | 72 (10,4) | |||
| Empeoramiento disfunción sexual | 84 (12,1) | |||
| Ginecomastia | 4 (0,6) | |||
| Otros/desconocido | 347 (50,1) | |||
ARA-II: antagonistas del receptor de la angiotensina II; ARM: antagonistas del receptor mineralocorticoideo; EAP: enfermedad arterial periférica; IC: insuficiencia cardiaca; IECA: inhibidores de la enzima de conversión de la angiotensina.
Los datos expresan n (%).
En la figura 2 se muestra la distribución de pacientes ambulatorios según tengan o no indicación de implante de desfibrilador y terapia de resincronización cardiaca y si ya lo tienen implantado o las razones de que, teniendo indicación, no lo reciban. El 64,0% de los pacientes no cumplen criterios recogidos en la guía para la indicación de desfibrilador, y el 80,4% no los cumple para terapia de resincronización cardiaca. De los pacientes que cumplen criterios de desfibrilador, el 78% (788/1.016) ya lo tiene implantado y en un 12% adicional ya está planeado su implante. En el caso de la terapia de resincronización cardiaca, el 74% (406/549) de los que cumplen criterios ya lo tienen implantado y un 14% (76/549) lo tiene planeado. De la proporción del total de pacientes que cumplen criterios pero no está planeado el implante (el 10 y el 12% para desfibrilador y terapia de resincronización cardiaca respectivamente), la principal causa es la falta de certeza acerca de la indicación en ese caso.
DISCUSIÓNEste estudio pone de manifiesto lo particular del tratamiento en cada paciente en el caso de la IC y lo poco apropiado que resulta utilizar solo la proporción de pacientes tratados como indicador de la calidad de la atención sanitaria de una enfermedad concreta. Este estudio mejora estudios anteriores en que se han recogido de manera exhaustiva, y muy cuidadosa gracias a la aplicación disponible, tanto los fármacos y dosis administradas como las razones para no administrar fármacos aparentemente indicados o no alcanzar los objetivos de dosis (según los ensayos clínicos). Así, respecto a estimaciones previas procedentes del Registro Europeo de IC Piloto ESC-HF Pilot11, en las que solo se informa de la proporción de pacientes tratados (el 88,5, el 86,7 y el 43,7% de administración de IECA/ARA-II, BB y ARM; respectivamente), cuando se tiene en consideración las razones justificadas para no administrar un determinado tratamiento, se observa que en España el problema real del infratratamiento es casi residual en el caso de los IECA/ARA-II y BB (el 3,4 y el 1,8%). Sin embargo, en el caso de los ARM aún queda un margen de mejora amplio (el 19,0% de infratratamiento real).
El estudio también trae a primer plano una observación con implicaciones importantes para la práctica clínica: mientras que el cumplimento de la guía en lo que se refiere a indicar tratamientos en comparación con el resto de Europa ha mejorado mucho respecto a la situación hace diez años, cuando en España se registraba el uso más bajo de BB e IECA de los países participantes (alrededor del 10 y el 40% respectivamente)12 y es ahora excelente (con la salvedad, tal vez, de los ARM), no sucede lo mismo con el logro de las dosis objetivo según los ensayos clínicos; la gran mayoría de los pacientes no alcanzan las dosis objetivo de los tratamientos que se indican. En una proporción importante de los pacientes que no alcanzan las dosis objetivo hay una razón clínica sólida (en fase de titulación o haber llegado ya a la dosis máxima tolerada por síntomas o toxicidad, fundamentalmente); por lo tanto, estos pacientes reciben su dosis óptima (es decir, la máxima «dosis posible» en cada caso) aunque no sea la «dosis objetivo». Pese a esto, todavía en 1 de cada 4 pacientes (1 de cada 2 en el caso de los ARM) no se recoge ninguna causa para no alcanzar la dosis. Estos porcentajes deben considerarse la peor estimación con la información disponible, ya que, incluso en un registro realizado con el cuidado y la calidad del presente, es posible, debido a la propia naturaleza del tratamiento del proceso de IC (en el que participan diferentes profesionales en diferentes entornos a lo largo del tiempo), que la información sobre razones para no alcanzar la dosis objetivo no estuviera disponible en ocasiones para la persona encargada de recoger la información solicitada en cada centro. La otra parte, que debe ser sustancial por lo lejos que se encuentra este registro de los logros de dosis objetivo de los ensayos clínicos, es la parte achacable a las dificultades de establecer un programa de titulación de fármacos de IC riguroso (que implica muchas visitas y análisis de laboratorio, para ajustar cuidadosamente el tratamiento a cada paciente) en el que se atienda al paciente cuando y donde necesita que le vean y no en función de las disponibilidades de la atención regular y, necesariamente, limitada. Esto es una limitación para aprovechar los recursos terapéuticos disponibles y pone de relieve la necesidad de establecer programas integrados que trasciendan el hospital e incluyan a profesionales sanitarios de perfil muy variado (especialistas hospitalarios y comunitarios, enfermería, etc.)13.
Este estudio tiene la ventaja respecto a otros registros realizados en España, algunos muy recientes4,14,15, de que, por un lado, permite la comparación directa con el registro europeo del que forma parte, proyecto angular de la ESC, pues la metodología es idéntica, y por otro, es un registro activo, en el sentido de que se sigue incluyendo a pacientes y dándoles seguimiento. Así, la situación respecto al infratratamiento real es prácticamente idéntica a la del conjunto del estudio europeo8 (incluidos los centros españoles), mientras que es ligeramente peor en España en cuanto a proporción de pacientes que alcanzan dosis objetivo según los ensayos clínicos3, también baja en Europa.
Respecto a fármacos de más reciente disponibilidad, como la ivabradina, parece que la incorporación es más rápida en España que en el conjunto de Europa, tanto en pacientes con FE reducida (el 19,7 frente al 10,5%) como en el total de los pacientes ambulatorios (el 14,5 frente al 8,5%)8, y no obstante hay que tener en cuenta que en el subanálisis de España, en el caso de la ivabradina, se definió FE reducida como ≤ 35%, mientras que en el análisis de Europa se definió ≤ 45%8. En un estudio español en pacientes ambulatorios realizado alrededor de 1 año antes, esta cifra es del 7,2%16. Pese a esta mejora, la proporción de pacientes en España que cumplen criterios para recibir ivabradina y no la reciben es aún alta: de los pacientes ambulatorios con ritmo sinusal, FE ≤ 35% y frecuencia cardiaca ≥ 70 lpm, solo la recibe el 29,1%, lo que refleja una vez más el tiempo entre la demostración del beneficio de determinada intervención y su incorporación a la práctica clínica. Este aspecto deberá revaluarse en el futuro, ya que la ivabradina, a diferencia de otros fármacos, se incluye por primera vez en la guía de 2012, cuya publicación fue prácticamente simultánea al inicio de la recogida de datos en este registro en España. Este dato para el conjunto de Europa no está publicado, lo que impide la comparación directa en el subgrupo de pacientes en que la guía recomienda su uso.
En lo que se refiere al uso de dispositivos, en esta época de crisis, parece que las razones de no implantarlos a pacientes en quienes estarían indicados no son de índole económica exclusivamente en casi ningún caso. No puede descartarse, no obstante, que los propios médicos estén gestionando el uso de recursos teniendo en cuenta las dificultades económicas existentes, pero las implicaciones de esto son de muy diferente índole que si la situación pudiera atribuirse a no hacer implantes por razones exclusivamente económicas.
LimitacionesAlgunas de las potenciales limitaciones del estudio ya se han mencionado en otros apartados de la discusión. La principal es que es imposible acreditar con la información disponible que la entrada de pacientes haya sido exhaustiva e igual en todos los centros españoles. Así, algunos hospitales incluyeron a menos pacientes que otros de similares tamaño y complejidad. Afortunadamente, esto sucedió en muy pocos centros y, por otra parte, se han hecho grandes esfuerzos por simplificar el protocolo y mejorar la posibilidad de incluir a todos los pacientes consecutivos en los días de registro; aunque no se ha confirmado que sea así en todos los centros, las auditorías realizadas en dos centros españoles indican buena calidad en el seguimiento del protocolo del estudio (datos no publicados, comunicación personal del staff del EORP). Como reflejo de la buena inclusión de pacientes por los centros participantes, España fue el país que más pacientes incluyó en el registro de todos los participantes. Otra posible limitación se relaciona con el procedimiento de selección de centros participantes, que no fue al azar. De hecho, entre los centros interesados, se permitió la inclusión de un mayor número de hospitales de máxima complejidad de lo que aconsejaba el protocolo11, lo que resultó en menos participación de centros con un nivel de complejidad menor. Esto es reflejo de la organización de la IC en España: los centros de menos complejidad no solo no tienen unidad de IC, sino que con frecuencia la atención a estos pacientes es responsabilidad de otros profesionales (medicina interna), y los cardiólogos quedan preferentemente para la realización de pruebas complementarias. El listado final creemos que recoge el perfil variado de los centros existentes en los que la responsabilidad de la atención al paciente con IC es del cardiólogo, y ofrece una buena representación geográfica por si este pudiera ser un factor importante en las estimaciones que se realizan. El diseño de la base de datos y la aplicación para la entrada de datos, con información online, por ejemplo, de las dosis recomendadas, garantizan una buena calidad de datos y permiten explorar aspectos hasta ahora poco abordados, como las causas de no alcanzar las dosis recomendadas.
En resumen, considerando razones justificadas para no administrar fármacos a pacientes con FE reducida, el cumplimiento de la guía es excelente. La proporción de pacientes tratados usada aisladamente es un mal indicador de calidad de la asistencia en IC. Es necesario cambiar el foco desde el énfasis en la indicación de tratamientos a introducir medidas que mejoren el logro de las dosis óptimas para cada paciente (que tiene en cuenta la dosis máxima tolerada según tolerancia clínica, hemodinámica y/o toxicidad). Por último, el mantenimiento continuo del registro supone un magnífico instrumento para monitorizar la calidad del tratamiento de la IC en España y permite la comparación con el resto de Europa para identificar fortalezas y carencias17 y diseñar mejoras en su caso.
CONFLICTO DE INTERESESNinguno.
Gran parte de los investigadores y centros participantes forman parte de la Red de Investigación Cardiovascular (RIC) del Instituto de Salud Carlos III.
Servier España contribuyó con una beca no condicionada al desarrollo del registro en España, a través de un acuerdo con la Sección de Insuficiencia Cardiaca y Trasplante Cardiaco de la Sociedad Española de Cardiología.
A Javier Muñiz por su contribución en la escritura de los primeros borradores del artículo.
A las siguientes personas del EORP de la European Heart House: Cecile Laroche (análisis estadístico), Gerard Gracia (monitor de datos), Emanuela Fiorucci (responsable de proyecto), Aldo P. Maggioni (coordinador científico) y Thierry Ferreira (jefe de departamento).
| A Coruña | |
| Complexo Hospitalario Universitario de A Coruña e Instituto de Investigación Biomédica de A Coruña, A Coruña | Eduardo Barge-Caballero, Paula Blanco-Canosa, Marisa Crespo-Leiro (IP), Zulaika Grille-Cancela, Raquel Marzoa-Rivas, Maria J. Paniagua-Martin |
| Hospital Clínico Universitario, Santiago de Compostela | Inés Gómez, Maria Moure, Ana Seoane, Alfonso Varela-Román (IP) |
| Albacete | |
| Complejo Hospitalario Universitario de Albacete, Albacete | Manuel José Fernández-Anguita, Juan Carlos Gallego-Page (IP), Francisco M. Salmerón-Martínez |
| Alicante | |
| Hospital Universitario de San Juan, San Juan de Alicante | Vicente Bertomeu, Amin ElAmrani, Ruben Martínez-Abellán, Irene Mateo, Juan Quiles (IP), Jose Angel Rodríguez-Ortega, Ricardo Valero |
| Asturias | |
| Hospital Universitario Central de Asturias, Oviedo | Beatriz Díaz-Molina (IP), Elena Díaz-Velasco, José Luis Lambert-Rodríguez |
| Barcelona | |
| Hospital de Sabadell, Sabadell | Francisco Epelde-Gonzalo (IP), Josefina Orus |
| Hospital Universitario Germans Trias i Pujol, Badalona | Antoni Bayes-Genis (IP) |
| Hospital de la Santa Creu i Sant Pau, Barcelona | Lola García-Cosío, Ana Méndez, Sonia Mirabet, Eulàlia Roig (IP) |
| Hospital Universistari de Bellvitge, L’Hospitalet de Llobregat | Alberto Garay, Jose González-Costello (IP), Valentina León, Guillem Muntané |
| Granada | |
| Hospital Universitario Virgen de las Nieves, Granada | Vicente Alcade-Martínez, Marta Fernández-Álvarez, Silvia López-Fernández (IP), Monserrat Puga-Martínez, Ricardo Rivera-López, Jose Luis Serrano-Martínez |
| Islas Baleares | |
| Hospital de Manacor, Manacor | Bernardo García-de la Villa, Ana Sahuquillo (IP) |
| Madrid | |
| Hospital de Cantoblanco, Madrid | Andrea Araujo, Almudena Castro-Conde, Regina Dalmau González-Gallarza (IP), Angel Manuel Iniesta-Manjavacas, Sandra Ofelia Rosillo, Oscar Salvador-Montanés |
| Hospital Universitario Puerta de Hierro, Majadahonda | Luis Alonso-Pulpón, Ana Briceno, Marta Cobo-Marcos, Pablo García-Pavia, Manuel Gómez-Bueno, Ariadna González-Segovia, Inés Sayago, Javier Segovia-Cubero (IP), Teresa Soria |
| Hospital Universitario 12 de Octubre, Madrid | Elvira Barrios Garrido-Lestache, Juan F. Delgado-Jiménez (IP), Pilar Escribano-Subías, Miguel Angel Gómez-Sánchez, Maria José Ruiz-Cano, Maria Vicente-Hernández |
| Málaga | |
| Hospital Costa del Sol, Marbella | Rafael Bravo-Marqués, Francisco Torres-Calvo (IP) |
| Hospital Regional Universitario Carlos Haya, Málaga | Manuel de Mora-Martín (IP), Ana García-Bellón, Ana González-González, Jose Maria Pérez-Ruiz, Beatriz Pérez-Villardón |
| Hospital Universitario Virgen de la Victoria, Málaga | Jose Manuel García-Pinilla (IP) |
| Murcia | |
| Hospital Universitario Virgen de la Arrixaca, El Palmar | Iris P. Garrido-Bravo, María Rosario Gracia-Rodenas, Domingo A. Pascual-Figal (IP), Francisco Pastor-Pérez, Maria Teresa Pérez-Martínez |
| Pontevedra | |
| Hospital Povisa, Vigo | Juan Carlos Arias (IP) |
| Santa Cruz de Tenerife | |
| Hospital Universitario de Canarias, La Laguna | Idaira Famara Hernández-Baldomero, Antonio Lara-Padrón (IP), Ignacio Laynez-Cerdena |
| Sevilla | |
| Hospital Universitario Virgen Macarena, Sevilla | Carla Fernández-Vivancos (IP) |
| Tarragona | |
| Hospital de Tortosa Verge de la Cinta, Tortosa | David Bierge-Valero (IP) |
| Valencia | |
| Consorcio Hospital General Universitario de Valencia, Valencia | Lorenzo Fácila-Rubio, David García-Escriva, Pilar García-González, Angel Pellicer-Cabo, Jose Pérez-Silvestre, Francisco Ridocci-Soriano (IP) |
| Hospital Universitari i Politècnic La Fe, Valencia | Luis Almenar-Bonet (IP), Elena Marqués-Sule, Ignacio J. Sánchez-Lázaro |
| Valladolid | |
| Hospital Clínico Universitario de Valladolid, Valladolid | Luis de la Fuente-Galán (IP), Javier López-Díaz, Amada Recio-Platero |
| Vizcaya | |
| Hospital San Eloy, Barakaldo | Javier Andrés (IP) |
| Zaragoza | |
| Hospital Universitario Miguel Servet, Zaragoza | Carmen Aured-Guallar, Teresa Blasco-Peiró, Ana Portolés-Ocampo, Ester Sánchez-Insa, Marisa Sanz Julve (IP) |
IP: investigador principal.