La elevación de la troponina cardiaca como marcador de daño miocárdico es un predictor pronóstico en pacientes con COVID-19. Sin embargo, se desconoce su rendimiento en pacientes coetáneos con sospecha de COVID-19 pero con prueba de reacción en cadena de la polimerasa negativa.
MétodosEstudio de cohortes retrospectivo que incluyó a todos los pacientes consecutivos atendidos en un hospital universitario con sospecha de COVID-19, confirmada o descartada mediante prueba de reacción en cadena de la polimerasa, todos ellos con determinaciones de troponina cardiaca I. Se analizó el impacto de la positividad de la troponina cardiaca I en la mortalidad a 30 días.
ResultadosUn total de 433 pacientes quedaron distribuidos en los siguientes grupos: COVID-19 confirmada (n=186), el 22% de ellos con daño miocárdico (n=41), y COVID-19 descartada (n=247), el 21,5% de ellos con daño miocárdico (n=52). Los grupos de COVID-19 confirmada y descartada tuvieron similares edad, sexo y antecedentes cardiovasculares. La mortalidad en el grupo de COVID-19 confirmada frente al de descartada fue significativamente superior (el 19,9 frente al 5,3%; p <0,001). En ambos grupos, el daño miocárdico fue predictor de mortalidad en el análisis multivariado de regresión de Cox (grupo de COVID-19 confirmada, HR=3,54; IC95%, 1,70-7,34; p=0,001; grupo de COVID-19 descartada, HR=5,57; IC95%, 1,70-18,20; p=0,004). El modelo predictivo analizado por curvas ROC fue similar en ambos grupos: COVID-19 confirmada, AUC=0,808 (0,750-0,865); COVID-19 descartada, AUC=0,812 (0,760-0,864) (p=0,701).
ConclusionesSe detecta daño miocárdico en 1 de cada 5 pacientes con infección por COVID-19 confirmada o descartada. En ambas circunstancias, el daño miocárdico es predictor de mortalidad a 30 días en similar grado.
Palabras clave
La enfermedad coronavírica de 2019 (COVID-19) causada por el nuevo coronavirus SARS-CoV-2 constituye una pandemia mundial de consecuencias colosales. Se trata de una entidad con un amplio espectro de manifestaciones clínicas: desde episodios asintomáticos o mínimamente sintomáticos hasta cuadros clínicos de insuficiencia respiratoria grave con necesidad de ventilación mecánica y muerte1. Se han identificado diversos marcadores que se relacionan con el pronóstico y podrían ser de utilidad para una mejor estratificación precoz del riesgo de estos pacientes. Entre ellos destacan la edad avanzada y la comorbilidad (enfermedad cardiovascular, diabetes, enfermedad pulmonar crónica, hipertensión y cáncer)2,3, así como varios marcadores biológicos (ferritina, leucopenia, dímero D)4.
Se sabe que la COVID-19 tiene importante repercusión cardiovascular y es causa de daño miocárdico que se puede manifestar como elevación de troponinas cardiacas (Tnc)5. Varios registros han indicado que la elevación de Tnc podría ser otro marcador de mal pronóstico y, por lo tanto, de utilidad para identificar a pacientes con especial riesgo. Este hecho no es sorprendente porque el daño miocárdico en ausencia de infarto de miocardio tipo 1 es un marcador de riesgo en general, y está presente en multitud de procesos clínicos que pueden tener afección cardiaca asociada6. Hasta la fecha, la mayoría de las publicaciones sobre daño miocárdico y COVID-19 se han realizado en áreas geográficas donde el sistema sanitario ha sufrido un gran estrés, de modo que los hospitales se han dedicado a atender casi exclusivamente a pacientes con COVID-197–11. Comprobar esta asociación entre daño miocárdico y pronóstico en otros sistemas sanitarios que han tenido menos presión asistencial, en los que han coexistido la atención de pacientes con COVID-19 y la atención de pacientes sin COVID-19 con otros diagnósticos (a menudo de etiología infecciosa), es algo que todavía no se ha investigado.
MÉTODOSPoblación de estudioEstudio observacional de cohortes retrospectivo que incluyó a todos los pacientes consecutivos atendidos por sospecha de infección por SARS-CoV-2 en un hospital universitario entre el 16 marzo y el 16 abril de 2020, con al menos una determinación de troponina cardiaca I (TncI) disponible. En el protocolo analítico del servicio de urgencias para pacientes con posibilidad de COVID-19, estaba incluida la determinación de TncI. La gran mayoría de los pacientes fueron atendidos en primera instancia en el servicio de urgencias, y solo aquellos con extrema gravedad fueron ingresados directamente en la unidad de cuidados intensivos (UCI). Los pacientes con clínica leve y radiografía de tórax normal fueron dados de alta directamente, sin analítica.
La identificación de los pacientes se realizó a partir de las listas de determinaciones de la prueba de reacción en cadena de la polimerasa (PCR) para SARS-CoV-2 y de las determinaciones de TncI en los mismos pacientes, realizadas por el laboratorio del centro. En los pacientes con varias determinaciones de TncI, se consideró la del valor más elevado. En los pacientes con alta sospecha clínica de COVID-19, el diagnóstico final se confirmó o descartó por la determinación adicional de antígenos o anticuerpos para SARS-CoV-2.
Variables analizadasSe recogieron los datos demográficos, los antecedentes y los factores de riesgo cardiovascular, el motivo de la atención en urgencias, variables clínicas, analíticas, electrocardiograma, técnicas de imagen (radiografía de tórax) y otras exploraciones realizadas. En los pacientes hospitalizados se analizó la necesidad de ingreso en UCI y los días de hospitalización en esta unidad, así como la necesidad de ventilación mecánica. A los pacientes con TncI elevada y datos clínicos de desequilibrio entre la oferta y la demanda miocárdicas de oxígeno (incremento en la demanda, especialmente taquicardia, o reducción en la oferta, especialmente grave hipoxemia o hipotensión), se los catalogó como con infarto tipo 2 siguiendo criterios previamente establecidos12. La población analizada se distribuyó en 4 grupos según la confirmación o la exclusión de COVID-19 y la positividad o negatividad en la determinación de TncI.
La variable principal de resultado fue la mortalidad a 30 días. El seguimiento de los pacientes se realizó mediante la revisión de la historia clínica electrónica.
Determinaciones en el laboratorioTest de PCR para SARS-CoV-2La purificación de ARN viral se realizó con el kit RNeasy Mini Kit en el analizador Qiacube Connect (QIAGEN, Alemania). La PCR por transcriptasa inversa (RT-PCR) se realizó en el termociclador CFX96 Touch System (Bio-Rad Laboratories Inc., Hercules, Estados Unidos) con un kit comercial dirigido a amplificar regiones de los genes E, N y RdRP (Allplex 2019-nCoV Assay, Seegene Inc., Corea del Sur).
Técnica de determinación de antígenosAnálisis por inmunocromatografía (Fluorescence Ag Rapid Test, BIOEASY Biotechnology Co., Ltd., China).
Técnica de determinación de anticuerposAnálisis por inmunoquimioluminiscencia (COVID-19 VIRCLIA Monotest, Vircell S.L., España).
Troponina cardiaca ILas determinaciones de TncI se realizaron con la técnica de inmunoanálisis (troponina I de alta sensibilidad de Siemens, Advia Centaur, Estados Unidos). Los límites inferior y superior de detección fueron los establecidos por el fabricante, 2,5 y 25.000 ng/l respectivamente. En determinaciones inferiores al límite detectable, se asumió el valor 0 y en las> 25.000 ng/l, se utilizó el valor 25.000. El límite de referencia para la positividad de TncI fue> 47 ng/l (que corresponde al percentil 99 con una imprecisión total analítica, expresada mediante el coeficiente de variación, <10%).
Análisis estadísticoLas variables categóricas se presentan en número y porcentaje y las continuas, como mediana [intervalo intercuartílico]. Para las comparaciones entre variables categóricas se utilizó la prueba de la χ2 o el test exacto de Fisher según fuera apropiado, mientras que para las variables continuas se utilizó la prueba de la U de Mann-Whitney. El análisis de supervivencia se realizó con el método de Kaplan-Meier y la comparación entre grupos, mediante el Log-ranktest. Para determinar asociación entre daño miocárdico y mortalidad, se analizaron los grupos con y sin COVID-19 mediante regresiones de Cox univariable y multivariable. En el modelo ajustado se introdujeron variables con resultado significativo en el análisis univariable o variables clínicamente relevantes. Para limitar el sobreajuste se restringió el modelo a 6 variables. Así, se ajustó por edad, antecedentes de hipertensión arterial, antecedentes de infarto de miocardio, antecedentes de enfermedad pulmonar crónica, filtrado glomerular al ingreso y TncI elevada. Además, se analizó toda la cohorte completa mediante regresiones de Cox univariable y multivariable para valorar la interacción entre COVID-19 y TncI elevada. El supuesto de proporcionalidad se verificó mediante los residuales de Schoenfeld. Para estimar la mejora en la predicción de mortalidad de la TncI en los grupos de COVID-19 confirmada y descartada, se diseñó un modelo clínico sencillo (compuesto por edad, antecedente de hipertensión arterial y filtrado glomerular al ingreso) y se analizó su capacidad predictiva antes y después de añadir la TncI mediante el análisis de la curva ROC, el índice de mejora en la clasificación (Net reclassification improvement) y el índice de mejora en la discriminación (Integrated discrimination improvement). Finalmente, se realizó una comparación del modelo predictivo mediante curva ROC entre ambos grupos. Todos los análisis estadísticos se realizaron mediante el programa estadístico STATA 14.2 (StataCorp, College Station, Estados Unidos) y se consideró una diferencia estadísticamente significativa si p <0,05.
Este estudio está incluido en un proyecto amplio de investigación sobre el daño miocárdico detectado en pacientes atendidos en urgencias y cuenta con la aprobación del Comité de Ética local.
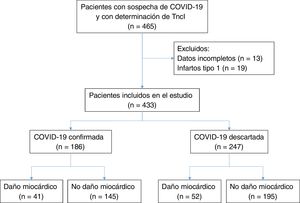
RESULTADOSEn nuestro laboratorio se realizaron en total 2.447 determinaciones por PCR de SARS-CoV-2 en 1.795 pacientes en el periodo de estudio analizado. Un importante número de determinaciones fueron en pacientes ambulatorios o de otras áreas de referencia. Un 26% de las muestras son de pacientes atendidos en nuestro hospital, que además tenían por lo menos una determinación de TncI. De estos, se excluyó a los pacientes con datos clínicos o analíticos incompletos, así como a los diagnosticados como con infarto tipo 1 sin sospecha clínica de COVID-19 y con prueba de PCR negativa. La muestra final analizada corresponde a 433 pacientes, de los que 186 (43%) tuvieron diagnóstico de COVID-19 confirmado, 29 de ellos con PCR de SARS-CoV-2 negativa pero serología por antígenos o anticuerpos positiva para COVID-19, y se descartó en 247 (57%). En el grupo con COVID-19 confirmada, 41 pacientes (22%) tuvieron elevada la TncI, y en el grupo de COVID-19 descartada, 52 (21%) (figura 1).
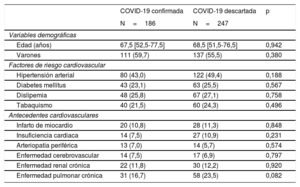
En la tabla 1 se muestran los datos demográficos, los factores de riesgo y los principales antecedentes cardiovasculares en ambos grupos de pacientes. Las diferencias entre los grupos con y sin daño miocárdico se muestran en las y la . Las características basales de los pacientes supervivientes y no supervivientes a los 30 días en la cohorte que incluye a todos los pacientes (COVID-19 confirmada y descartada) se muestran la . En ambos grupos de pacientes, las variables asociadas con daño miocárdico fueron similares: edad, hipertensión, dislipemia, antecedente de infarto de miocardio y antecedente de enfermedad renal. Los principales diagnósticos de los pacientes con COVID-19 descartada fueron infección respiratoria (48%), otras infecciones (12,2%), insuficiencia cardiaca (8,1%), enfermedad digestiva (3,4%), enfermedad neurológica (3,6%) y otros diagnósticos variados.
Características basales de los pacientes con COVID-19 confirmada y descartada
| COVID-19 confirmada | COVID-19 descartada | p | |
|---|---|---|---|
| N=186 | N=247 | ||
| Variables demográficas | |||
| Edad (años) | 67,5 [52,5-77,5] | 68,5 [51,5-76,5] | 0,942 |
| Varones | 111 (59,7) | 137 (55,5) | 0,380 |
| Factores de riesgo cardiovascular | |||
| Hipertensión arterial | 80 (43,0) | 122 (49,4) | 0,188 |
| Diabetes mellitus | 43 (23,1) | 63 (25,5) | 0,567 |
| Dislipemia | 48 (25,8) | 67 (27,1) | 0,758 |
| Tabaquismo | 40 (21,5) | 60 (24,3) | 0,496 |
| Antecedentes cardiovasculares | |||
| Infarto de miocardio | 20 (10,8) | 28 (11,3) | 0,848 |
| Insuficiencia cardiaca | 14 (7,5) | 27 (10,9) | 0,231 |
| Arteriopatía periférica | 13 (7,0) | 14 (5,7) | 0,574 |
| Enfermedad cerebrovascular | 14 (7,5) | 17 (6,9) | 0,797 |
| Enfermedad renal crónica | 22 (11,8) | 30 (12,2) | 0,920 |
| Enfermedad pulmonar crónica | 31 (16,7) | 58 (23,5) | 0,082 |
Los valores expresan n (%) y mediana [intervalo intercuartílico].
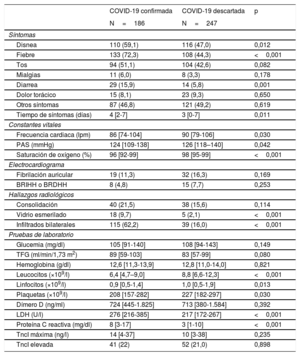
Los pacientes con COVID-19 confirmada se presentaban más frecuentemente con disnea, fiebre y diarrea, pero con similar frecuencia de tos y mialgias que los pacientes con COVID-19 descartada (tabla 2 y ). Los pacientes con COVID-19 confirmada tenían pequeñas diferencias, pero significativas, en sus constantes vitales iniciales (menor frecuencia cardiaca, menor presión arterial sistólica y menor saturación de oxígeno) con respecto a los pacientes con COVID-19 descartada. Casi 2 de cada 3 pacientes con COVID-19 confirmada tuvieron en la radiografía de tórax un patrón de infiltrados bilaterales. No hubo diferencias en los valores de primera glucemia, filtrado glomerular y hemoglobina entre los 2 grupos de pacientes analizados, pero sí en los demás parámetros analíticos: menores cifras de leucocitos, linfocitos y plaquetas, similares de dímero D, pero mayores de lactato deshidrogenasa y proteína C reactiva entre los pacientes con COVID-19 confirmada.
Características clínicas de los pacientes con COVID-19 confirmada y descartada
| COVID-19 confirmada | COVID-19 descartada | p | |
|---|---|---|---|
| N=186 | N=247 | ||
| Síntomas | |||
| Disnea | 110 (59,1) | 116 (47,0) | 0,012 |
| Fiebre | 133 (72,3) | 108 (44,3) | <0,001 |
| Tos | 94 (51,1) | 104 (42,6) | 0,082 |
| Mialgias | 11 (6,0) | 8 (3,3) | 0,178 |
| Diarrea | 29 (15,9) | 14 (5,8) | 0,001 |
| Dolor torácico | 15 (8,1) | 23 (9,3) | 0,650 |
| Otros síntomas | 87 (46,8) | 121 (49,2) | 0,619 |
| Tiempo de síntomas (días) | 4 [2-7] | 3 [0-7] | 0,011 |
| Constantes vitales | |||
| Frecuencia cardiaca (lpm) | 86 [74-104] | 90 [79-106] | 0,030 |
| PAS (mmHg) | 124 [109-138] | 126 [118–140] | 0,042 |
| Saturación de oxígeno (%) | 96 [92-99] | 98 [95-99] | <0,001 |
| Electrocardiograma | |||
| Fibrilación auricular | 19 (11,3) | 32 (16,3) | 0,169 |
| BRIHH o BRDHH | 8 (4,8) | 15 (7,7) | 0,253 |
| Hallazgos radiológicos | |||
| Consolidación | 40 (21,5) | 38 (15,6) | 0,114 |
| Vidrio esmerilado | 18 (9,7) | 5 (2,1) | <0,001 |
| Infiltrados bilaterales | 115 (62,2) | 39 (16,0) | <0,001 |
| Pruebas de laboratorio | |||
| Glucemia (mg/dl) | 105 [91-140] | 108 [94-143] | 0,149 |
| TFG (ml/min/1,73 m2) | 89 [59-103] | 83 [57-99] | 0,080 |
| Hemoglobina (g/dl) | 12,6 [11,3-13,9] | 12,8 [11,0-14,0] | 0,821 |
| Leucocitos (×109/l) | 6,4 [4,7–9,0] | 8,8 [6,6-12,3] | <0,001 |
| Linfocitos (×109/l) | 0,9 [0,5-1,4] | 1,0 [0,5-1,9] | 0,013 |
| Plaquetas (×109/l) | 208 [157-282] | 227 [182-297] | 0,030 |
| Dímero D (ng/ml) | 724 [445-1.825] | 713 [380-1.584] | 0,392 |
| LDH (U/l) | 276 [216-385] | 217 [172-267] | <0,001 |
| Proteína C reactiva (mg/dl) | 8 [3-17] | 3 [1-10] | <0,001 |
| TncI máxima (ng/l) | 14 [4-37] | 10 [3-38] | 0,235 |
| TncI elevada | 41 (22) | 52 (21,0) | 0,898 |
BRDHH: bloqueo de rama derecha del haz de His; BRIHH: bloqueo de rama izquierda del haz de His; LDH: lactato deshidrogenasa; PAS: presión arterial sistólica; TFG: tasa de filtrado glomerular; TncI: troponina cardiaca I.
Los valores expresan n (%) y mediana [intervalo intercuartílico].
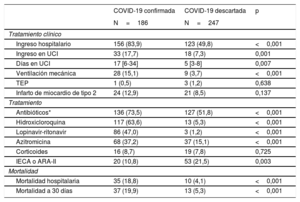
Los pacientes con COVID-19 confirmada ingresaron más frecuentemente en el hospital y en UCI (mediana, 17 días de ingreso), y requirieron más frecuentemente ventilación mecánica que los pacientes con COVID-19 descartada (tabla 3 y y ). No hubo diferencias en tromboembolia pulmonar (el 0,5 y el 1,2% respectivamente) ni en el diagnóstico de infarto de miocardio tipo 2 entre ambos grupos de pacientes (el 12,9 y el 8,1%).
Tratamiento clínico, tratamiento y mortalidad de los pacientes con COVID-19 confirmada y descartada
| COVID-19 confirmada | COVID-19 descartada | p | |
|---|---|---|---|
| N=186 | N=247 | ||
| Tratamiento clínico | |||
| Ingreso hospitalario | 156 (83,9) | 123 (49,8) | <0,001 |
| Ingreso en UCI | 33 (17,7) | 18 (7,3) | 0,001 |
| Días en UCI | 17 [6-34] | 5 [3-8] | 0,007 |
| Ventilación mecánica | 28 (15,1) | 9 (3,7) | <0,001 |
| TEP | 1 (0,5) | 3 (1,2) | 0,638 |
| Infarto de miocardio de tipo 2 | 24 (12,9) | 21 (8,5) | 0,137 |
| Tratamiento | |||
| Antibióticos* | 136 (73,5) | 127 (51,8) | <0,001 |
| Hidroxicloroquina | 117 (63,6) | 13 (5,3) | <0,001 |
| Lopinavir-ritonavir | 86 (47,0) | 3 (1,2) | <0,001 |
| Azitromicina | 68 (37,2) | 37 (15,1) | <0,001 |
| Corticoides | 16 (8,7) | 19 (7,8) | 0,725 |
| IECA o ARA-II | 20 (10,8) | 53 (21,5) | 0,003 |
| Mortalidad | |||
| Mortalidad hospitalaria | 35 (18,8) | 10 (4,1) | <0,001 |
| Mortalidad a 30 días | 37 (19,9) | 13 (5,3) | <0,001 |
ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; TEP: tromboembolia pulmonar; UCI: unidad de cuidados intensivos.
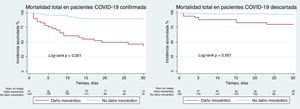
Los tratamientos administrados en uno y otro grupo fueron significativamente diferentes. A los pacientes con COVID-19 confirmada se los trató con antibióticos en el 73% de los casos; a 2/3, con hidroxicloroquina, casi la mitad de ellos con la combinación lopinavir-ritonavir; 1/3, con azitromicina, y pocos pacientes con corticoides (tabla 3). La mortalidad total hospitalaria en el grupo con COVID-19 confirmada fue del 18,8% (el 53,7% de los que tenían daño miocárdico) y entre los pacientes con COVID-19 descartada, del 4,1% (el 13,5% con daño miocárdico) (figura 2). En el análisis de regresión logística de Cox multivariante, el antecedente de enfermedad pulmonar crónica, el filtrado glomerular al ingreso y la positividad de la TncI fueron variables estadísticamente asociadas con mortalidad a 30 días en el grupo con COVID-19 confirmada, mientras que la edad, el antecedente de infarto de miocardio y la positividad de la TncI lo fueron en el grupo con COVID-19 descartada (tabla 4). Tal como se observa, no se detectó interacción en la mortalidad a 30 días entre la COVID-19 y la TncI positiva.
Análisis univariable y multivariable de la mortalidad a 30 días en la totalidad de la cohorte y en pacientes con COVID-19 confirmada y descartada
| COVID-19 confirmada y descartada | ||||
|---|---|---|---|---|
| Regresión de Cox univariable | Regresión de Cox multivariable | |||
| HR (IC95%) | p | HR (IC95%) | p | |
| Edad | 1,05 (1,03-1,08) | <0,001 | 1,03 (1,01-1,05) | 0,041 |
| Hipertensión arterial | 3,13 (1,69-5,80) | <0,001 | - | - |
| Antecedentes de IAM | 3,15 (1,67-5,93) | <0,001 | - | - |
| Antecedentes de EPC | 1,87 (1,03-3,38) | 0,040 | 1,85 (1,01-3,41) | 0,047 |
| TFG al ingreso* | 1,03 (1,02-1,04) | <0,001 | 1,02 (1,01-1,03) | <0,001 |
| COVID-19 | 3,53 (1,87-6,64) | <0,001 | 3,59 (1,62-7,93) | 0,002 |
| Daño miocárdico | 6,50 (3,67-11,51) | <0,001 | 4,27 (1,28-14,22) | 0,018 |
| Interacción entre daño miocárdico y COVID-19 | 4,43 (1,47-13,34) | 0,008 | 1,45 (0,37-5,65) | 0,590 |
| COVID-19 confirmada | ||||
|---|---|---|---|---|
| Regresión de Cox univariable | Regresión de Cox multivariable | |||
| HR (IC95%) | p | HR (IC95%) | p | |
| Edad | 1,05 (1,02-1,07) | <0,001 | - | - |
| Hipertensión arterial | 2,93 (1,47-5,83) | 0,002 | - | - |
| Antecedentes de IAM | 2,69 (1,23-5,89) | 0,013 | - | - |
| Antecedentes de EPC | 3,03 (1,54-5,95) | 0,001 | 2,57 (1,30-5,09) | 0,007 |
| TFG al ingreso* | 1,03 (1,02-1,04) | <0,001 | 1,02 (1,01-1,03) | <0,001 |
| Daño miocárdico | 6,80 (3,52-13,13) | <0,001 | 3,54 (1,70-7,34) | 0,001 |
| COVID-19 descartada | ||||
|---|---|---|---|---|
| Regresión de Cox univariable | Regresión de Cox multivariable | |||
| HR (IC95%) | p | HR (IC95%) | p | |
| Edad | 1,07 (1,02-1,12) | 0,003 | 1,06 (1,01-1,12) | 0,021 |
| Hipertensión arterial | 6,00 (1,33-27,09) | 0,020 | - | - |
| Antecedentes de IAM | 5,08 (1,66-15,53) | 0,004 | 3,09 (1,01-9,51) | 0,049 |
| Antecedentes de EPC | 0,94 (0,26-3,42) | 0,930 | - | - |
| TFG al ingreso* | 1,02 (1,01-1,04) | 0,003 | - | - |
| Daño miocárdico | 8,19 (2,52-26,62) | <0,001 | 5,57 (1,70-18,20) | 0,004 |
EPC: enfermedad pulmonar crónica; HR: hazard ratio; IAM: infarto agudo de miocardio; IC95%: intervalo de confianza del 95%; TFG: tasa de filtrado glomerular.
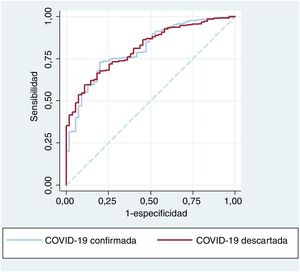
En pacientes con COVID-19 confirmada, la curva ROC mostró un área bajo la curva (AUC) del modelo clínico de predicción de la mortalidad a 30 días de 0,775 (intervalo de confianza del 95% [IC95%], 0,716-0,835), y cuando se asoció la TncI, AUC=0,808 (IC95%, 0,750-0,865), con diferencia estadísticamente significativa (p=0,024). Agregar la TncI al modelo clínico mostró una mejora significativa del índice de mejora en la clasificación de 0,632 (0,285-0,979; p <0,001) y del índice de mejora en la discriminación, de 0,039 (0,005-0,073; p=0,013).
En pacientes con COVID-19 descartada, la curva ROC mostró un AUC del modelo clínico de la mortalidad a 30 días de 0,770 (IC95%, 0,713-0,826), y cuando se añadió la TncI, AUC=0,812 (IC95%, 0,760-0,864; p=0,023). Añadir la TncI al modelo clínico mostró una mejora significativa del índice de mejora en la clasificación, de 1,058 (0,519-1,597; p <0,001) y del índice de mejora en la discriminación, de 0,068 (0,032-0,103; p <0,001).
Las curvas ROC del modelo predictivo con TncI en pacientes con COVID-19 confirmada y descartada no fueron estadísticamente diferentes (p=0,701) (figura 3).
DISCUSIÓNHallazgos más relevantesNuestro estudio muestra que en una cohorte consecutiva de pacientes con sospecha de COVID-19, el grado de daño miocárdico valorado por los niveles de TncI de los que presentaron pruebas de PCR positivas y negativas es similar. En ambos grupos, la elevación de la TncI identifica con similar capacidad predictiva el riesgo de mortalidad al mes. La mayor mortalidad del grupo con COVID-19 confirmada debería explicarse por otros mecanismos aparte de la afección cardiaca.
Daño miocárdico en pacientes con COVID-19 confirmadaEn la infección por COVID-19 que requiere hospitalización, las tasas de mortalidad son elevadas, más en las personas mayores y aquellas con antecedentes de enfermedad cardiovascular subyacente13. El daño miocárdico asociado con el SARS-CoV-2 inicialmente se comunicó en una pequeña serie de 41 pacientes ingresados por COVID-19, de los que 5 tenían elevación de las Tnc7. Posteriormente, otras pequeñas series en población china han descrito también elevación de la Tnc en el contexto de infección por COVID-197–11. En una cohorte de 191 pacientes con COVID-19 confirmada, la probabilidad de muerte en el análisis univariado era mayor cuando las concentraciones de TncI estaban por encima del límite de referencia superior del percentil 99 (odds ratio [OR]=80,15; IC95%, 10,3-620,4; p <0,0001)3. Estos pacientes tenían más probabilidades de requerir ventilación invasiva o no invasiva (el 22 frente al 4% y el 46 frente al 4%) y contraer un síndrome de dificultad respiratoria aguda (el 59 frente al 15%) o insuficiencia renal aguda (el 9% frente a 0; p <0,001 para todos). La tasa de mortalidad observada fue 10 veces mayor en aquellos con daño miocárdico en la presentación (el 51 frente al 5%; hazard ratio [HR]=3,41; IC95%, 1,62-7,16). Con la dispersión de la COVID-19 desde China a todo el mundo, el daño miocárdico también se ha descrito en series de otros países como Italia14 y Estado Unidos15. Los posibles mecanismos de daño miocárdico en COVID-19 y los fenotipos cardiacos relacionados incluyen la afección miocárdica por el virus, la isquemia microvascular coronaria mediada por la unión de SARS-CoV-2 con el receptor de la enzima de conversión de la angiotensina II (ECA2) endotelial, la miocardiopatía de estrés y la taquiarritmia debida a estimulación adrenérgica exógena16.
Se ha descrito que es probable que los estudios publicados hasta la fecha hayan podido sobrestimar la prevalencia de daño miocárdico. Se dispuso de la Tnc de 145/191 pacientes (75%) incluidos en una serie de 813 adultos consecutivos ingresados en el Hospital Jinyintan o el Hospital Pulmonar Wuhan3, y 416/645 pacientes (64%) consecutivos ingresados en el Hospital Renmin de la Universidad de Wuhan10. Así, es probable que las determinaciones de Tnc se hayan solicitado únicamente para pacientes con sospecha clínica de afección cardiaca (isquemia miocárdica o disfunción ventricular). Sin embargo, la proporción de Tnc elevada en nuestra serie, en la que se ha determinado sistemáticamente este biomarcador, es similar a la de las series de China. Por lo tanto, la proporción de daño miocárdico es similar entre diferentes series. Además, puede producirse infarto de miocardio de tipo 1 en los pacientes con Tnc elevada debido a una aterotrombosis desencadenada por el estado proinflamatorio y protrombótico, tal como se ha descrito en epidemias previas por influenza17, o por otras condiciones inflamatorias18, aunque en nuestra serie no se ha detectado ningún caso. El infarto de miocardio de tipo 2 es más frecuente en los pacientes con hipoxemia grave, hipotensión o taquicardia prolongadas. En nuestra serie, más de la mitad de los pacientes con COVID-19 confirmada tenían criterios de infarto de tipo 2, hecho que todavía no se ha comunicado en la literatura.
Los factores de riesgo cardiovascular y las comorbilidades son prevalentes en los pacientes con COVID-1919, y aunque no parece que agraven la capacidad infecciosa del virus, podrían potenciar la gravedad de la enfermedad. El tratamiento de la enfermedad cardiovascular está dirigido, en parte, a disminuir la concentración o la actividad de angiotensina II, involucrada en los mecanismos de inflamación y de disfunción endotelial. Es necesario clarificar si la sobrexpresión de la ECA2 tisular, en situaciones inducidas por tratamientos, potencia la infección por SARS-CoV-2 o suple su deficiencia para reducir la inflamación y la vasoconstricción cardiaca, pulmonar o renal. Asimismo, se necesita estudiar la regulación de la concentración sérica de la ECA2 y su papel en reducir la afinidad de SARS-CoV-2 por la ECA2 tisular y, en consecuencia, la infección. Un estudio en 18.422 pacientes testados para COVID-19 (el 24,5% positivos; el 9,3% requirió ingreso) no observó asociación entre el tratamiento con inhibidores de la enzima de conversión de la angiotensina o antagonistas del receptor de la angiotensina II y la positividad en el test de SARS-CoV-220.
No se sabe si este daño miocárdico, presumiblemente agudo, detectado en pacientes con COVID-19 puede ser causa de daño miocárdico crónico y enfermedad coronaria o estructural futura. En infecciones previas por otros coronavirus, en un seguimiento a 12 años de 25 pacientes que se recuperaron de la infección, se encontró que el 64% tenía dislipemia; el 44%, anomalías cardiovasculares y el 60%, alteraciones en el metabolismo de la glucosa. El análisis metabolómico reveló que el metabolismo de los lípidos estaba desregulado en estos pacientes21.
El reconocimiento del daño miocárdico podría facilitar la apropiada derivación a un área de cuidados intensivos o de alta intensidad, mejorar nuestra comprensión sobre las consecuencias sistémicas de COVID-19 y guiar el uso de ciertos fármacos, como inotropos, vasopresores y diuréticos, para los pacientes con disfunción cardiaca significativa. Además, exploraciones adicionales como la ecocardiografía o la resonancia magnética cardiaca en los pacientes que se recuperan de la infección pueden identificar a aquellos con un fenotipo cardiaco claramente definido con implicaciones terapéuticas.
Daño miocárdico en pacientes con COVID-19 descartadaProbablemente, lo más destacable de nuestro trabajo ha sido la constatación de la frecuente incidencia de daño miocárdico en procesos no causados por COVID-19, y de la similar capacidad predictiva de la TncI que en el grupo con COVID-19 confirmada. Esto no es sorprendente, porque en una serie previa, la incidencia de daño miocárdico en pacientes sin infarto de miocardio de tipo 1 era similar a la observada en el presente estudio6. En estos pacientes es importante definir su diagnóstico fisiopatológico según la Cuarta Definición de Infarto22: infarto de miocardio tipo 212, o daño miocárdico no isquémico agudo o crónico23. Pacientes hospitalizados por cualquier causa, especialmente los más críticos, con frecuencia tienen un desequilibrio entre oferta y demanda de oxígeno que no afecta exclusivamente al miocardio, y es probable que ocurra a nivel celular en la mayoría de los sistemas de órganos. Sin embargo, es la sensibilidad de las pruebas de la Tnc lo que garantiza que sea uno de los indicadores más tempranos y precisos de disfunción de órgano terminal. Aquí, las pruebas de Tnc podrían impulsar el inicio temprano de medidas para mejorar la oxigenación y la perfusión de los tejidos.
Recientemente, el American College of Cardiology publicó una revisión sobre el papel de los biomarcadores en pacientes con COVID-1924. En este posicionamiento se indica que los clínicos solo deberían medir la Tnc cuando se sospeche infarto de miocardio. Sin embargo, comprender el efecto de la COVID-19 en el sistema cardiovascular es esencial para poder proporcionar un tratamiento completo a los pacientes con y sin cardiopatía previa. Solo las pruebas sistemáticas de pacientes sintomáticos y asintomáticos infectados con SARS-CoV-2 proporcionarán una estimación precisa de la prevalencia del daño miocárdico en esta afección25.
LimitacionesNuestro estudio tiene limitaciones que debemos reconocer. En primer lugar, las determinaciones de TncI se realizaron principalmente en la primera analítica o en las primeras 24 h de ingreso y no se dispuso de otras determinaciones durante el curso de la enfermedad. Se han reportado cambios en la concentración de Tnc a lo largo de la hospitalización de estos pacientes3. En segundo lugar, no se conoce la posible repercusión en la función ventricular de los pacientes con daño miocárdico, ya que la práctica de ecocardiograma en nuestra serie fue muy escasa o anecdótica. En tercer lugar, el diagnóstico de infección por COVID-19 se consideró confirmado o descartado con base en el resultado de las pruebas de PCR y las serologías. Aunque la sensibilidad y la especificidad de estas pruebas son muy altas, no puede descartarse la posibilidad de falsos positivos y falsos negativos entre nuestros pacientes. De cualquier forma, al haber realizado un seguimiento de al menos 1 mes a todos los pacientes, esta posibilidad nos parece muy remota. Finalmente, el grupo con COVID-19 descartada es relativamente heterogéneo, aunque predominan claramente los pacientes con enfermedad infecciosa, especialmente de origen respiratorio.
CONCLUSIONESHasta la fecha, existen varias preguntas con respeto al daño miocárdico detectado en COVID-19. Estas incluyen el mecanismo por el que se asocia el SARS-CoV-2 con el daño miocárdico, en qué medida el daño miocárdico detectado en la COVID-19 difiere del daño miocárdico detectado en otras poblaciones, y cuáles son las opciones terapéuticas específicas para el daño miocárdico en la COVID-1926. Nuestro estudio aporta importante información respecto a una de estas cuestiones: el daño miocárdico en la COVID-19 probablemente no sea significativamente diferente del daño miocárdico presente en multitud de otros procesos agudos, de naturaleza infecciosa o no, y su impacto en el pronóstico también es similar. Por lo tanto, los esfuerzos pendientes deben encaminarse a conocer mejor los mecanismos del daño miocárdico en pacientes con procesos agudos y a avanzar en las estrategias que mitiguen el adverso pronóstico que ello conlleva.
FINANCIACIÓNEste proyecto se ha realizado, en parte, con ayuda de una Beca FIS sobre Proyectos de Investigación en Salud, Acción Estratégica en Salud 2017-2020, PI19/00705.
CONFLICTO DE INTERESESLos autores declaran no tener ningún conflicto de intereses.
- –
La infección de COVID-19 afecta fundamentalmente al sistema respiratorio en forma de neumonía, pero tiene un amplio espectro de manifestaciones clínicas, desde casos asintomáticos o mínimamente sintomáticos hasta episodios de extrema gravedad. La elevación de la Tnc como indicador de daño miocárdico es uno de los principales factores asociados con la mortalidad en esta entidad.
- –
Los pacientes con COVID-19 confirmada tienen una incidencia de daño miocárdico determinado por la positividad de TncI similar a la de los pacientes con COVID-19 descartada atendidos en el hospital en el mismo periodo de tiempo. En ambos grupos de pacientes, el daño miocárdico es un importante predictor de mortalidad hospitalaria. La capacidad predictiva de mortalidad hospitalaria de un modelo con variables clínicas y con la incorporación de las troponinas cardiacas es similar en ambos grupos de pacientes.