Investigar si diferentes características estructurales/organizativas del hospital y del servicio de urgencias (SU) impactan en los resultados de la insuficiencia cardiaca aguda (ICA).
MétodosAnálisis secundario del Registro EAHFE. Se recogieron 6 características hospitalarias y del SU, y se relacionaron con 7 resultados tras el evento índice y tras el alta, ajustados por año de inclusión, características basales y del episodio de ICA y por dichas características estructurales/organizativas. También se relacionó el porcentaje de altas directas desde urgencias (ADU) y resultados, y si había interacción según las características hospitalarias o del SU.
ResultadosCuarenta SU españoles incluyeron 17.974 episodios de ICA. Hubo menos estancias prolongadas en hospitales de alta tecnología, con hospitalización a domicilio y con SU con alta frecuentación, y más estancias prolongadas en hospitales con unidad de insuficiencia cardiaca y área de observación en urgencias. Los hospitales de alta tecnología presentaron menor mortalidad hospitalaria (OR=0,78; IC95%, 0,65-0,94). Respecto a eventos 30 días tras el alta, los hospitales con unidad de corta estancia (UCE) tuvieron más hospitalizaciones (OR=1,19; IC95%, 1,02-1,38); los SU con alta afluencia, menor mortalidad (OR=0,73; IC95%, 0,56-0,96) y eventos combinados (OR=0,87; IC95%, 0,76-0,99), y los hospitales con unidad de insuficiencia cardiaca, menos reconsultas a urgencias (OR=0,83; IC95%, 0,76-0,91), hospitalizaciones (OR=0,85; IC95%, 0,75-0,97) y eventos combinados (OR=0,84; IC95%, 0,77-0,92). A más ADU, menos estancias prolongadas. Entre otras interacciones, el incremento de ADU se asoció con más reconsultas, hospitalizaciones y eventos combinados a los 30 días del alta en hospitales sin UCE, pero no en hospitales con UCE.
ConclusionesLas características estructurales/organizativas de hospitales y SU y la agresividad en el tratamiento en urgencias influyen significativamente en los resultados en la ICA.
Palabras clave
En el tratamiento de la insuficiencia cardiaca aguda (ICA), los aspectos organizativos alrededor del proceso asistencial revisten una especial relevancia a la hora de conseguir buenos resultados1,2. Esto resulta de especial importancia si se tiene en cuenta que en este síndrome las nuevas propuestas terapéuticas han fracasado3–5 y su pronóstico se ha mantenido esencialmente inalterado durante las últimas décadas6. Entre las propuestas organizativas, la transición de cuidados durante los episodios de descompensación ha cobrado una especial relevancia, y muchos hospitales españoles han desarrollado protocolos específicos multidisciplinarios, muchos de ellos incardinados en unidades de insuficiencia cardiaca (UIC)2,7.
No obstante, más allá de estos programas específicos de intervención, las características intrínsecas propias del hospital y del servicio de urgencias (SU) pueden tener también un impacto en los resultados del paciente con ICA. Entre las primeras, puede resultar relevante la tipología del hospital (ya sea de alta tecnología o comunitario) o el hecho de que cuente con unidad de corta estancia (UCE), hospitalización a domicilio (HD) o una UIC establecida. En algunos centros, las nuevas formas de telemedicina se están incorporando rápidamente como una vía útil para el control de los pacientes con ICA en fase de convalecencia e incluso para la fase de estabilidad en los periodos entre descompensaciones8. Respecto al SU, este también es un punto asistencial clave, ya que a él acude más del 90% de los pacientes con ICA9, y se da el alta sin hospitalización a un 15–35% de ellos10. Por eso la frecuentación del SU, la disponibilidad de un área de observación (AO) específica donde se pueda llevar a cabo el seguimiento de la respuesta al tratamiento o el porcentaje de altas directas desde urgencias (ADU), sin ingreso, también pueden impactar en los resultados. Sin embargo, hasta ahora todos estos aspectos se han estudiado muy poco en el marco del sistema de salud español. Nuestra hipótesis es que todos estos elementos estructurales/organizativos podrían impactar en los resultados obtenidos en la ICA, y que el impacto de cada uno puede ser diferente. Por ello, el objetivo del presente estudio es investigar si diferentes características estructurales/organizativas del hospital y del SU influyen en los resultados de la ICA.
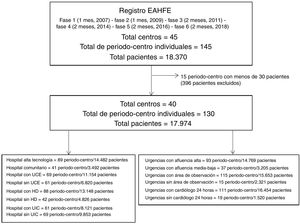
MÉTODOSDiseño del estudioSe trata de un análisis secundario del Registro EAHFE (Epidemiology of Acute Heart Failure in Emergency departments). Dicho registro es una cohorte multipropósito de carácter analítico no intervencionista, multicéntrica, con un seguimiento prospectivo, que hasta la fecha ha tenido 6 fases de inclusión de pacientes, en las que han participado 45 SU españoles que representan al 15% de los hospitales públicos y han incluido a 18.370 pacientes11,12.
El presente trabajo se diseñó como un estudio exploratorio en el que se incluyeron, en cada periodo de reclutamiento del Registro EAHFE, los hospitales que hubiesen reclutado al menos a 30 pacientes. Se desestimaron los centros con menos de 30 pacientes en un periodo determinado por considerarse que posiblemente la inclusión no habría sido consecutiva y que el bajo número de pacientes podría condicionar estimaciones de resultados muy extremas. En cada periodo de inclusión, los centros fueron tratados de forma independiente en lo que respecta a las características estructurales/organizativas del hospital y del SU. Así, un mismo hospital puede figurar en el grupo de determinada característica en un periodo y en el grupo opuesto en otro periodo si su situación respecto a dicha característica cambió entre periodos.
Características organizativas del hospital y del servicio de urgenciasLas características estructurales/organizativas hospitalarias que se tuvo en conideración fueron 4: a) complejidad del hospital (alta tecnología o comarcal); b) existencia de UCE (sala de hospital específica para ingreso de pacientes, con un objetivo finalista —dar el alta sin traslado— y con un tiempo de estancia máximo planificado, habitualmente 72-96 h); c) existencia de HD (programa específico para ingreso en domicilio, a cargo de médicos y enfermeros del hospital, hasta que se produzca el alta del paciente), y d) existencia de UIC (unidad estructurada y multidisciplinaria, con protocolos establecidos, para atención y seguimiento de determinados pacientes con insuficiencia cardiaca). Las características del SU tenidas en cuenta fueron 3: a) frecuentación asistencial (alta frecuentación si recibían más de 300 consultas diarias); b) existencia de AO (espacio físico en el SU independiente del espacio de primera asistencia en el que los pacientes permanecen, bajo supervisión del médico de urgencias, generalmente menos de 24 h para realizar exploraciones complementarias o evaluar la respuesta al tratamiento), y c) porcentaje de ADU en cada periodo de inclusión (marcador indirecto de la agresividad en el tratamiento de la ICA en el SU, esto es, a más ADU, más agresividad en el tratamiento).
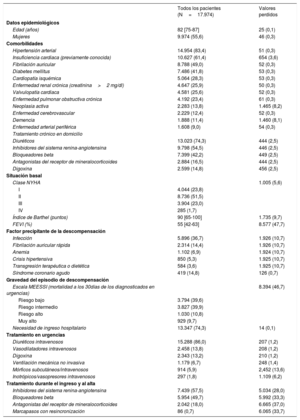
Características de los pacientesLas 40 variables independientes recogidas consisten en datos demográficos (edad y sexo), comorbilidad (hipertensión arterial, diabetes mellitus, cardiopatía isquémica, fibrilación auricular, valvulopatía cardiaca, insuficiencia cardiaca ya conocida, enfermedad cerebrovascular, enfermedad arterial periférica, enfermedad renal crónica, enfermedad pulmonar obstructiva crónica, neoplasia activa y demencia), tratamientos crónicos para la insuficiencia cardiaca (diuréticos del asa, inhibidores del sistema renina-angiotensina, bloqueadores beta, antagonistas del receptor de mineralocorticoides y digoxina), situación basal durante el mes previo a la descompensación (situación funcional general según el índice de Barthel, clase funcional respiratoria según la escala de la New York Heart Association [NYHA], y fracción de eyección del ventrículo izquierdo [FEVI]), factores precipitantes de la descompensación (infección, taquiarritmia, anemia, crisis hipertensiva, trasgresión dietética/terapéutica y síndrome coronario agudo), gravedad del episodio de descompensación (estratificación del riesgo con la escala MEESSI11,13, y necesidad de ingreso hospitalario), y tratamiento en urgencias (diuréticos, nitratos, morfina, digoxina, inotrópicos/vasopresores y ventilación no invasiva) y durante el ingreso o al alta (inhibidores del sistema renina-angiotensina, bloqueadores beta, antagonistas del receptor de mineralocorticoides e implante de marcapasos con resincronización cardiaca).
Variables de resultadoSe consideraron 7 variables de resultado diferentes; 3 se referían al evento índice de ICA: a) mortalidad hospitalaria (antes de dar el alta del evento índice); b) larga estancia (> 10 días entre el evento índice y el alta), y c) mortalidad por cualquier causa a los 30 días. Las otras 4 variables estaban relacionadas con el seguimiento durante los 30 días tras el alta y solo se aplicaban a los supervivientes al evento índice: a) reconsulta a urgencias por ICA; b) hospitalización por ICA; c) muerte por cualquier causa, y d) evento combinado (reconsulta, hospitalización o muerte).
Análisis estadísticoLas variables cualitativas se expresan como frecuencias y porcentajes y las cuantitativas, como media±desviación estándar o mediana [intervalo intercuartílico]. La relación entre las características estructurales/organizativas y las variables de resultado se analizó mediante regresión logística y se calcularon las odds ratio (OR) brutas y ajustadas, con su intervalo de confianza del 95% (IC95%). La estrategia de ajuste fue la siguiente: para cada variable de resultado, se introdujeron como covariables el periodo (año) de inclusión en primer lugar, después las 40 características de los pacientes y en un tercer paso, el centro. Si se detectaba efecto dependiente del centro, independiente del periodo de inclusión y las características del paciente, se exploraba (ya sin la variable centro en el modelo) qué características estructurales/organizativas del hospital o el SU se relacionaban con los desenlaces de interés, y se introducían todas en el modelo junto con los demás factores. Antes del ajuste del modelo, se crearon mediante un procedimiento de imputación múltiple 10 nuevos conjuntos de datos, en los cuales no había valores perdidos en ninguna de las variables correspondientes a las características del paciente. Para ello se utilizó el paquete estadístico de SPSS, y se emplearon el tornado de Mersenne como generador de números seudoaleatorios y el número 2.000.000 como semilla.
Para analizar la relación entre la proporción de ADU y los resultados, primero se calculó el porcentaje de ADU de cada SU en cada periodo de reclutamiento y después se analizó su relación con las 7 variables de resultado mediante el coeficiente de determinación (R2) calculado por regresión lineal. Para ello, cada unidad periodo-centro se trató como un valor individual independiente del número de pacientes incluidos en el periodo-centro. Además, se analizó si había interacción en estas relaciones (ADU y resultados) y las características estructurales/organizativas. Para ello, se crearon variables de interacción centradas en la media para evitar el problema de multicolinealidad que sucede cuando no se utilizan variables centradas, las cuales se añadieron al modelo de efectos principales generado por las variables independientes. La presencia de colianealidad se analizó con el factor de inflación de la varianza.
Para valorar la robustez de los resultados ajustados del análisis principal, se realizaron 4 análisis de sensibilidad de las asociaciones estadísticamente significativas con las siguientes condiciones: incluyendo solo a los pacientes hospitalizados tras el evento índice (análisis A), incluyendo solo ICA confirmada mediante péptidos natriuréticos (análisis B), imputando solo las variables con menos del 20% de individuos con valores perdidos (análisis C), y sin realizar imputación múltiple (análisis D). Finalmente, también se analizaron las asociaciones estadísticamente significativas por subgrupos de pacientes según tuviesen la FEVI conservada (≥ 50%) o no (< 50%) y se contrastó si había interacción en función de la FEVI.
Se aceptó que existía significación estadística si p<0,05 o si el IC95% de la OR excluía el valor 1. Como la finalidad del estudio es introspectiva y de evaluación general de posibles efectos de las características de los centros en pacientes con ICA, los valores de p han de considerarse nominales y con finalidad descriptiva, y no se han ajustado por múltiples comparaciones. Se descartó la existencia de colinealidad si el factor de inflación de la varianza era<10. Los análisis se realizaron con el programa SPSS 24 (IBM, Estados Unidos).
Aspectos éticosEl Registro EAHFE cumple con la Declaración de Helsinki y todos los pacientes firmaron el consentimiento informado. El protocolo fue aprobado por el Comité de Ética de Investigación Clínica del Hospital Universitario Central de Asturias (referencias 49/2010, 69/2011, 166/13, 160/15 y 205/17).
RESULTADOSDe los 18.370 episodios de ICA del Registro EAHFE, se analizan 17.974 (97,8%) procedentes de 40 SU correspondientes a 130 grupos periodo-centro independientes (figura 1). La media de edad era 82 años, el 55,6% eran mujeres y presentaban muchas comorbilidades. El resto de las características basales y del episodio se recoge en la tabla 1. La atención se prestó en hospitales de alta tecnología en 14.482 casos (80,6%%), con UCE en 11.154 (62,1%), con HD en 13.148 (73,2%), con UIC en 9.853 (54,8%), con SU de alta frecuentación en 14.482 casos (82,3%) y con AO en el SU en 15.653 (87,1%).
Características de los pacientes incluidos en el estudio
| Todos los pacientes (N=17.974) | Valores perdidos | |
|---|---|---|
| Datos epidemiológicos | ||
| Edad (años) | 82 [75-87] | 25 (0,1) |
| Mujeres | 9.974 (55,6) | 46 (0,3) |
| Comorbilidades | ||
| Hipertensión arterial | 14.954 (83,4) | 51 (0,3) |
| Insuficiencia cardiaca (previamente conocida) | 10.627 (61,4) | 654 (3,6) |
| Fibrilación auricular | 8.788 (49,0) | 52 (0,3) |
| Diabetes mellitus | 7.486 (41,8) | 53 (0,3) |
| Cardiopatía isquémica | 5.064 (28,3) | 53 (0,3) |
| Enfermedad renal crónica (creatinina>2 mg/dl) | 4.647 (25,9) | 50 (0,3) |
| Valvulopatía cardiaca | 4.581 (25,6) | 52 (0,3) |
| Enfermedad pulmonar obstructiva crónica | 4.192 (23,4) | 61 (0,3) |
| Neoplasia activa | 2.283 (13,8) | 1.465 (8,2) |
| Enfermedad cerebrovascular | 2.229 (12,4) | 52 (0,3) |
| Demencia | 1.888 (11,4) | 1.460 (8,1) |
| Enfermedad arterial periférica | 1.608 (9,0) | 54 (0,3) |
| Tratamiento crónico en domicilio | ||
| Diuréticos | 13.023 (74,3) | 444 (2,5) |
| Inhibidores del sistema renina-angiotensina | 9.798 (54,5) | 446 (2,5) |
| Bloqueadores beta | 7.399 (42,2) | 449 (2,5) |
| Antagonistas del receptor de mineralocorticoides | 2.884 (16,5) | 444 (2,5) |
| Digoxina | 2.599 (14,8) | 456 (2,5) |
| Situación basal | ||
| Clase NYHA | 1.005 (5,6) | |
| I | 4.044 (23,8) | |
| II | 8.736 (51,5) | |
| III | 3.904 (23,0) | |
| IV | 285 (1,7) | |
| Índice de Barthel (puntos) | 90 [65-100] | 1.735 (9,7) |
| FEVI (%) | 55 [42-63] | 8.577 (47,7) |
| Factor precipitante de la descompensación | ||
| Infección | 5.896 (36,7) | 1.926 (10,7) |
| Fibrilación auricular rápida | 2.314 (14,4) | 1.926 (10,7) |
| Anemia | 1.102 (6,9) | 1.924 (10,7) |
| Crisis hipertensiva | 850 (5,3) | 1.925 (10,7) |
| Transgresión terapéutica o dietética | 584 (3,6) | 1.925 (10,7) |
| Síndrome coronario agudo | 419 (14,8) | 126 (0,7) |
| Gravedad del episodio de descompensación | ||
| Escala MEESSI (mortalidad a los 30días de los diagnosticados en urgencias) | 8.394 (46,7) | |
| Riesgo bajo | 3.794 (39,6) | |
| Riesgo intermedio | 3.827 (39,9) | |
| Riesgo alto | 1.030 (10,8) | |
| Muy alto | 929 (9,7) | |
| Necesidad de ingreso hospitalario | 13.347 (74,3) | 14 (0,1) |
| Tratamiento en urgencias | ||
| Diuréticos intravenosos | 15.288 (86,0) | 207 (1,2) |
| Vasodilatadores intravenosos | 2.458 (13,8) | 208 (1,2) |
| Digoxina | 2.343 (13,2) | 210 (1,2) |
| Ventilación mecánica no invasiva | 1.179 (6,7) | 248 (1,4) |
| Mórficos subcutáneos/intravenosos | 914 (5,9) | 2,452 (13,6) |
| Inotrópicos/vasopresores intravenosos | 297 (1,8) | 1.109 (6,2) |
| Tratamiento durante el ingreso y al alta | ||
| Inhibidores del sistema renina-angiotensina | 7.439 (57,5) | 5.034 (28,0) |
| Bloqueadores beta | 5.954 (49,7) | 5.992 (33,3) |
| Antagonistas del receptor de mineralocorticoides | 2.042 (18,0) | 6.665 (37,0) |
| Marcapasos con resincronización | 86 (0,7) | 6.065 (33,7) |
FEVI: fracción de eyección del ventrículo izquierdo; NYHA: New York Heart Association.
Los valores expresan n (%) o mediana [intervalo intercuartílico].
La mortalidad hospitalaria fue del 7,4%, la estancia prolongada se observó en el 22,4% y la mortalidad a los 30 días fue del 10,3%. Entre los 16.546 supervivientes al evento índice, las reconsultas, las hospitalizaciones, la muerte y el evento combinado en los 30 días tras el alta fueron del 29,5, el 20,7, el 5,0 y el 31,2% respectivamente.
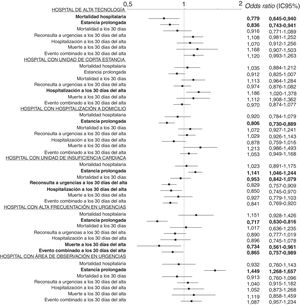
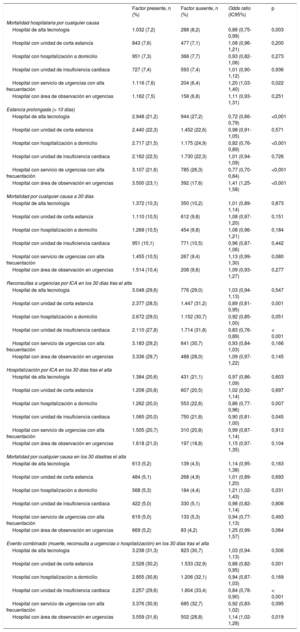
En el análisis univariable, se observó que las características estructurales/organizativas se asociaban significativamente con algunos resultados (tabla 2). Los modelos de ajuste progresivo mostraron que había un efecto centro en todos los resultados motivo de estudio (tabla 1 del material adicional), por lo que se analizó el efecto de las características estructurales/organizativas hospitalarias y del SU en todos los resultados en un modelo ajustado por periodo de inclusión, variables del paciente y dichas características estructurales/organizativas. Ello permitió identificar que los hospitales de alta tecnología tenían menos mortalidad hospitalaria (OR=0,78; IC95%, 0,65-0,94) y estancia prolongada (OR=0,84; IC95%, 0,74-0,94); los hospitales con UCE, más hospitalización en los 30 días tras el alta (OR=1,19; IC95%, 1,02-1,38); los hospitales con HD, menos estancia prolongada (OR=0,81; IC95%, 0,73-0,89); los hospitales con UIC, más estancia prolongada (OR=1,14; IC95%, 1,05-1,24) pero menos reconsultas a urgencias, hospitalizaciones y eventos combinados en los 30 días tras el alta (OR=0,83; IC95%, 0,76-0,91; OR=0,85; IC95%=0,75-0,97, y OR=0,84, IC95%, 0,77-0,92); los hospitales con SU de alta frecuentación, menos estancias prolongadas (OR=0,72; IC95%, 0,63-0,82), muertes (OR=0,73; IC95%, 0,56-0,96) y eventos combinados (OR=0,87; IC95%, 0,77-0,92) en los 30 días tras el alta, y los hospitales con AO en el SU, más estancias prolongadas (OR=1,45; IC95%, 1,27-1,66) (figura 2).
Análisis no ajustados de los resultados de los pacientes con insuficiencia cardiaca aguda atendidos en urgencias en función de las características del hospital
| Factor presente, n (%) | Factor ausente, n (%) | Odds ratio (IC95%) | p | |
|---|---|---|---|---|
| Mortalidad hospitalaria por cualquier causa | ||||
| Hospital de alta tecnología | 1.032 (7,2) | 288 (8,2) | 0,86 (0,75-0,99) | 0,003 |
| Hospital con unidad de corta estancia | 843 (7,6) | 477 (7,1) | 1,08 (0,96-1,21) | 0,200 |
| Hospital con hospitalización a domicilio | 951 (7,3) | 368 (7,7) | 0,93 (0,82-1,06) | 0,273 |
| Hospital con unidad de insuficiencia cardiaca | 727 (7,4) | 593 (7,4) | 1,01 (0,90-1,12) | 0,936 |
| Hospital con servicio de urgencias con alta frecuentación | 1.116 (7,6) | 204 (6,4) | 1,20 (1,03-1,40) | 0,022 |
| Hospital con área de observación en urgencias | 1.162 (7,5) | 158 (6,8) | 1,11 (0,93-1,31) | 0,251 |
| Estancia prolongada (> 10 días) | ||||
| Hospital de alta tecnología | 2.948 (21,2) | 944 (27,2) | 0,72 (0,66-0,79) | <0,001 |
| Hospital con unidad de corta estancia | 2.440 (22,3) | 1.452 (22,6) | 0,98 (0,91-1,05) | 0,571 |
| Hospital con hospitalización a domicilio | 2.717 (21,5) | 1.175 (24,9) | 0,82 (0,76-0,89) | <0,001 |
| Hospital con unidad de insuficiencia cardiaca | 2.162 (22,5) | 1.730 (22,3) | 1,01 (0,94-1,09) | 0,726 |
| Hospital con servicio de urgencias con alta frecuentación | 3.107 (21,6) | 785 (26,3) | 0,77 (0,70-0,84) | <0,001 |
| Hospital con área de observación en urgencias | 3.500 (23,1) | 392 (17,6) | 1,41 (1,25-1,58) | <0,001 |
| Mortalidad por cualquier causa a 30 días | ||||
| Hospital de alta tecnología | 1.372 (10,3) | 350 (10,2) | 1,01 (0,89-1,14) | 0,873 |
| Hospital con unidad de corta estancia | 1.110 (10,5) | 612 (9,8) | 1,08 (0,97-1,20) | 0,151 |
| Hospital con hospitalización a domicilio | 1.268 (10,5) | 454 (9,8) | 1,08 (0,96-1,21) | 0,184 |
| Hospital con unidad de insuficiencia cardiaca | 951 (10,1) | 771 (10,5) | 0,96 (0,87-1,06) | 0,442 |
| Hospital con servicio de urgencias con alta frecuentación | 1.455 (10,5) | 267 (9,4) | 1,13 (0,99-1,30) | 0,080 |
| Hospital con área de observación en urgencias | 1.514 (10,4) | 208 (9,6) | 1,09 (0,93-1,27) | 0,277 |
| Reconsultas a urgencias por ICA en los 30 días tras el alta | ||||
| Hospital de alta tecnología | 3.048 (29,6) | 776 (29,0) | 1,03 (0,94-1,13) | 0,547 |
| Hospital con unidad de corta estancia | 2.377 (28,5) | 1.447 (31,2) | 0,89 (0,81-0,95) | 0,001 |
| Hospital con hospitalización a domicilio | 2.672 (29,0) | 1.152 (30,7) | 0,92 (0,85-1,00) | 0,051 |
| Hospital con unidad de insuficiencia cardiaca | 2.110 (27,8) | 1.714 (31,8) | 0,83 (0,76-0,89) | < 0,001 |
| Hospital con servicio de urgencias con alta frecuentación | 3.183 (29,2) | 641 (30,7) | 0,93 (0,84-1,03) | 0,166 |
| Hospital con área de observación en urgencias | 3.336 (29,7) | 488 (28,0) | 1,09 (0,97-1,22) | 0,145 |
| Hospitalización por ICA en los 30 días tras el alta | ||||
| Hospital de alta tecnología | 1.384 (20,6) | 431 (21,1) | 0,97 (0,86-1,09) | 0,603 |
| Hospital con unidad de corta estancia | 1.208 (20,8) | 607 (20,5) | 1,02 (0,92-1,14) | 0,697 |
| Hospital con hospitalización a domicilio | 1.262 (20,0) | 553 (22,6) | 0,86 (0,77-0,96) | 0,007 |
| Hospital con unidad de insuficiencia cardiaca | 1.065 (20,0) | 750 (21,8) | 0,90 (0,81-1,00) | 0,045 |
| Hospital con servicio de urgencias con alta frecuentación | 1.505 (20,7) | 310 (20,8) | 0,99 (0,87-1,14) | 0,913 |
| Hospital con área de observación en urgencias | 1.618 (21,0) | 197 (18,8) | 1,15 (0,97-1,35) | 0,104 |
| Mortalidad por cualquier causa en los 30 díastras el alta | ||||
| Hospital de alta tecnología | 613 (5,2) | 139 (4,5) | 1,14 (0,95-1,38) | 0,163 |
| Hospital con unidad de corta estancia | 484 (5,1) | 268 (4,9) | 1,01 (0,89-1,20) | 0,693 |
| Hospital con hospitalización a domicilio | 568 (5,3) | 184 (4,4) | 1,21 (1,02-1,43) | 0,031 |
| Hospital con unidad de insuficiencia cardiaca | 422 (5,0) | 330 (5,1) | 0,98 (0,82-1,14) | 0,806 |
| Hospital con servicio de urgencias con alta frecuentación | 619 (5,0) | 133 (5,3) | 0,94 (0,77-1,13) | 0,493 |
| Hospital con área de observación en urgencias | 669 (5,2) | 83 (4,2) | 1,25 (0,99-1,57) | 0,064 |
| Evento combinado (muerte, reconsulta a urgencias o hospitalización) en los 30 días tras el alta | ||||
| Hospital de alta tecnología | 3.238 (31,3) | 823 (30,7) | 1,03 (0,94-1,13) | 0,506 |
| Hospital con unidad de corta estancia | 2.528 (30,2) | 1.533 (32,9) | 0,88 (0,82-0,95) | 0,001 |
| Hospital con hospitalización a domicilio | 2.855 (30,8) | 1.206 (32,1) | 0,94 (0,87-1,03) | 0,169 |
| Hospital con unidad de insuficiencia cardiaca | 2.257 (29,6) | 1.804 (33,4) | 0,84 (0,78-0,90) | < 0,001 |
| Hospital con servicio de urgencias con alta frecuentación | 3.376 (30,9) | 685 (32,7) | 0,92 (0,83-1,02) | 0,095 |
| Hospital con área de observación en urgencias | 3.559 (31,6) | 502 (28,8) | 1,14 (1,02-1,28) | 0,019 |
IC95%: intervalo de confianza del 95%; ICA: insuficiencia cardiaca aguda.
Resultados estadísticamente significativos con p<0,05.
Odds ratio ajustadas para los resultados investigados en función de las características del hospital. El modelo ajustado incluyó el periodo de inclusión, las características del paciente y las características del hospital. Los valores en negrita destacan los resultados estadísticamente significativos (p<0,05). IC95%: intervalo de confianza del 95%.
Los análisis de sensibilidad mostraron estimaciones en el mismo sentido (de aumento o reducción del riesgo) que el análisis principal en la mayoría de casos, si bien, debido a que incluyeron a menos pacientes (se pasó de 17.974 casos en el análisis principal a 13.347, 8.615, 3.828 y 3.427 en los análisis de sensibilidad A, B, C y D respectivamente), los IC95% de las estimaciones fueron más amplios y muchos incluyeron el valor 1 (figura 3). Por otro lado, no se encontró interacción entre la FEVI y las asociaciones estadísticamente significativas del análisis principal, salvo la relación entre hospital de alta tecnología y menos estancia prolongada, más evidente en pacientes con FEVI ≥ 50% (OR=0,89; IC95%, 0,55-1,44) que con FEVI<50% (OR=1,43; IC95%, 0,96-2,13; interacción, p=0,032), y la relación entre hospital con UCE y más hospitalizaciones en los 30 días tras el alta, más evidente en pacientes con FEVI<50% (OR=1,39; IC95%, 0,89-2,17) que con FEVI ≥ 50% (OR=0,86; IC95%, 0,50-1,45; interacción, p=0,035).
Análisis de sensibilidad de las asociaciones entre características del hospital y los resultados de los pacientes con insuficiencia cardiaca aguda que resultaron estadísticamente significativas en el análisis principal ajustado. Los valores en negrita destacan los resultados estadísticamente significativos (p<0,05). El análisis de sensibilidad A consistió en incluir en el análisis solo a los 13.347 pacientes hospitalizados por insuficiencia cardiaca aguda (se excluyeron los dados de alta directamente desde urgencias). El análisis de sensibilidad B consistió en incluir en el análisis solo a los 8.615 pacientes cuya insuficiencia cardiaca aguda se había confirmado mediante determinación de péptidos natriuréticos. El análisis de sensibilidad C limitó la imputación múltiple a las variables en las que el porcentaje de pacientes con valores perdidos fue <10%, lo cual limitó el análisis final a 3.828 pacientes. El análisis de sensibilidad D se realizó sin imputación múltiple de valores perdidos, lo cual limitó el análisis final a 3.427 pacientes. IC95%: intervalo de confianza del 95%.
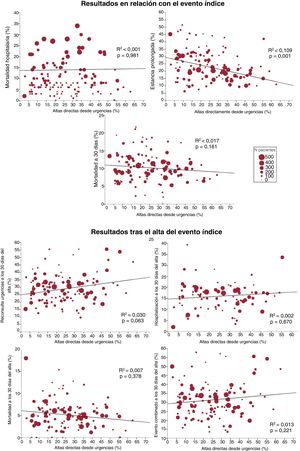
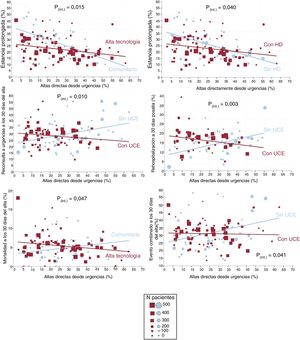
Se observó que, a mayor porcentaje de ADU, menos estancias prolongadas (R2=0,109; p<0,001), mientras que los demás resultados no se vieron significativamente afectados por el porcentaje de ADU (figura 4). En el análisis estratificado en función de las características estructurales/organizativas del hospital y del SU, hubo interacción en 6 de las 42 relaciones analizadas (tabla 2 del material adicional). Así, a medida que aumentan las ADU, se produce un comportamiento significativamente diferente en función de: a) la tipología del hospital para la estancia prolongada (disminuye más intensamente en hospitales comunitarios, p=0,015) y la mortalidad en los 30 días tras el alta (disminuye en hospitales de alta tecnología y aumenta en comunitarios, p=0,047); b) la existencia de HD para la estancia prolongada (disminuye más intensamente si no hay HD, p=0,04), y c) la existencia de UCE para la reconsulta, la hospitalización y el evento combinado en los 30 días tras el alta (disminuyen si hay UCE y aumentan si no la hay; p=0,01, p=0,003 y p=0,041 respectivamente) (figura 5).
El presente estudio demuestra que las características estructurales y organizativas de los hospitales y los SU influyen de manera significativa en los resultados a corto plazo de los pacientes diagnosticados de ICA en urgencias, aun teniendo en cuenta el diferente periodo de inclusión y el diferente perfil de paciente que acude a cada SU. De hecho, el ajuste por estos factores modificó poco las estimaciones no ajustadas, lo cual posiblemente indique una distribución de pacientes con ICA bastante similar entre periodos y centros participantes (de hecho, la ICA es muy prevalente y se trata a la mayoría de los pacientes en el hospital de su zona, y pocos casos se transfieren a hospitales de mayor nivel asistencial). También es posible que algunas características del paciente estén distribuidas de modo diferente entre los grupos comparados y tengan efectos contrapuestos en los resultados, lo cual minimizaría los efectos generales. Con todo, creemos que los principales hallazgos, que se tratan a continuación, pueden ser de utilidad a la hora de planificar algunos aspectos organizativos en la atención del paciente con ICA.
El primer hallazgo destacable es que las estancias prolongadas durante el evento índice disminuyen si el hospital es de alta tecnología, cuenta con HD y su SU es de alta frecuentación. Es posible que la alta tecnología permita que algunas exploraciones complementarias, sobre todo si el paciente ingresa, se realicen más rápidamente, si bien esto no se ha investigado en el presente estudio. Por otro lado, los SU de alta frecuentación pueden atesorar más casuística y experiencia que conlleven más decisiones de alta directa desde urgencias, lo que probablemente sea el factor más importante para evitar estancias prolongadas durante el episodio índice. Finalmente, este trabajo confirma que estructuras orientadas a acortar la estancia hospitalaria, como la HD, consiguen este objetivo en el caso de la ICA. Por el contrario, la presencia de UIC y AO en urgencias incrementa las estancias prolongadas. Es posible que la existencia de las últimas implique actitudes más conservadoras en el tratamiento de pacientes con ICA, mientras que los hospitales sin UIC tiendan a hacer un tratamiento más sintomático y dar el alta a los pacientes sin completar el proceso diagnóstico o terapéutico durante la hospitalización. Nuestro estudio no se diseñó para ahondar en estos aspectos, y estas hipótesis deberán comprobarse en futuros estudios específicamente diseñados para responder a estas cuestiones.
Por otra parte, la mortalidad hospitalaria fue significativamente menor en hospitales de alta tecnología, y ninguna otra característica estructural/organizativa incidió en este resultado. Sin embargo, si se enlaza este hallazgo con la ausencia de diferencias en la mortalidad a los 30 días tras el evento índice o a los 30 días tras el alta en los hospitales de alta tecnología, posiblemente se deba pensar que su menor mortalidad hospitalaria esté en relación a una gestión diferenciada del paciente más evolucionado, dependiente o terminal (situación frecuente en pacientes con ICA14,15), y para el cual tal vez estos centros tengan más estructurada su asistencia fuera del hospital y el fallecimiento del paciente tendería más a ser extrahospitalario.
La existencia de UIC se relacionó claramente con unos mejores resultados tras el alta. Este aspecto resulta muy relevante y, aunque ya se ha descrito en estudios previos7,16, el actual demuestra que esto se consigue independientemente de otras características que puedan tener los hospitales con UIC y que también podrían incidir en el pronóstico. A la vista de nuestros resultados, creemos que esta es una opción que debiera extenderse en nuestro sistema de salud pues, más allá de los beneficios que aporta a los pacientes con formas complejas de insuficiencia cardiaca durante la fase de estabilidad, añade un beneficio claro cuando se descompensan en forma de ICA.
El mayor porcentaje de ADU se relaciona con menos estancias prolongadas. Aunque pueda parecer lógico que, a mayor agresividad, peores resultados tras el alta de los pacientes, los resultados obtenidos a los 30 días del alta no lo indican. Es posible que algunas características estructurales/organizativas hospitalarias o de urgencias pudieran incluso minimizar este teórico impacto negativo. Así, nuestros datos indican que la existencia de UEC puede permitir dar altas desde urgencias con mayor seguridad, cosa que también podría suceder en hospitales de alta tecnología. En este contexto, la estratificación del riesgo del paciente con ICA previa a la toma de decisión en el SU respecto a alta o ingreso, cosa que hoy no se está produciendo, podría contribuir a mejorar las selección del paciente candidato al alta y los resultados generales manteniendo los porcentajes de ADU11,17–19.
LimitacionesPrimera, que se trata de un análisis retrospectivo y sus resultados deben considerarse generadores de hipótesis. Segunda, existe un posible sesgo de selección de centros, ya que los SU participantes se adhirieron voluntariamente al Registro EAHFE. Tercera, el diagnóstico de ICA se basa esencialmente en datos clínicos, y no todos los pacientes tuvieron confirmación analítica o ecográfica, lo cual limita parcialmente su validez interna. La falta de confirmación diagnóstica mediante péptidos natriuréticos en el 52% de casos es especialmente relevante, como demostró el estudio TOPCAT20. Sin embargo, el análisis de sensibilidad B, que incluyó solo a pacientes con diagnóstico confirmado mediante péptidos natriuréticos, obtuvo estimaciones de efectos similares a los del análisis principal, lo que indica que el impacto de la falta de confirmación diagnóstica en los resultados posiblemente no haya sido grande. Cuarta, existe también un problema de validez externa, pues la población fue incluida desde urgencias y predominaron los pacientes con FEVI (conocida en solo el 52% de casos) conservada, que no representa al conjunto de pacientes ingresados por ICA, sobre todo en cardiología. Además, el análisis de subgrupos muestra que, para alguno de los resultados, el comportamiento podría ser diferente en pacientes con FEVI conservada que en el resto. Quinta, salvo la colocación de marcapasos para resincronización, no se recogieron tratamientos específicos ni pruebas complementarias, especialmente los dirigidos a algunos de los factores precipitantes de la descompensación (como el síndrome coronario agudo), que podrían tener un tratamiento más temprano o agresivo en hospitales de alta tecnología. Sexta, es posible que se haya incurrido en un error tipo I en alguna de las estimaciones al realizar múltiples comparaciones sin ningún tipo de ajuste para primar el carácter exploratorio del estudio.
CONCLUSIONESLas características estructurales y organizativas de los hospitales y sus SU, así como la agresividad en el tratamiento en urgencias, estimada mediante el porcentaje de ADU, influyen de manera significativa en los resultados a corto plazo de los pacientes con ICA. Aunque el presente estudio no incluyó una recogida exhaustiva de todas las exploraciones y los tratamientos realizados durante la hospitalización, creemos que los gestores sanitarios debieran tener en cuenta estos datos para potenciar los instrumentos que pueden mejorar el pronóstico de los pacientes con ICA. Entre ellos, parece especialmente relevante la existencia de una UIC.
- –
Los factores relacionados con el estado basal del paciente y con el episodio de descompensación que influyen en el pronóstico de un episodio de ICA son bien conocidos.
- –
Sin embargo, los factores dependientes de las características organizativas del sistema de salud, y especialmente los referentes al hospital o el servicio de urgencias donde consulta el paciente, son poco conocidos en general y en España no se han investigado en conjunto.
- –
Tras un episodio índice de ICA (consulta en urgencias), los hospitales de alta tecnología, con unidad de corta estancia y hospitalización a domicilio y los servicios de urgencias de alta afluencia tienen menos estancias prologadas.
- –
Los hospitales de alta tecnología presentan menos mortalidad hospitalaria; los SU con alta afluencia, menos mortalidad a los 30 días del alta, y los hospitales con unidad de insuficiencia cardiaca, menos reconsultas a urgencias, hospitalizaciones y eventos combinados tras el alta.
- –
A mayor porcentaje de altas directas desde urgencias, menos estancias prolongadas pero más reconsultas tras el alta, si bien esto no sucede en hospitales con unidad de corta estancia.
Ninguno.
Este trabajo fue posible en parte gracias a las ayudas del Instituto de Salud Carlos III con fondos del Ministerio de Sanidad y FEDER (PI15/01019, PI18/00773), La Marató de TV3 (2015/2510) y la Generalitat de Catalunya para grupos de investigación consolidados (GRC 2009/1385, 2014/0313, 2017/1424).