El desfibrilador automático implantable (DAI) es el mejor tratamiento disponible para prevenir la muerte súbita de los pacientes con alto riesgo de arritmias ventriculares. Múltiples ensayos clínicos controlados demuestran un beneficio sólido en mortalidad en comparación con solo tratamiento médico óptimo sin DAI en pacientes con miocardiopatía isquémica y no isquémica y fracción de eyección del ventrículo izquierdo (FEVI) reducida1–5. Según la evidencia de los ensayos publicados entre 2002 y 2012, los DAI en prevención primaria son una recomendación I A en las guías internacionales actuales6,7.
Sin embargo, el DAI sigue siendo un tratamiento costoso, invasivo y no exento de complicaciones1–5. Además, las mejoras en el tratamiento médico han permitido reducir la mortalidad total y la muerte súbita de los pacientes con insuficiencia cardiaca desde la publicación de la mayoría de los grandes ensayos con DAI. Un estudio reciente, que incluye a más de 40.000 pacientes sin DAI de 12 ensayos de tratamiento farmacológico, evidenció una reducción del 44% en la incidencia de muerte súbita entre los años 1995 y 20148. La incidencia de muerte súbita a 90 días de la aleatorización fue del 2,4% en el primer estudio9 y del 1% en el más reciente10, mientras que la tasa anual bajó del 5,4 al 3% a largo plazo. Esta tendencia se ha atribuido a la progresiva prescripción de bloqueadores beta, inhibidores de la enzima de conversión de la angiotensina y antagonistas de la angiotensina y la aldosterona. Estos resultados han cuestionado la utilidad del DAI en pacientes en tratamiento óptimo.
A pesar de estos datos, muchos electrofisiólogos tenemos la impresión de que el DAI no ha sido tratado de manera justa. Los ensayos que evidencian la eficacia del DAI1–5 han sido criticados porque los pacientes del grupo de control en ocasiones no recibían el tratamiento médico óptimo, mientras que en los ensayos de fármacos frente a placebo en ocasiones la tasa de implante de DAI estaba muy por debajo de lo recomendado en las guías de práctica clínica6,7. En el estudio PARADIGM-HF10 se aleatorizó a 8.442 pacientes con insuficiencia cardiaca y FEVI<40%. En el grupo que recibió sacubitrilo-valsartán, el 94,7% de los pacientes estaban en clase funcional II-III y la FEVI media fue del 29,6%±6,1%. Sin embargo, la tasa de implante de DAI fue del 14,9%, muy por debajo de la que esperaríamos según las recomendaciones de las guías. Cabe preguntarse si con una mayor tasa de implante de DAI el beneficio del tratamiento médico en mortalidad sería igual.
La utilidad del DAI en prevención primaria está más en cuestión en el caso de los pacientes con miocardiopatía dilatada no isquémica, especialmente tras la publicación del estudio DANISH, en el que el implante de un DAI en prevención primaria no disminuyó la mortalidad total11. El análisis de subgrupos demostró que, en la población menor de 68 años, el DAI sí que era eficaz y una segunda publicación del mismo estudio demostró que esa eficacia se extendía a los menores de 70 años con una reducción de la mortalidad del 30% (hazard ratio [HR]=0,70; intervalo de confianza del 95% [IC95%], 0,51-0,96; p=0,03)12. Un metanálisis que combina todos los ensayos controlados y aleatorizados disponibles de pacientes con miocardiopatía no isquémica, incluido el ensayo DANISH, demuestra una reducción de la mortalidad por todas las causas13.
Clarificar el papel del DAI en prevención primaria a la luz de la evidencia reciente es particularmente importante, dados los recursos limitados de los sistemas de salud, máxime cuando la asignación al azar de pacientes en tratamiento farmacológico contemporáneo a DAI en prevención primaria no sería ético, dado el beneficio demostrado en los ensayos previos.
En un artículo reciente publicado en Revista Española de Cardiología, Ribera et al. presentan un análisis muy interesante del coste-efectividad del DAI para la prevención primaria de la muerte súbita en nuestro medio14. Para ello realizan un análisis de coste-utilidad del DAI más tratamiento médico convencional frente a solo tratamiento médico convencional simulando el curso de la enfermedad mediante modelos de Markov en pacientes con y sin cardiopatía isquémica. Los parámetros del modelo se basaron en los resultados obtenidos mediante análisis de los ensayos clínicos publicados entre 1996 y 2018 en los que se analizaba el valor del DAI frente al tratamiento médico convencional, los resultados de seguridad del ensayo DANISH y el análisis de la práctica clínica habitual en un hospital terciario. El beneficio del DAI en la mortalidad por cualquier causa en la cardiopatía isquémica obtuvo una HR=0,70 (IC95%, 0,58-0,85) y una HR=0,79 (IC95%, 0,66-0,96) en cardiopatía no isquémica. La razón de coste-efectividad estimada mediante análisis probabilístico fue de 19.171 euros por año de vida ajustado por calidad (AVAC) en pacientes con cardiopatía isquémica, 31.084 euros/AVAC en pacientes con miocardiopatía dilatada no isquémica y 23.230 euros/AVAC en aquellos menores de 68 años.
Estos resultados confirman la eficiencia del DAI monocameral en la prevención primaria en nuestro medio en pacientes con disfunción ventricular izquierda de origen isquémico o no isquémico menores de 68 años, mientras que para los pacientes no isquémicos mayores de 68 años la razón de coste-efectividad incremental estimada se sitúa alrededor de los 30.000 euros/AVAC y lo convierte en una alternativa menos atractiva.
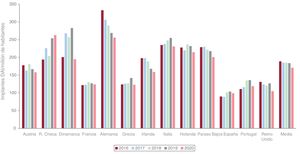
El artículo es especialmente relevante, máxime teniendo en cuenta la baja tasa de implante de DAI en nuestro país. España se encuentra a la cola de Europa en tasa de implante por millón de habitantes, y aunque la diferencia se ha reducido ligeramente en los últimos años, sigue siendo muy marcada15 (figura 1).
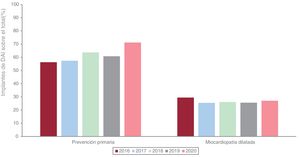
Respecto a la indicación que motiva el implante de DAI, los datos del registro español muestran que los implantes en prevención primaria han ido aumentando lentamente, de manera similar a lo que ha ocurrido en el resto de los países europeos16,17 (figura 2). Sin embargo, el porcentaje de pacientes con miocardiopatía no isquémica que reciben un DAI en nuestro país es bajo y sufrió una reducción significativa a raíz de la publicación del estudio DANISH en 2016, que parece haberse compensado en parte el año pasado17.
Porcentaje de desfibriladores automáticos implantables (DAI) implantados en España en prevención primaria y tipo de cardiopatía según el registro español de DAI17, 2016-2020.
Este estudio aporta evidencia a favor de implantar un DAI en prevención primaria en pacientes con FEVI reducida, tanto con cardiopatía isquémica como con miocardiopatía dilatada no demasiado mayores. Al presente estudio se le podría criticar que no haya tenido en cuenta nuevos fármacos como el sacubitrilo-valsartán o incluso más modernos como la dapaglifozina. Sin embargo, la comparación con el DAI tampoco es perfecta. En primer lugar, el estudio asume para los cálculos económicos una longevidad del DAI de 8 años, cuando los que se implantan actualmente tienen una duración mayor en práctica clinica18. Por otra parte, los datos de eficacia del DAI vienen de estudios antiguos en los que ni el tratamiento médico ni la programación del DAI eran los óptimos. En alguno de estos estudios el dispositivo estaba programado en una sola zona, con frecuencias de corte bajas y choque como único tipo de terapia3. Estudios como el MADIT-RIT5 nos han enseñado que una programación más apropiada reduce el número de choques y mejora la supervivencia de los pacientes durante el seguimiento. Este factor tampoco se tiene en cuenta cuando se analizan estudios de DAI antiguos.
La polémica continúa y, a pesar del excelente trabajo de Ribera et al.14, probablemente siga después de este artículo. La principal razón es que nuestros métodos de estratificación del riesgo de muerte súbita son muy limitados. En España se implantan poco más de 7.000 DAI y se estima que hay aproximadamente 30.000 episodios de muerte súbita17. Eso significa que no sabemos reconocer a la mayoría de los pacientes en riesgo para protegerlos con el tratamiento más efectivo disponible. Si se tiene en cuenta que aproximadamente un tercio de los DAI que se implantan en prevención primaria proporcionarán un tratamiento adecuado durante el seguimiento, se concluye que además se produce sobretratamiento en la mayoría de los casos. Claro, con un DAI se puede tratar estos datos. Con los fármacos, no; no hay forma de saber si un paciente en concreto se ha beneficiado o no y a veces somos tan ingenuos de pensar que los tratamientos que se prescriben sientan bien a todos los pacientes que no manifiestan efectos secundarios. Por todo ello, es fundamental emplear bien los datos disponibles para seleccionar a los pacientes que puedan beneficiarse de este tratamiento. Hasta nueva evidencia con la relevancia suficiente para modificar las guías, parece razonable implantar DAI en prevención primaria en pacientes con FEVI reducida, tanto con cardiopatía isquémica como con miocardiopatía dilatada no demasiado mayores.
FINANCIACIÓNI. Fernández Lozano no ha recibido financiación para la elaboración de este artículo.
CONFLICTO DE INTERESESI. Fernández Lozano ha participado en estudios clínicos patrocinados por Medtronic, Abbott, y Biotronik y tiene becas para fellows patrocinadas por la Sociedad Española de Cardiología y la Fundación Interhospitalaria para la Investigación Cardiovascular.