Se presenta el caso de una mujer de 50 años que acudió al servicio de urgencias por disnea sin antecedentes conocidos, salvo microdiscectomía reciente de hernia discal lumbar L4-L5 derecha. A la semana de la cirugía presentó disnea progresiva, hasta hacerse de mínimos esfuerzos, con datos de congestión periférica y ortopnea.
En la exploración física se mantuvo hemodinámicamente estable. Destacaban una ingurgitación venosa yugular y signo de Kussmaul, un llamativo pulso carotídeo y un soplo sistólico en foco pulmonar-aórtico con desdoblamiento de S2 y crepitantes en ambas bases pulmonares. El abdomen estaba blando, no doloroso, sin masas palpables, con soplo abdominal. En las extremidades inferiores, se apreció edema con fóvea hasta la región pretibial.
La analítica mostró elevación del dímero D (4.183 ng/ml) y la fracción aminoterminal del propéptido natriurético cerebral (NT-proBNP) (995 pg/ml). En la radiografía de tórax se observó pinzamiento de ambos senos costofrénicos. El electrocardiograma (ECG) mostró taquicardia sinusal a 110 lpm y en la ecocardioscopia a pie de cama se apreciaron cavidades derechas ligeramente dilatadas, normofuncionantes, aunque no se podía descartar una comunicación interauricular de tipo ostium secundum, sin valvulopatías ni derrame pericárdico. Dada la elevación del dímero D, se llevó a cabo una tomografía computarizada de arterias pulmonares, que descartó una tromboembolia pulmonar.
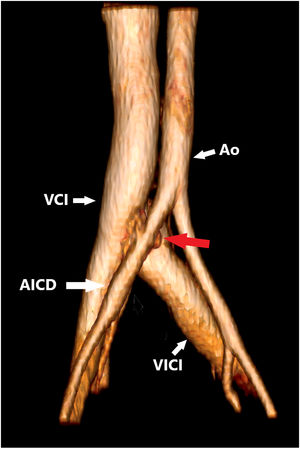
La sospecha clínica inicial fue una comunicación interauricular descompensada tras la cirugía lumbar. Por este motivo, se realizaron unas ecocardiografías trastorácica y transesofágica regladas. Se descartó la comunicación interauricular, con cavidades normales y sin otros hallazgos significativos, salvo un elevado gasto cardiaco estimado (8,9 l/min). Ante ello, se planteó el diagnóstico diferencial de insuficiencia cardiaca (IC) de alto gasto. Se realizó un cateterismo cardiaco derecho, con presión arterial pulmonar media de 29 mmHg, presión auricular derecha de 10 mmHg, presión ventricular derecha de 4 mmHg y presión capilar pulmonar de 18 mmHg. Se recogieron gasometrías venosas a múltiples niveles, y se observó una saturación de oxígeno en la vena cava inferior del 88%, lo que indicaba un posible shunt arteriovenoso en el hemicuerpo inferior. Para estudiarlo, se realizó una angiotomografía computarizada de aorta (figura 1), que mostró una fístula arteriovenosa (FAV) ilioiliaca derecha. Esta lesión se había producido a consecuencia de la perforación del sector anterior del anillo fibroso y del ligamento vertebral común al realizar el curetaje del espacio discal, que alcanzó las estructuras vasculares retroperitoneales. Con toda probabilidad, la lesión no afectó a toda la pared vascular y en la evolución se había producido una FAV. Se disponía de 2 opciones terapéuticas: cirugía endovascular o cirugía abierta clásica. Se optó por la primera porque es un procedimiento menos invasivo para el que el centro donde se llevó a cabo posee una gran experiencia.
Reconstrucción volumétrica 3D donde se aprecia una fístula arteriovenosa ilioiliaca (flecha roja). AICD: arteria iliaca común derecha; Ao: aorta; VCI: vena cava inferior; VICI: vena iliaca común izquierda. Esta figura se muestra a todo color solo en la versión electrónica del artículo.
La paciente evolucionó favorablemente, quedó asintomática y fue dada de alta. Actualmente se mantiene en clase funcional I de la New York Heart Association. Se obtuvo su consentimiento informado para la publicación de este caso.
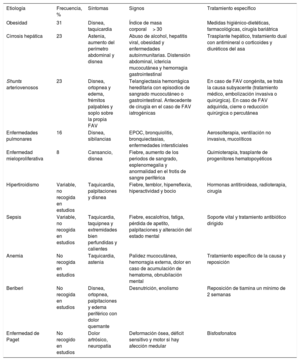
La disnea es un síntoma común a varias enfermedades, por lo que siempre deben tenerse en cuenta varios diagnósticos diferenciales. La IC de alto gasto es infrecuente, y su prevalencia es incierta1,2. Este tipo de IC se caracteriza por un gasto cardiaco elevado, una baja resistencia vascular sistémica (debida a vasodilatación periférica o, como en este caso, a una FAV) y una baja diferencia de contenido de oxígeno arteriovenoso. Sus causas más frecuentes se muestran en la tabla 1.
Etiologías de insuficiencia cardiaca de alto gasto más frecuentes2
| Etiología | Frecuencia, % | Síntomas | Signos | Tratamiento específico |
|---|---|---|---|---|
| Obesidad | 31 | Disnea, taquicardia | Índice de masa corporal> 30 | Medidas higiénico-dietéticas, farmacológicas, cirugía bariátrica |
| Cirrosis hepática | 23 | Astenia, aumento del perímetro abdominal y disnea | Abuso de alcohol, hepatitis viral, obesidad y enfermedades autoinmunitarias. Distensión abdominal, ictericia mucocutánea y hemorragia gastrointestinal | Trasplante hepático, tratamiento dual con antimineral o corticoides y diuréticos del asa |
| Shunts arteriovenosos | 23 | Disnea, ortopnea y edema, frémitos palpables y soplo sobre la propia FAV | Telangiectasia hemorrágica hereditaria con episodios de sangrado mucocutáneo o gastrointestinal. Antecedente de cirugía en el caso de FAV iatrogénicas | En caso de FAV congénita, se trata la causa subyacente (tratamiento médico, embolización invasiva o quirúrgica). En caso de FAV adquirida, cierre o reducción quirúrgica o percutánea |
| Enfermedades pulmonares | 16 | Disnea, sibilancias | EPOC, bronquiolitis, bronquiectasias, enfermedades intersticiales | Aerosolterapia, ventilación no invasiva, mucolíticos |
| Enfermedad mieloproliferativa | 8 | Cansancio, disnea | Fiebre, aumento de los periodos de sangrado, esplenomegalia y anormalidad en el frotis de sangre periférica | Quimioterapia, trasplante de progenitores hematopoyéticos |
| Hipertiroidismo | Variable, no recogida en estudios | Taquicardia, palpitaciones y disnea | Fiebre, temblor, hiperreflexia, hiperactividad y bocio | Hormonas antitiroideas, radioterapia, cirugía |
| Sepsis | Variable, no recogida en estudios | Taquicardia, taquipnea y extremidades bien perfundidas y calientes | Fiebre, escalofríos, fatiga, pérdida de apetito, palpitaciones y alteración del estado mental | Soporte vital y tratamiento antibiótico dirigido |
| Anemia | No recogida en estudios | Taquicardia, astenia | Palidez mucocutánea, hemorragia externa, dolor en caso de acumulación de hematoma, obnubilación mental | Tratamiento específico de la causa y reposición |
| Beriberi | No recogida en estudios | Disnea, ortopnea, palpitaciones y edema periférico con dolor quemante | Desnutrición, enolismo | Reposición de tiamina un mínimo de 2 semanas |
| Enfermedad de Paget | No recogido en estudios | Dolor artrósico, neuropatía | Deformación ósea, déficit sensitivo y motor si hay afección medular | Bisfosfonatos |
Respecto a las FAV como causa de IC, estas pueden ser congénitas o adquiridas. Entre las adquiridas, las secundarias a cirugía de disco lumbar son infrecuentes, y en algunas series se ha descrito una prevalencia <0,04%3,4.
En cuanto a la clínica, en estos casos lo más común es hallar soplo abdominal, disnea, taquicardia, edema de las extremidades inferiores y distensión venosa yugular3. Si la fístula causa un shunt notable, el pulso de Water-Hammer es habitual y semejante a una insuficiencia aórtica. Además, es frecuente que las extremidades están bien perfundidas y calientes a causa de la vasodilatación periférica.
Para el diagnóstico es fundamental una anamnesis detallada y una exploración física minuciosa. Asimismo, son útiles los datos analíticos como la NT-proBNP o la troponina I ultrasensible y un estudio ecocardiográfico. Para los pacientes con IC clínica y con hallazgos de apoyo en la ecocardiografía de un alto gasto medido indirectamente, se ha propuesto hacer una evaluación invasiva de la hemodinámica cardiaca mediante cateterismo cardiaco derecho1. La IC de alto gasto se ha definido1 tradicionalmente como síntomas en el contexto de un índice cardiaco> 4 l/min/m2 o un gasto cardiaco> 8 l/min.
Por último, se debe tratar los síntomas de la IC y la causa subyacente. En el caso de las FAV adquiridas, la reparación quirúrgica o endovascular constituye el tratamiento definitivo, pues conlleva reversión del remodelado cardiaco si se actúa precozmente1.
En este caso clínico se plantea el diagnóstico diferencial de IC con fracción de eyección conservada. Una de sus causas es el alto gasto cardiaco, una entidad infrecuente que, por lo general, tiene un desencadenante reversible (anemia, alto recambio celular, tratamiento previo, etc.). Se debe destacar el papel de la sospecha clínica, el adecuado uso de la imagen multimodal y su combinación con técnicas invasivas diagnósticas y terapéuticas.
FINANCIACIÓNNinguna.
CONTRIBUCIÓN DE LOS AUTORESA.B. Rojas Brito es la autora principal del artículo. S.C. Huerta contribuyó en la edición y la supervisión del manuscrito, así como en el diagnóstico de la paciente. E.D. Pérez Nogales y B. Saiz Udaeta trabajaron en el diagnóstico y el tratamiento de la paciente. J.M. Rubio García colaboró realizando la reconstrucción 3D.
CONFLICTO DE INTERESESNinguno.