Es indudable el éxito de la Liga de los Casos Clínicos1, actividad educativa de la Sociedad Española de Cardiología con más de 10 años de andadura que, con su formato de concurso desenfadado en las formas y riguroso en los contenidos, ha estimulado la formación de muchos de nuestros cardiólogos más jóvenes. Revista Española de Cardiología ha querido unirse a este reconocimiento seleccionando el caso «Disnea de esfuerzo tras microdiscectomía lumbar2» para su publicación. Siguiendo el espíritu deportivo de la Liga, quiero comenzar felicitando a la Dra. Rojas Brito y sus colegas del Hospital Insular de Gran Canaria por lo atractivo del caso aportado y las múltiples enseñanzas que suscita, varias ya señaladas por los autores y otras que trataré de aportar a continuación.
LA INSUFICIENCIA CARDIACA DE ALTO GASTOEste caso tiene la virtud de llamar nuestra atención sobre un fenotipo de insuficiencia cardiaca (IC) poco frecuente que, sin embargo, todos los cardiólogos debemos reconocer y tener en cuenta, puesto que con seguridad nos enfrentaremos a más de uno de estos pacientes en nuestro ejercicio profesional. En la serie de 16.462 pacientes con IC sometidos a estudio hemodinámico a lo largo de 15 años en la Clínica Mayo, menos de un 3% mostraba datos de IC de alto gasto (ICAG)3. Es llamativo que los pacientes muestren datos clínicos típicos de IC (véase este caso con disnea, ortopnea, crepitantes, ingurgitación yugular, edemas, etc.) y que a la vez tengan escasas anomalías en el electrocardiograma y el ecocardiograma.
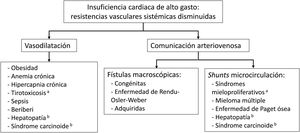
Ello sin duda se debe a la peculiar fisiopatología de la ICAG, diferente de la de otras formas de IC: el problema fundamental radica en la existencia de resistencias vasculares sistémicas disminuidas, que pueden coexistir con un corazón normal durante las etapas iniciales del proceso4. Estas resistencias pueden deberse a comunicaciones arteriovenosas (sean fístulas macroscópicas o shunts microvasculares) o a una vasodilatación generalizada. Todo esto conduce a una situación de hipotensión que activa los mecanismos neurohormonales presentes en todos los tipos de IC, que incluyen el sistema simpático y el eje renina-angiotensina-aldosterona, que desencadenan retención de agua y sodio, fibrosis intersticial, toxicidad miocárdica, relativa vasoconstricción, remodelado ventricular, etc., que llevan a la IC clínicamente evidente. Otro mecanismo que puede contribuir a la ICAG es una situación de hipermetabolismo, más evidente en el hipertiroidismo y los síndromes mieloproliferativos.
El esquema mostrado en la figura 1 ayuda a comprender y recordar las causas más comunes de ICAG. El perfil etiológico de la ICAG ha cambiado a lo largo del tiempo, dado que entidades como el beriberi, las anemias y el hipertiroidismo, comunes en el siglo pasado, han dado paso a la obesidad, las fístulas congénitas o adquiridas y la hepatopatía como causas más frecuentes en la actualidad3–5. Publicaciones recientes distinguen 2 fenotipos de ICAG, sin dilatación de cavidades cardiacas y con ella6, que podrían ser fases del proceso en un mismo paciente, independientemente de la etiología del cuadro.
El diagnóstico de la ICAG tiene particularidades que es preciso conocer para no pasarlas por alto: como vimos, los pacientes presentan clínica y elevación de péptidos natriuréticos similares a las de otros fenotipos de IC, pero otras pruebas complementarias pueden llevarnos a equívoco si no pensamos en esta afección. El electrocardiograma puede ser normal, algo excepcional en otras formas de IC, y la ecocardiografía suele mostrar función sistólica normal en el ventrículo izquierdo, lo que puede llevar a pensar en causas más frecuentes de IC con fracción de eyección conservada (IC-FEc), como señalan Obokata et al. en su excelente revisión5. Además, los pacientes con ICAG suelen tener una relación E/e’ elevada como reflejo de una disfunción diastólica y su presión sistólica pulmonar estimada está elevada invariablemente, hallazgos comunes con la IC-FEc3,5. La dificultad es máxima en los casos sin dilatación de cavidades, frecuentes en fases iniciales de la enfermedad6. La clave para el diagnóstico es la estimación del gasto cardiaco en el ecocardiograma, como hicieron los autores del caso que nos ocupa. Siguiendo a Reddy et al.3, un índice cardiaco estimado por ecocardiograma> 3,5 l/min/m2 debería llevar a una confirmación mediante determinación directa de presiones, oximetrías y gasto cardiaco en un cateterismo derecho. Señalaremos aquí que el razonamiento de los autores, que indican que la saturación venosa elevada se tenía que justificar forzosamente por una fístula auriculoventricular, no siempre es correcto (aunque sí lo fuese en su caso); en los cuadros de alto gasto no debidos a fístulas, es típico encontrar oximetrías venosas> 75% por una menor extracción de oxígeno en los tejidos debida a la vasodilatación o a shunts de la microvasculatura.
Queda por señalar la gran trascendencia del diagnóstico de ICAG: en la serie de la Clínica Mayo, la mortalidad a los 3 años de seguimiento era de un 38%, muy superior a la de un grupo de control sin cardiopatía3. El tratamiento curativo requiere la corrección de la enfermedad causante del alto gasto, como en el caso comentado. En cuanto a los fármacos, parece que solo los diuréticos aportan mejoría sintomática. Es importante evitar los antagonistas del eje renina-angiotensina-aldosterona y los bloqueadores beta con efecto vasodilatador, ya que la reducción de las resistencias vasculares puede agravar el cuadro.
LA VIEJA Y LA NUEVA CARDIOLOGÍACreo que el caso también permite una reflexión sobre el proceso diagnóstico actual en cardiología. Tras una somera descripción de los antecedentes y síntomas, los autores describen diversos hallazgos exploratorios, algunos típicos de la IC, y otros muy llamativos en ese contexto, como el pulso céler y un soplo abdominal, de los que no se especifica nada más. Rápidamente se pasa a describir los resultados de la analítica, el electrocardiograma y la ecocardioscopia. Los hallazgos de esta última llevaron a estudios ecográficos más minuciosos, entre ellos la estimación de un gasto cardiaco elevado que puso por primera vez a los cardiólogos en la pista del diagnóstico correcto.
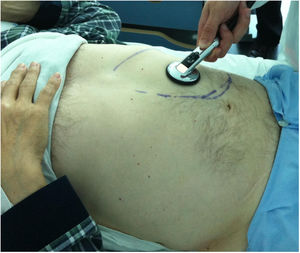
Creo que ninguno de los grandes cardiólogos clínicos de los que he tenido la suerte de aprender (por ejemplo, los Dres. Luis Alonso-Pulpón, Francisco Javier Ortigosa o Pedro Zarco) habrían pasado por alto un soplo abdominal con componentes sistólico y diastólico tan llamativo como es el de una fístula. Es más, en el caso del Dr. Pulpón hay pruebas (figura 2) de cómo encontró un soplo de fístula explorando el área esplénica de un paciente con ICAG y grandes visceromegalias en el contexto de un síndrome mieloproliferativo con mielofibrosis. Volviendo a nuestro caso, un cuadro de IC junto con un soplo de fístula aparecido poco después de una intervención en el área seguramente habría llevado a nuestros maestros a deducir el verdadero origen de su enfermedad mucho antes de realizar pruebas complementarias. El mérito de los grandes clínicos no consistía en ser especialmente «finos» en la auscultación (que lo eran), sino en utilizar el arma más poderosa que un cardiólogo puede utilizar en el diagnóstico: el razonamiento clínico basado en un conocimiento sólido de la fisiopatología.
No quiero que se me entienda mal, esto no quiere ser una petición ingenua de volver a la vieja cardiología basada en la exploración clínica: nunca se han diagnosticado las cardiopatías con más rapidez y exactitud que en la actualidad, cuando el ecocardiograma en sus distintas modalidades nos da acceso a información precisa y cuantitativa de la anatomía y la función de todas las estructuras cardiacas. Pero ello no debe desincentivar o impedir el razonamiento clínico basado en todos los datos disponibles. El fonendoscopio, ese instrumento cuya función principal hoy en día es diferenciar a los cardiólogos que lo llevan al cuello del resto de tribus que pueblan el ecosistema hospitalario, todavía puede aportar información inmediata y muy valiosa cuando se sabe utilizar a pie de cama.
Cuando dentro de unos (pocos) años cada cardiólogo haya sustituido el fonendoscopio por un transductor de ecografía conectado a su móvil personal, seguirá siendo válido el aforismo que distinguía a los maestros clásicos y me gusta repetir a nuestros residentes: «Si quieres ser un buen cardiólogo, domina una o varias de las técnicas diagnósticas y terapéuticas de nuestra especialidad, pero solo si mantienes una mente despierta que combine los conocimientos con el razonamiento clínico llegarás a estar entre los mejores».
FINANCIACIÓNEste trabajo no recibió financiación.
CONFLICTO DE INTERESESEl autor no tiene conflictos de intereses que declarar.