Este artículo revisa los principales avances publicados durante el año 2011 sobre fisiopatología, prevención, pronóstico y tratamiento en la cardiopatía isquémica crónica y los síndromes coronarios agudos con y sin elevación del ST, así como las últimas recomendaciones de práctica clínica.
Palabras clave
Abreviaturas
GPIIb/IIIa: glucoproteína IIb/IIIa.
IAM: infarto agudo de miocardio.
IAMCEST: infarto agudo de miocardio con elevación del segmento ST.
ICP: intervención coronaria percutánea.
SCA: síndrome coronario agudo.
SCASEST: síndrome coronario agudo sin elevación del segmento ST.
EPIDEMIOLOGÍA Y FISIOPATOLOGÍA
Factores de riesgo, progresión e inestabilización de la aterosclerosis
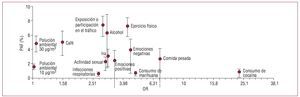
En el último año, se han producido importantes avances en el conocimiento de factores que contribuyen al desarrollo y las complicaciones de la enfermedad coronaria. Un trabajo realizado a partir de datos de 36 estudios epidemiológicos muestra la importancia relativa de diferentes factores ambientales en el desencadenamiento del infarto agudo de miocardio (IAM)1. Para un individuo, el factor de mayor riesgo es el consumo de cocaína seguido de una comida pesada, el consumo de marihuana, las emociones y el ejercicio físico. A escala poblacional, los factores ambientales de mayor riesgo son la exposición al tráfico, el ejercicio, el consumo de alcohol o café y el aumento de partículas contaminantes en el aire (fig. 1). En nuestro medio, dos estudios recientes han destacado una prevalencia relativamente alta de consumo de cocaína en pacientes atendidos por dolor torácico en nuestros hospitales y la asociación de este hábito con el diagnóstico de IAM y con un pronóstico peor2,3. Por otro lado, trabajos recientes de genoma completo han permitido identificar nuevos genes asociados a la cardiopatía isquémica4,5.
Figura 1. Relación entre las odds ratio (OR) y las fracciones atribuibles poblacionales (PAF) para cada uno de los factores desencadenantes de infarto analizados en el estudio de Nawrot et al (adaptado con permiso)1.
Con la idea de perfeccionar la capacidad de predecir el riesgo cardiovascular en nuestro medio, se ha validado la función REGICOR adaptada de la original de Framingham para la estimación del riesgo cardiovascular a 10 años6, y se ha demostrado que un índice tobillobrazo disminuido reclasifica como de alto riesgo a una proporción significativa de individuos con respecto a las funciones de riesgo clásicas7. También se han hecho esfuerzos importantes en la descripción de la prevalencia y el control actual de los factores de riesgo en nuestro país8,9.
Se han publicado los resultados del estudio PROSPECT10, que valoró con ecografía intravascular e histología virtual el árbol coronario en 697 pacientes con síndrome coronario agudo (SCA) tratados con intervención coronaria percutánea (ICP) en la lesión causal y seguidos durante una mediana de 3,4 años. Casi la mitad de los eventos recurrentes se debieron a complicaciones en lesiones distintas de la causal, la mayoría de ellas ligeras en la evaluación angiográfica inicial. Los predictores de complicaciones en estas placas fueron una carga de placa ≥ 70%, un área luminal mínima ≤ 4,0 mm2 y una clasificación de la placa como fibroateroma con cápsula fina.
Respecto a las estrategias antiaterogénicas, un metaanálisis de 26 ensayos clínicos demostró que, cuanto mayor es la reducción del colesterol ligado a las lipoproteínas de baja densidad (cLDL), menor es la incidencia de infarto, revascularización e ictus, subrayando la superioridad de los regímenes hipolipemiantes agresivos en prevención cardiovascular11. Otro estudio mostró una asociación inversa entre la capacidad de las lipoproteínas de alta densidad (HDL) de aceptar colesterol de los macrófagos y la presencia de aterosclerosis, lo que indicaría que el efecto antiaterogénico de las HDL puede no depender sólo de su concentración sanguínea, sino también de su funcionalidad12. Estos aspectos y más han quedado bien plasmados en la reciente publicación de las guías de manejo de las dislipemias de la Sociedad Europea de Cardiología13.
Isquemia, reperfusión y remodelado ventricular
En el estudio REVEAL, la administración de un bolo endovenoso de eritropoyetina, un fármaco que había mostrado efectos protectores en modelos animales, no redujo el tamaño del infarto en 222 pacientes con IAM con elevación del ST (IAMCEST) tratados con ICP primaria14. Dado que la mayor parte del daño por reperfusión acontece en los primeros minutos tras la restauración del flujo, este estudio está limitado por una administración tardía del fármaco (en las primeras horas tras la reperfusión). Por otro lado, investigaciones de laboratorio con animales transgénicos han identificado nuevas estrategias potencialmente protectoras contra el daño por isquemia y reperfusión, como la neuregulina endotelial15 o la sintasa de óxido nítrico neuronal16; también se han descrito17 marcadores de miocardio rescatado, como la endotelina 1.
En el estudio de los mecanismos que conducen al remodelado ventricular postinfarto, un estudio muestra que la inactivación genética del receptor mineralocorticoideo en el miocardio mejora la cicatrización previniendo el remodelado adverso y la insuficiencia cardiaca postinfarto18. Estos resultados subrayan la importancia de este receptor miocárdico y su probable participación en el beneficio clínico del bloqueo mineralocorticoideo observado en los pacientes tras un IAM.
TÉCNICAS DIAGNÓSTICAS
Un estudio reciente indica que la cuantificación del calcio coronario podría identificar a los pacientes que más podrían beneficiarse del tratamiento de prevención primaria con estatinas19. También se ha comprobado la utilidad de la tomografía computarizada para descartar enfermedad coronaria antes de la cirugía de recambio valvular20, y se está investigando en la detección de placas vulnerables o en la caracterización del trombo coronario mediante tomografía de emisión de positrones y resonancia magnética21. Por otro lado, se ha demostrado que la administración de atropina mejora la sensibilidad de la tomogammagrafía de esfuerzo para detectar isquemia cuando no se alcanza una taquicardización suficiente22.
Un estudio que ha despertado gran polémica fue el que analizó la utilidad de la tomogammagrafía de perfusión o la ecocardiografía con dobutamina para evaluar la viabilidad miocárdica y predecir el beneficio de la revascularización quirúrgica en un subgrupo de pacientes con disfunción ventricular isquémica del ensayo STICH23. Si bien la detección de viabilidad se asoció con la mortalidad en el seguimiento, esta asociación dejó de ser significativa tras ajustar por otras variables clínicas y, lo que es más llamativo, la detección de miocardio viable no predijo un mayor beneficio de la revascularización. Estos resultados contradicen los de otros estudios previos y podrían explicarse por múltiples factores (sesgos de inclusión, frecuentes cruzamientos tras la aleatorización en el tratamiento asignado, etc.), pero sin duda merecen ser contrastados en futuros estudios. Más acordes con la opinión tradicional son los resultados de un reciente estudio observacional, que mostró que la revascularización es más beneficiosa cuanto más severa es la isquemia y menos extensa la necrosis en la tomogammagrafía de estrés24.
También se sigue investigando la utilidad de diversos biomarcadores en prevención primaria. En un estudio, la detección de troponina T elevada con métodos de alta sensibilidad predijo la incidencia de eventos en una población sin enfermedad cardiovascular conocida25. Por otro lado, en un análisis de los 20.536 pacientes del Heart Protection Study no se encontró interacción entre valores basales de proteína C reactiva y el beneficio de la simvastatina26, lo que contradice la supuesta utilidad de ese biomarcador para indicar el tratamiento con estatinas en prevención primaria.
SÍNDROME CORONARIO AGUDO SIN ELEVACIÓN DEL ST
Actualización de las guías de práctica clínica
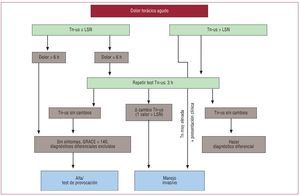
Tanto el American College of Cardiology/American Heart Association como la Sociedad Europea de Cardiología han actualizado en 2011 sus guías sobre el manejo de pacientes con SCA sin elevación del segmento ST (SCASEST)27,28. En ambas guías se incluyen importantes novedades relativas a la estratificación pronóstica, el tratamiento antiagregante y anticoagulante y las estrategias de revascularización. Los aspectos novedosos de las guías europeas se resumen en la tabla 1; de especial interés es el protocolo de rápida resolución para el manejo del dolor torácico utilizando la troponina medida con métodos de alta sensibilidad (fig. 2).
Figura 2. Protocolo de rápida resolución en pacientes con sospecha de SCA utilizando la troponina medida con métodos de alta sensibilidad. Tras aplicar este protocolo, se debe decidir si el paciente debe ir o no a la sala de hemodinámica para cateterismo. GRACE: Global Registry of Acute Coronary Events; LSN: límite superior de la normalidad (percentil 99 con controles sanos); Tn-us: troponina ultrasensible. Adaptado con permiso de Hamm et al28.
Diagnóstico y valoración pronóstica
En el estudio ASPECT29 se incluyó a 3.582 pacientes con sospecha de SCA en 14 hospitales de la región de Asia-Pacífico, y se utilizó un protocolo de rápida resolución (2 h) con troponina medida con método de alta sensibilidad. En total, 421 pacientes (11,8%) presentaron un evento mayor a los 30 días de seguimiento; con el protocolo acelerado, se identificaron como de bajo riesgo y candidatos a alta precoz 352 pacientes (9,8%); de ellos, 3 pacientes (0,9%) presentaron un evento, lo que supone una sensibilidad del 99,3% (intervalo de confianza del 95% [IC95%], 97,9-99,8), valor predictivo negativo del 99,1% (97,3-99,8) y especificidad del 11,0% (10-12,2) para este protocolo. También se ha validado el valor pronóstico de la escala de riesgo GRACE utilizando la troponina determinada con método ultrasensible30. Por otro lado, la combinación de varios biomarcadores ha demostrado mejorar el valor predictivo de eventos en un estudio con 1.090 pacientes con SCASEST31. En este estudio, la troponina T > 0,01 mg/l (hazard ratio [HR] = 1,8), la interleucina 10 < 3,5 ng/l (HR = 1,7), la mieloperoxidasa > 350 mg/l (HR = 1,5) y el factor de crecimiento placentario > 27 ng/l (HR = 1,9) fueron predictores de muerte o infarto a los 4 años de seguimiento y, utilizando un modelo multimarcador, el riesgo de eventos se documentó entre un 6% (todos los marcadores normales) y un 35,8% (tres o más marcadores alterados).
Reconocido el impacto pronóstico del sangrado en los pacientes que ingresan con un SCA, un análisis de los datos del ensayo TRITON32 mostró que la mortalidad se multiplica por 5,84 (IC95%, 4,11-8,29) durante los primeros 40 días de seguimiento en los pacientes con sangrado mayor, mientras que esta asociación no es significativa más allá de estas primeras semanas de tratamiento. En este estudio se identificaron como variables predictoras de sangrado el sexo femenino, la utilización de inhibidores de la glucoproteína IIb/IIIa (anti-GPIIb/IIIa), la duración de la ICP, la edad, el tratamiento con prasugrel, la región geográfica, el diagnóstico de IAMCEST, el abordaje femoral, el aclaramiento de creatinina, la hipercolesterolemia y la hipertensión arterial. Comparado con clopidogrel, el prasugrel se asoció sobre todo con más sangrados relacionados con la ICP y con sangrados gastrointestinales. Este importante tema es objeto de revisión en un reciente artículo del grupo de trabajo de trombosis de la Sociedad Europea de Cardiología33.
Tratamiento antitrombótico
Siguiendo la controversia sobre la interacción de los inhibidores de la bomba de hidrogeniones con el metabolismo del clopidogrel, se han publicado los resultados del estudio COGENT34. En este ensayo, el omeprazol asociado a clopidogrel y ácido acetilsalicílico en pacientes con enfermedad coronaria redujo de forma significativa los problemas digestivos relevantes (el 1,1 frente al 2,9%; p < 0,001), fundamentalmente las hemorragias digestivas. Además, no se apreció un incremento de eventos coronarios en los sujetos que tomaban omeprazol, aunque cabe resaltar que el estudio se detuvo por motivos económicos antes de lo previsto. En la misma dirección, los resultados del registro FAST-MI en pacientes con IAM reciente35 ponen de manifiesto que el tratamiento concomitante con clopidogrel e inhibidores de la bomba de hidrogeniones no interfiere en el pronóstico de estos pacientes.
En 2011 han aparecido varias publicaciones secundarias del ensayo clínico PLATO. Entre ellas, destaca el análisis de los resultados por regiones geográficas con menor beneficio del ticagrelor comparado con clopidogrel en los pacientes de Estados Unidos36. Este hallazgo podría explicarse por el azar, aunque no se descarta una posible interacción con las dosis de ácido acetilsalicílico, que fueron mayores en los pacientes americanos. También se ha analizado el beneficio del ticagrelor en los pacientes del PLATO con insuficiencia renal (aclaramiento de creatinina < 60 ml/min)37. En este subgrupo, el ticagrelor redujo la incidencia del objetivo primario (muerte, infarto o ictus) de forma significativa (el 17,3 frente al 22,0%), con una reducción del riesgo en términos absolutos mayor que la de los pacientes sin insuficiencia renal (el 7,9 frente al 8,9%), y también redujo significativamente la mortalidad (el 10 frente al 14%) sin un incremento en las hemorragias mayores (el 15,1 frente al 14,3%). El ticagrelor fue aprobado por la EMA en diciembre de 2010 para reducir el riesgo de eventos en pacientes con IAM o angina inestable, incluidos los tratados medicamente, con angioplastia o con cirugía de revascularización coronaria, y por la FDA en julio de 2011 para reducir el riesgo de muerte o infarto en pacientes con SCA, especialmente en los que toman dosis de ácido acetilsalicílico entre 75 y 100 mg diarios.
Respecto al tratamiento anticoagulante, se han publicado los resultados del estudio FUTURA/OASIS-838, que muestran que la utilización de una dosis baja no es mejor que la dosis estándar de heparina no fraccionada en el momento de la ICP en pacientes con SCASEST previamente anticoagulados con fondaparinux. Se ha publicado también un estudio de fase II con el inhibidor oral del factor Xa darexabán (YM150) en pacientes con SCA tratados con doble antiagregación39. Este estudio mostró un incremento, dependiente de la dosis, del riesgo de hemorragias con darexabán, sin una eficacia clínica mayor aparente, aunque el estudio no estaba diseñado para comprobar la eficacia del fármaco.
Estrategia revascularizadora
Un metaanálisis con datos de 4.013 pacientes con SCASEST procedentes de los ensayos ABOARD, ELISA, ISAR-COOL y TIMACS40 confirma las ventajas de una estrategia invasiva precoz (entre 2 y 14 h) frente a una estrategia más retrasada (entre 20 y 86 h) en reducir la isquemia recurrente y la estancia hospitalaria, con tendencia a menos hemorragias. Por otro lado, se han publicado los datos del estudio RIVAL41, que aleatorizó a 7.021 pacientes con SCA a abordaje femoral o radial. Ambas técnicas se mostraron igualmente seguras, pero en los hospitales con mayor volumen y más experiencia en el abordaje radial y en los pacientes con SCACEST, la vía radial presentó mejores resultados, con menor incidencia de muerte, infarto, ictus o hemorragias mayores. Además, las complicaciones vasculares locales también fueron menores con la vía radial en el total del grupo de pacientes.
INFARTO AGUDO DE MIOCARDIO CON ELEVACIÓN DEL SEGMENTO ST
Estratificación pronóstica
En el contexto de los marcadores bioquímicos, la elección de los más potentes dentro de una estrategia multimarcador para predecir el riesgo postinfarto sigue en debate. En una serie de 1.034 pacientes con IAMCEST tratados con ICP primaria se determinaron la troponina T, la proteína C reactiva, los péptidos natriuréticos, la glucosa y el filtrado glomerular; los tres últimos fueron lo que permitió mejorar la predicción del riesgo de muerte (mejora neta de la reclasificación = 0,49; p < 0,001) respecto a una estratificación de riesgo clásica42. En otro estudio con 834 pacientes con IAMCEST, se observó que una glucemia > 140 mg/dl al ingreso fue predictor independiente de mortalidad intrahospitalaria (el 15 frente al 5%; p = 0,05) y arritmias ventriculares malignas (el 28 frente al 18%; p = 0,001)43. En un estudio aleatorizado de 115 pacientes con SCA, se observó que el control intensivo de la glucemia (entre 80 y 120 mg/dl) disminuye la reactividad plaquetaria en estos pacientes44. Por otro lado, la valoración con ecocardiograma del cociente E/Em (velocidad de la onda E del llenado mitral/velocidad diastólica precoz del anillo mitral) en la primera semana y al sexto mes fue predictor independiente del remodelado ventricular con más valor que los péptidos natriuréticos en una serie de 159 pacientes tratados con ICP primaria45. También los micro-ARN circulantes, en este contexto, podrían tener aplicación diagnóstica y pronóstica en un futuro cercano. Algunos de ellos, como el -133a y el -133b, se incrementan entre 15 y 140 veces, respectivamente, en el IAMCEST46.
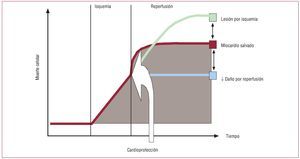
El valor pronóstico de la obstrucción microvascular en el IAMCEST está bien establecido y la resonancia magnética cardiaca es un método de referencia para su detección47,48. Los mecanismos que subyacen a este fenómeno siguen sin estar claros, aunque parece que el daño por reperfusión desempeña un papel preponderante (fig. 3), lo que justifica terapias como los bloqueadores beta o el poscondicionamiento en este contexto49,50. Por otro lado, la elevación residual del segmento ST tras la reperfusión es un índice simple y fiable para valorar la obstrucción microvascular47, y la presencia de defectos de captación de contraste en el centro de la zona infartada (con captación tardía de gadolinio) se ha mostrado también como el índice de resonancia magnética más útil para la predicción de eventos en estos pacientes48.
Figura 3. El infarto agudo de miocardio con elevación del segmento ST, en ausencia de terapias de reperfusión, comporta una gran muerte celular por isquemia prolongada. La reperfusión permite salvar miocardio, pero conlleva un daño asociado, el daño por reperfusión. La utilización de terapias de cardioprotección durante la reperfusión, como los bloqueadores beta o el poscondicionamiento, puede permitir reducir aún más la extensión de la necrosis mediante una atenuación del daño por reperfusión. Adaptado con permiso de Ibáñez et al49.
En aspectos más relacionados con el daño estructural asociado al IAMCEST, la resonancia magnética ha permitido comprobar que el infarto de ventrículo derecho no es exclusivo de los infartos inferiores: en infartos anteriores se ha detectado edema en el ventrículo derecho en el 33% y necrosis en el 12% de los casos51. Por otro lado, el estudio minucioso del derrame pericárdico postinfarto en una serie de 446 pacientes con IAMCEST (228 con derrame)52 nos muestra que, aunque la presencia de taponamiento y disociación electromecánica se asocia a una mortalidad superior al 85%, los pacientes con taponamiento sin disociación manejados conservadoramente (sólo con pericardiocentesis) tienen una alta supervivencia (89%), lo que hace reflexionar sobre el manejo ideal en esta complicada situación. Gracias a la creciente disponibilidad de angiografía inmediata, el síndrome de Tako-Tsubo es una entidad cada vez más frecuentemente diagnosticada; datos recientes confirman su preponderancia en mujeres, los antecedentes de eventos emocionales y la mayor extensión de área disfuncionante al compararlos con infartos con coronarias normales sin dicho síndrome53. Finalmente, un estudio minucioso de 811 pacientes con IAMCEST permitió demostrar diferencias en el tamaño del infarto en relación con el ritmo circadiano, y aquel es mayor en el periodo oscuridad-luz (entre las 6.00 y las 12.00 de la mañana)54.
Tratamiento
La aplicación sistemática de las recomendaciones de revascularización en el tratamiento del IAMCEST se ha reflejado en reducciones de mortalidad tanto en registros internacionales55 como en nuestro entorno56. En el registro RESCATE II (periodo 2001-2003) se incrementó el tratamiento de reperfusión respecto al RESCATE I (periodo 1992-1994), y se redujo significativamente la mortalidad hospitalaria (el 10,9 frente al 7,5%; p < 0,001). Un aspecto que hay que considerar en el IAMCEST es el retraso inherente en la ICP primaria en pacientes que acuden inicialmente a centros sin esta opción. En un registro de 298 pacientes, el tiempo desde la llegada del paciente hasta la salida hacia el hospital con ICP fue < 30 min en el 11% de los casos, y este pequeño grupo presentó menos mortalidad (el 3 frente al 6%; p < 0,001)57. En nuestro medio, en un registro de 457 pacientes58, el tiempo desde el contacto médico a la ICP primaria fue mayor en los pacientes que requirieron traslado (148 frente a 80 min; p < 0,001). Estas observaciones hacen reflexionar sobre la necesidad de organizar redes asistenciales para optimizar el tratamiento de reperfusión en los pacientes que acuden a centros sin disponibilidad de ICP primaria.
La necesidad de terapias adicionales a la revascularización con ICP primaria para reducir el tamaño del IAM está universalmente aceptada. Mientras la trombectomía se demostró efectiva para reducir eventos cardiovasculares (el 25 frente al 15%; p = 0,009) en un estudio de 501 pacientes aleatorizados a trombectomía y stent directo o sólo stent directo59, en otro que incluyó a 112 pacientes tratados con ICP primaria60, la adenosina intracoronaria no redujo el tamaño del infarto ni la obstrucción microvascular (evaluados con resonancia magnética cardiaca).
En los pacientes ancianos, la ICP primaria se confirma como la mejor estrategia de reperfusión en el IAMCEST. En el estudio TRIANA se aleatorizó a 266 pacientes mayores de 75 años (media, 81 años) a ICP primaria o trombolisis61. Aunque el estudio se detuvo prematuramente por bajo reclutamiento, los resultados apuntan a una reducción de muerte, reinfarto y accidente cerebrovascular con la ICP primaria y una significativa reducción de la isquemia recurrente (el 0,8 frente al 9,7%; p < 0,001).
PREVENCIÓN SECUNDARIA
Estado del tema y posibilidades de mejora
La implementación, la adherencia y el cumplimiento de los objetivos en prevención secundaria todavía hoy distan de ser óptimos en los pacientes con cardiopatía isquémica62. Por ejemplo, en nuestro país la proporción de pacientes de elevado riesgo tratados con estatinas que alcanzan los objetivos terapéuticos se sitúa por debajo del 40%63. Por otro lado, tras la cirugía de revascularización coronaria, muchos pacientes no siguen programas adecuados de prevención. Un estudio que englobó a más de 450 hospitales norteamericanos y analizó a más de 360.000 pacientes sometidos a cirugía de revascularización coronaria64 nos ha permitido conocer que la puesta en marcha de un programa de control de calidad de las medidas de prevención incrementa de forma significativa tanto la prescripción como la adherencia. En la misma línea, el ensayo MIRVAS65 ha demostrado en nuestro país que un tratamiento integral e intensivo de los factores de riesgo en pacientes con enfermedad cardiovascular reduce la morbimortalidad a medio plazo. También es necesario recalcar que los esfuerzos dirigidos a la prevención secundaria exceden el ámbito del profesional de la medicina, es preciso que se involucren transversalmente la administración y la propia sociedad. En este sentido, hemos conocido un interesante subestudio del ensayo GUSTO-III66 que pone de manifiesto cómo el nivel socioeconómico y el nivel educativo son determinantes para el pronóstico tras un IAM. En este estudio, la mortalidad a 1 año fue 5 veces mayor en los sujetos con menos de 8 años de vinculación al sistema educativo en comparación con los que habían tenido más de 16 años en este.
Intervenciones específicas. Control de los factores de riesgo
El último fármaco en sumarse a la lista de tratamientos para la enfermedad coronaria estable es un viejo conocido: el alopurinol, un inhibidor de la enzima xantina oxidasa que se utiliza como hipouricemiante en pacientes con gota67. En un ensayo publicado recientemente68, el alopurinol a dosis elevadas (600 mg/día) redujo significativamente la carga isquémica en una prueba de provocación en pacientes con enfermedad coronaria estable y función ventricular conservada. El mecanismo subyacente a este beneficio no fue la reducción en el consumo de oxígeno; de hecho, el grupo de pacientes tratados con alopurinol tuvo un doble producto ligeramente mayor. Otro trabajo reciente indica que el alopurinol mejora la función endotelial y reduce el estrés oxidativo en pacientes con enfermedad coronaria estable69.
Aunque se ha señalado que en los pacientes con injertos de vena safena el clopidogrel podría reducir la hiperplasia intimal de los puentes, los resultados del estudio CASCADE70 no lo corroboran. En este ensayo se analizó con ecografía intravascular el efecto de clopidogrel 75 mg/día en un grupo de pacientes con puentes de vena safena, sin que se observaran diferencias en el grado de hiperplasia intimal, el porcentaje de injertos permeables y los eventos al año de seguimiento.
En el ensayo clínico Alpha Omega Trial71, que incluyó a más de 4.800 pacientes que habían sufrido un IAM con una mediana de tiempo desde el evento índice de 4 años, la adición al tratamiento convencional de dosis bajas de ácidos grasos omega 3, administrados en la margarina de la dieta, no se asoció a efecto beneficioso alguno. Por otro lado, se ha valorado la presión arterial óptima en pacientes con cardiopatía isquémica en un subestudio del ensayo PROVE IT-TIMI 2272 en pacientes tras un SCA; se ha ratificado la asociación en forma de U o J entre presión arterial y eventos, con una incidencia menor de eventos para cifras de 130-140 mmHg de presión sistólica y 80-90 mmHg de diastólica y un incremento significativo de morbimortalidad para cifras inferiores a 110/70 mmHg.
Cardiopatía isquémica y enfermedad extracardiaca
Un estudio observacional y retrospectivo73 analizó la asociación de los antiinflamatorios no esteroideos y el pronóstico en más de 83.000 pacientes que habían sufrido un IAM. El consumo de antiinflamatorios, incluso en periodos < 1 semana, se asoció a un exceso de riesgo ajustado del 45% en la incidencia de muerte o reinfarto. Así las cosas, el paracetamol parece emerger como el analgésico de elección en este contexto clínico, aunque datos recientes han alertado también sobre su seguridad en este contexto. Los resultados de un pequeño pero interesante ensayo clínico demuestran que el paracetamol en pacientes coronarios y a dosis de 1 g diario durante 2 semanas incrementa significativamente la presión arterial74.
La relación entre cardiopatía isquémica y enfermedad psiquiátrica es bidireccional, en la medida que la cardiopatía predispone a cuadros de depresión o ansiedad que ensombrecen el pronóstico de la primera. En esta dirección, un registro multicéntrico reciente pone de manifiesto que no todos los síntomas depresivos tienen el mismo efecto negativo cardiovascular75. Al menos en pacientes con enfermedad coronaria estable, los síntomas somáticos (falta de apetito, insomnio o fatiga), pero no los cognitivos, se asocian de forma independiente a un incremento en la incidencia de eventos cardiovasculares. Además, este año se ha comunicado por primera vez un trabajo que alerta del riesgo de suicidio tras sufrir un IAM, riesgo que es máximo en el primer mes tras el alta, independientemente del historial psiquiátrico, y se mantiene al menos hasta los 5 años del IAM76.
Prevención de la insuficiencia cardiaca postinfarto
El ensayo EMPHASIS-HF77 ha demostrado que la eplerenona mejora el pronóstico de los pacientes con disfunción sistólica moderada o grave (más de 2/3 pacientes tenían como causa una cardiopatía isquémica) en clase funcional II y con tratamiento farmacológico óptimo. La eplerenona redujo la incidencia del objetivo primario (combinado de muerte cardiovascular y hospitalización por insuficiencia cardiaca) del 25,9 al 18,3% (p < 0,001) y además redujo la mortalidad cardiovascular en un 24% (p < 0,01), objetivo secundario del estudio. En la misma dinámica, el estudio RAFT78 en pacientes con disfunción grave del ventrículo izquierdo (dos tercios de origen isquémico), QRS ancho y clase funcional no muy deteriorada (el 80% en clase II) muestra que la terapia de resincronización añadida al desfibrilador automático implantable mejora el pronóstico al reducir la incidencia de muerte y hospitalización por insuficiencia cardiaca (el 33 frente al 40%; p < 0,001) y disminuir significativamente la mortalidad total en un 25%.
Arritmias y muerte súbita postinfarto
Un subestudio del ensayo VALIANT79 aporta información relevante sobre las causas de muerte súbita tras un IAM. Se trata de un estudio anatomopatológico que incluyó a 105 sujetos fallecidos súbitamente; en la mitad se consiguió determinar una causa orgánica (fundamentalmente un nuevo infarto o una rotura cardiaca) y en el resto se supuso una causa arrítmica ante la ausencia de hallazgos significativos en la necropsia. Además, se documentó una cronología específica, de manera que en los primeros 2 meses predominaron claramente las causas orgánicas, mientras que a partir del tercer mes predominaron las arritmias (tabla 2). Estos datos ayudan a comprender la eficacia no óptima del desfibrilador en la prevención de la muerte súbita que acontece precozmente tras un IAM.
Finalmente, en la búsqueda de marcadores específicos de riesgo de muerte súbita tras un IAM que mejoren la capacidad predictiva del único marcador que actualmente se emplea (la fracción de eyección del ventrículo izquierdo), el estudio CARISMA80 ha aportado datos interesantes sobre la incidencia de arritmias tras un IAM. En este estudio, se implantó un registrador de eventos subcutáneo a más de 1.300 sujetos que habían sufrido un IAM reciente (11 días de media), con una reducción al menos moderada de la función sistólica del ventrículo izquierdo. En el 46% de los pacientes se detectaron bradiarritmias o taquiarritmias, la mayoría asintomáticas. La fibrilación auricular fue la arritmia más frecuente (28%), mientras que el bloqueo auriculoventricular paroxístico de segundo o tercer grado (que afectó al 10% de los sujetos) fue el único hallazgo que se asoció con un exceso de mortalidad. Tal y como proponen los autores, serán necesarios nuevos ensayos clínicos para ver si estos hallazgos se sustancian en medidas de intervención concretas.
CONFLICTO DE INTERESES
Ninguno.
*Autor para correspondencia: Servicio de Cardiología,
Hospital Clínico San Carlos, Prof. Martín Lagos s/n, 28040 Madrid, España.
Correo electrónico: afernandez.hcsc@salud.madrid.org (A. Fernández-Ortiz).